Д.М. Камалов, А.С. Тивтикян
МНОЦ МГУ им. М.В. Ломоносова, кафедра урологии и андрологии факультета фундаментальной медицины МГУ им. М.В. Ломоносова
Доброкачественная гиперплазия предстательной железы (ДГПЖ) является самым распространенным заболеванием у мужчин старшего возраста. Так, у мужчин старше 50 лет распространенность ДГПЖ составляет 30–40%, при этом есть прямая зависимость с возрастом пациента: у мужчин 80 лет распространенность ДГПЖ достигает 80%. ДГПЖ входит в число заболеваний, которые оказывают наиболее значимое влияние на состояние здоровья и качество жизни мужчин пожилого и старческого возраста.
Наиболее часто ДГПЖ проявляется симптомами нарушения функций нижних мочевыводящих путей (СНМП). Полиморфизм клинической картины «сбивает с толку» как пациента, так и врача. Основными СНМП являются затрудненное (обструктивное) мочеиспускание, ноктурия, поллакиурия, ургентность мочеиспускания и неудержание мочи, которые могут сочетаться друг с другом. Следует отметить, что именно беспокоящие симптомы, а не наличие ДГПЖ, приводят мужчину к урологу. В исследовании EpiLUTS отмечено, что беспокоящие пациента расстройства мочеиспускания оказывают негативное влияние на его активность, работоспособность, социальные, семейные взаимоотношения, качество сна. Все это ведет к развитию депрессивного состояния, усугубляющего течение болезни по типу порочного круга.
На сегодняшний день появилось более четкое понимание механизмов развития СНМП. Прогрессирующее течение ДГПЖ может также ухудшить функциональное состояние мочевого пузыря (МП), вызывая его гиперактивность.
Для постановки правильного диагноза необходимо использовать весь арсенал имеющихся диагностических средств. Современная диагностика ДГПЖ/СНМП требует использования расширенной ультразвуковой диагностики, включающей трансректальное исследование предстательной железы (ПЖ) и урофлоуметрию. Кроме того, необходимо ультразвуковое исследование МП с целью оценки толщины его стенок, кровотока, а также определение уровня остаточной мочи после микции. Необходимо также исключение инфекционно-воспалительных заболеваний ПЖ, мочевыводящих путей, в т.ч. уретры.
Однако одним из наиболее точных методов диагностики ДГПЖ является динамическая фиброуретроцистоскопия, которая в значительной степени расширяет диапазон исследуемых параметров. Благодаря фиброцистоскопии можно достоверно исключить рубцовый процесс в нижних мочевыводящих путях, а также определить анатомо-функциональное состояние шейки МП.
Становится ясно, что не только гиперплазия ПЖ, но и гиперактивность МП вносят равный вклад в развитие и прогрессирующее течение СНМП. Чтобы адекватно подобрать лечение, следует отчетливо понимать анатомию нижних мочевыводящих путей, физиологию и патофизиологию мочеиспускания.
МП имеет 3 типа иннервации: симпатическую, парасимпатическую, соматическую – произвольное мочеиспускание. Симпатическая иннервация характеризуется действием гипогастрального нерва (воздействие норадреналином на α1- и β3-адренорецепторы), что вызывает расслабление детрузора МП и сокращение его шейки.
Парасимпатическая иннервация представлена тазовым нервом (действие ацетилхолина на М-холинорецепторы), что вызывает сокращение детрузора МП и расслабляя внутренний сфинктер (см. рисунок).
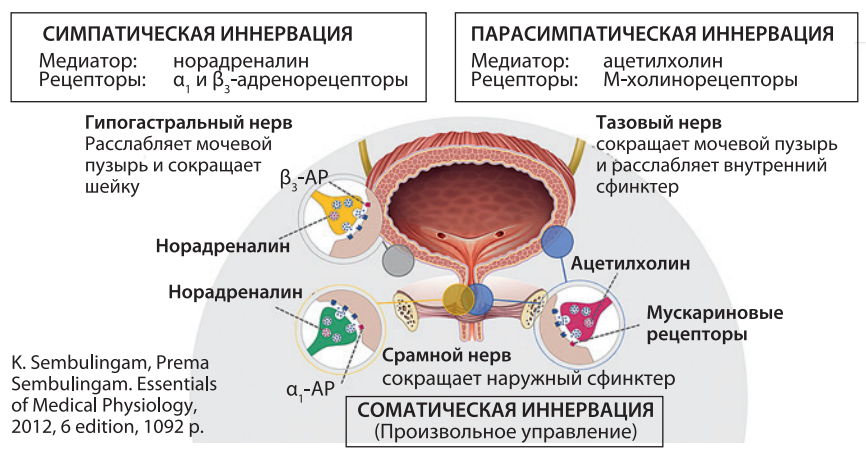
Рис. Схема иннервации МП
Фармакотерапия пациентов с расстройствами мочеиспускания (СНМП) может проводиться вместе с терапией ДГПЖ. Следует обратить внимание на рекомендации Европейского общества урологов, где указано, что перед назначением терапии нужно иметь полное представление о размерах ПЖ, уровне простатического специфического антигена, объеме остаточной мочи. При этом Европейское общество урологов всецело поддерживает комбинированный подход к терапии пациентов с СНМП (уровень рекомендаций высокий).
СНМП можно разделить на 3 основные категории: симптомы накопления, проявляющиеся учащенным мочеиспусканием, ноктурией, ургентностью, неудержанием мочи; симптомы опорожнения, проявляющиеся напряжением при мочеиспускании, слабой и прерывистой струей при мочеиспускании, расщеплением струи мочи; постмикционный дриблинг. Отдельно выделяются симптомы после мочеиспускания, выражающиеся ощущением неполного опорожнения МП, а также постмикционным дриблигом.
Таким образом, возвращаясь к физиологии мочеиспускания, можно сделать четкий вывод: симпатическая нервная система в большей мере оказывает влияние на симптомы опорожнения, а парасимпатическая нервная система в большей степени – на симптомы накопления.
По данным EpiLUTS, 49% мужчин имеют как симптомы опорожнения, так и симптомы накопления.
Долгосрочное открытое исследование 2017 г. о лечении солифенцином пациентов с гиперактивным МП (ГМП) с оценкой соблюдения терапии выявило, что солифенацин (Везикар) предпочли 91% пациентов через 12 недель. При этом уменьшение частоты эпизодов ургентности (императивных позывов на мочеиспускание) отметили 89% пациентов через 52 недели приема препарата.
В работе A. Tubaro и соавт. оценивались результаты рандомизированного исследования мирабегрона (Бетмига) у пациентов с ГМП (фаза 3). Было выявлено, что по сравнению с плацебо в группах пациентов, принимавших 50 и 100 мг мирабегрона, наблюдалось статистически достоверное снижение от исходного уровня частоты эпизодов учащенного мочеиспускания (поллакиурии) и эпизодов неудержания мочи.
По данным множества исследований, комбинация препаратов положительно влияет на терапию пациентов с СНМП. В исследовании BESIDE оценивали эффективность и безопасность дополнительной терапии мирабегроном у пациентов с ГМП и недостаточным ответом на начальную 4-недельную монотерапию солифенацином. Выводом данной работы стало то, что комбинация мирабегрона и солифенацина достоверно снижает число эпизодов неудержания мочи по сравнению с монотерапией солифенацином.
В рандомизированном контролируемом исследовании эффективности монотерапии тамсулозином и его комбинации с мирабегроном был сделан вывод о том, что дополнительное лечение агонистом β3-адренорецепторов более эффективно в отношении симптомов накопления (после 8 недель приема препарата). При этом в группе монотерапии тамсулозином не было значимой разницы до и после лечения. Схожие данные получены в исследовании MATCH, в котором отмечено уменьшение числа мочеиспусканий за 24 часа в группе, принимающей комбинированную терапию.
Необходимо точно понимать, что действие препаратов Везикар, Бетмиги на СНМП не является лечением ДГПЖ, однако их эффективность в отношении «раздражающих» симптомов неоценима. Комбинация этих препаратов с ингибиторами 5α-редуктазы может явиться эффективным лечением пациентов с ДГПЖ/СНМП, особенно при объеме ПЖ до 80 см3 , а также у пациентов, неспособных перенести оперативное вмешательство.
Важная проблема, которая до сих пор не решена в урологическом сообществе – это ведение пациентов, перенесших оперативные вмешательства на нижних мочевыводящих путях. Это могут быть как открытые, так и эндоскопические операции с применением электрической либо лазерной энергии. Зачастую у пациентов после операции по поводу ДГПЖ, СНМП сохраняются. Это связано в т.ч. с изменениями стенки МП, декомпенсацией детрузора. Лечение М-холинолитиками, α-адреноблокаторами в монотерапии либо в комбинации последних дает положительный результат.
При наличии такого широкого арсенала фармакотерапии пациентов с СНМП иногда необходимо обращаться к алгоритмам выбора препарата (алгоритмы представлены в ежегодных руководствах Европейского общества урологов). Необходимо отметить, что появилось бесплатное мобильное приложение «Уран», позволяющее выбрать наиболее правильное лечение, опираясь на алгоритмы симптомов. Кроме того, в данном приложении есть возможность задать вопрос ведущим экспертам урологического сообщества практически в реальном времени. Особенно это приложение может быть интересно молодым урологом, практикующим в амбулаторном звене здравоохранения, на долю которого приходится основное число пациентов с данным патологическим состоянием.











Комментарии