А. В. Антонов
Кафедра урологии Санкт-Петербургского государственного медицинского университета имени акад. И. П. Павлова
Лекция посвящена описанию доступов к органам забрюшинного пространства, главным образом внебрюшинного доступа. Подробно описаны топография забрюшинной области, методики установки эндопортов и создания пневморетроперитонеума. Подробно описаны необходимые для выполнения оперативных вмешательств аппаратура и инструменты. Даны практические рекомендации по их использованию/
Ключевые слова: эндовидеохирургия в урологии; внебрюшинный доступ.
Развитие ретроперитонеального и трансперитонеального эндовидеохирургического (ЭВХ) доступов к органам забрюшинного пространства (ЗП) шло параллельно, однако лапароскопический доступ развит лучше и научных работ по этой теме больше. Это связано, во-первых, с тем, что применять ЭВХ методики при операциях на органах ЗП начали хирурги, которые уже имели опыт лапароскопии. Во-вторых, трансперитонеальный доступ по сравнению с ретроперитонеальным менее трудоемок. Методика лапароскопии хорошо описана в учебных пособиях, поэтому в данной лекции основное внимание будет уделено ретроперитонеальному (РП) — забрюшинному, внебрюшинному, экстраперитонеальному или люмбоскопическому доступу.
Внебрюшинный доступ теоретически является менее агрессивным, чем чрезбрюшинный, так как зона операции ограничена лишь созданной полостью в ЗП, исключается попадание в брюшную полость крови, гноя, газа и промывной жидкости, отсутствует контакт с расположенными в ней органами. Несмотря на это, ни в одной публикации нет доказательств преимущества люмбоскопического доступа по сравнению с лапароскопическим. По количеству осложнений, кровопотере и другим критериям инвазивности преимуществ одного по сравнению с другим не выявлено.
При выборе оперативного доступа важным фактором является его удобство для хирурга. К сожалению, это качество чаще всего находится в обратной зависимости от травматичности доступа. Другими словами, то, что облегчает работу хирурга, чаще всего или увеличивает операционную травму больного, или идет в ущерб радикальности и объему операции.
Основной особенностью РП доступа по сравнению с лапароскопическим является необходимость создания искусственной полости. При люмбоскопии нет широкой панорамы операционной раны, в поле зрения обычно присутствует только часть отдельно взятого органа, все поле зрения при доступе занимает жировая клетчатка. Анатомическими ориентирами могут служить почка и поясничная мышца. Однако их еще нужно найти, что в условиях ограниченной видимости весьма сложно. Поэтому приходится ориентироваться на данные инструментальной пальпации и пространственную ориентацию в тканях, основанную на знании нормальной анатомии и данных компьютерной томографии, ультразвукового и рентгенологического исследования пациента.
Подготовка к операции должна начинаться с осмысления хирургом способа лечения конкретного больного, а не его болезни. Это правило постулировал еще великий российский терапевт Сергей Петрович Боткин. Необходимо отойти от стандартов и лечить больного как своего близкого друга или родственника, а из всего многообразия существующих методов лечения использовать оптимальный. Выбор способа лечения зависит от диагноза, наличия показаний и противопоказаний к операции, опыта хирурга, телосложения пациента, наличия у него сопутствующих заболеваний, возможностей альтернативных нехирургических методов лечения, планируемого качества и продолжительности жизни в послеоперационном периоде и многих других факторов. Если принято решение о выполнении ЭВХ операции, нужно быть уверенным, что именно забрюшинный доступ оптимален в данном случае.
Методика ретроперитонеального доступа
Положение больного на операционном столе. При РП доступе к органам забрюшинного пространства оптимальным положением больного является латеропозиция, при которой пациент находится в привычном, традиционном для выполнения люмботомии положении. В этой позиции органы брюшной полости под собственной тяжестью смещаются вниз, уменьшается риск их травматизации по сравнению с положениями на спине и на животе. Достаточную для операции полость в ЗП удается создать при давлении инсуфлируемого газа 8–10 мм Hg. В случае перфорации брюшины РП полость не спадается и сохраняется возможность манипуляций. Латеропозиция универсальна для доступа к любой точке ЗП.
Классическая латеропозиция заключается в следующем: больной лежит на здоровом боку на валике под поясницей, нижняя нога согнута, верхняя — прямая, нижняя рука вытянута и фиксирована на подставке, верхняя — запрокинута кверху и лежит на специальном подлокотнике или фиксирована к дуге операционного стола в физиологическом положении. Ножной конец операционного стола опущен. Голова лежит на подушке в положении, при котором шея минимально изогнута. Необходимо обратить внимание на то, чтобы на фоне миорелаксации не повредить позвоночник у пожилых людей, а у мужчин не сдавить мошонку.
В этом положении реберная дуга максимально удалена от подвздошной кости, что расширяет границы ЗП. Для осуществления РП доступа принципиально,чтобы поясничные мышцы, расположенные между реберной дугой и гребнем подвздошной кости, были максимально натянуты, иначе при пункции троакаром они прогибаются и приближаются к внутренним органам, что может привести к их повреждению в момент троакарной пункции. Кроме того, само выполнение пункции значительно затрудняется, нет чувства «провала» в полость после преодоления мышц.
Топография эндопортов. Для установки эндопортов необходимо соблюдение двух основных условий. Во-первых, это обеспечение минимальной травматизации тканей: в случае РП доступа — предотвращение повреждения брюшины, плевры, крупных сосудов и внутренних органов. Во-вторых, это выбор доступа, адекватного целям операции, т. е. создание условий для отчетливой визуализации и возможности необходимых манипуляций во время оперативного вмешательства.
Учитывая возможность конверсии, точки троакарных пункций желательно свести к проекции анатомически обоснованных, классических люмботомических разрезов.
Для осуществления любой операции РП доступом достаточно расположить троакары в проекции трех линий: проекции разрезов — по Федорову (1) или Бергману-Израэлю (2) в подреберье и латеральной области живота и линии, проходящей в 2–3 см вдоль реберной дуги от средней аксиллярной линии до наружного края прямых мышц живота (3) (рис. 1). Такая топография эндопортов позволяет отчетливо визуализировать практически все анатомические образования и дает возможность выполнить необходимые манипуляции.
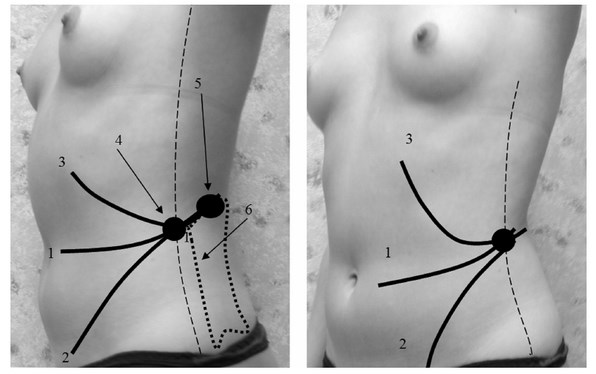
Рис. 1. Топография эндопортов при ретроперитонеальном доступе. 1 — разрез по Федорову; 2 — разрез по Бергману-Израэлю; 3 — проекция эндопортов в подреберье; 4 — безопасный участок для первой пункции; 5 — минимально опасная точка для первой пункции; 6 — максимально удобная точка первой пункции
С точки зрения безопасности, оптимальный участок тела при установке первого троакара ограничен сверху реберной дугой, снизу — гребнем подвздошной кости, спереди — задней аксиллярной линией и сзади — прямыми мышцами спины (4). Анатомическое обоснование прямой ретроперитонеоскопии, разработанное М. Зильберманом и В. Баевым еще в 1978 году и дополненное позже В. Рублевским и Э. Перкиным, несколько расширяет безопасную зону по верхней границе. По их данным, она проходит по X межреберью по средней и по ХI межреберью по задней аксиллярной линиям. Троакарная пункция в этой области позволяет минимально травмировать мышцы, а риск повреждения брюшины и плевры минимален. Первая пункция, при которой возникает наибольшее количество осложнений, связанных с травмой внутренних органов, должна проводиться именно в этой зоне. Оптимальной считается точка, расположенная ниже ХII ребра, в 15 мм кнаружи от m. sacrospinalis под 45 градусов к сагиттальной плоскости (5).
С нашей точки зрения, самым удобным и универсальным местом для первой пункции и установки лапароскопа является точка пересечения средней аксиллярной линии с линией одного из классических разрезов (6). Эта точка выходит за пределы безопасной зоны, однако специальная методика (описана ниже) позволяет безопасно выполнить первую «слепую» пункцию именно в этом месте. При РП доступе нет принципиальной разницы между правой и левой стороной предполагаемой операции.
Мы обычно устанавливаем эндопорты в проекции классических люмботомических разрезов: 10 мм — для лапароскопа, по средней подмышечной линии, 10 мм — до границы с прямыми мышцами живота, 5 мм — до границы с прямыми мышцами спины, инструментальные порты в зависимости от задачи можно поменять местами. В технически сложных случаях устанавливается дополнительный 5 мм троакар — по срединноключичной линии в подреберье для ретрактора или аспиратора-ирригатора. Для манипуляций в области ворот почки удобно отклонить ее кпереди ретрактором или тупым зажимом, а инструментом, введенным через 5 мм эндопорт в подреберье, отвести жировую клетчатку. Отклонить почку кпереди обычно легко, поскольку спереди от почки нет препятствующих этому движению анатомических образований. Это одна из причин, облегчающих доступ к задней поверхности почки и лоханки и к почечным сосудам сзади. При таком доступе артерия оказывается перед веной. Отклонение почки кзади затруднительно, поскольку этому мешает ригидная задняя мышечная стенка ЗП. В связи с этим, если во время операции нас интересует передняя поверхность почки, мы устанавливаем все эндопорты вентральнее. Если для выполнения операции достаточно 3 эндопортов (например, при иссечении кисты), мы ставим 10 мм порт для лапароскопа, по передней подмышечной линии немного выше гребня подвздошной кости, 5 мм — по границе с прямыми мышцами живота и 5 мм по передней или средней подмышечной линии в подреберье.
Создание пневморетроперитонеума. Практическое значение имеют следующие способы создания ретроперитонеальной полости: с помощью баллонного диссектора, открытая минилюмботомия и прямая пункция забрюшинного пространства троакаром.
D. D. Gaur предложил баллонный диссектор, который представляет собой надувной баллон, существует несколько вариантов конструкции этого диссектора, некоторые даже позволяют расширять полость в нужном направлении под контролем зрения. Баллон вводится в забрюшинное пространство и наполняется воздухом или жидкостью, например физиологическим раствором, после этого баллон сдувается и извлекается из ЗП, получается полость правильной формы с ровными стенками и отсутствием кровотечения, в нее устанавливаются инструментальные порты. Эту методику создания ретропневмоперитонеума используют многие, однако рядом авторов она не одобрена. Сторонников и противников баллонного метода примерно поровну. Мы редко используем этот метод.
Для открытой мини-люмботомии проводится разрез кожи и подкожной клетчатка длиной 3–4 см, зажимом тупо разводятся мышцы до ЗП, через полученный доступ пальцем или тупфером тупо создается первичная полость, в нее пункционно под тактильным контролем «на палец» устанавливаются инструментальные троакары. В мини-люмботомический доступ вводится 10 мм троакар для лапароскопа, после чего мышцы вокруг троакара ушиваются для обеспечения герметичности созданной полости.
Открытая мини-люмботомия иногда позволяет пальпировать нижний полюс почки, освободить его от клетчатки и сразу после заполнения полости газом визуализировать его, что облегчает поиск почки. Недостатками метода являются большие размеры и неровные стенки полости, геморрагия из сосудов клетчатки изменяет вид клетчатки, что затрудняет дельнейшую работу. Есть риск нанесения травмы внутренних органов при слепой установке инструментальных троакаров. Методика трудоемка, занимает много времени, требует герметизации созданной полости.
Мы применяем методику создания пневморетроперитонеума тубусом лапароскопа после прямой пункции забрюшинного пространства 10 мм троакаром. Наша методика заключается в следующем. В латеропозиции в точке установки видеосистемы (2–3 см ниже реберной дуги по средней аксиллярной линии) производится разрез кожи и подкожной клетчатки длиной 1,5 см. Через него перпендикулярно к поверхности кожи троакаром с острым стилетом прокалывается поверхностная фасция и наружная косая мышца. Не вынимая тубус троакара из раны, острый стилет заменяется на проводник или тупой стилет, с помощью которого преодолевается весь мышечный слой, по проводнику тубус троакара опускается в ЗП. Мышцы настолько плотно охватывают проводник, что при опускании тубуса ощущается отчетливое сопротивление и чувство «провала» в полость.
Методика требует навыка и иногда значительных физических усилий. Важно, чтобы мышцы, через которые проходит троакарный канал, были натянуты, что достигается правильной укладкой больного. Если мышцы не натянуты, они прогибаются во время пункции и троакар упирается в крупные сосуды, органы брюшной полости, позвоночник или поясничную мышцу. В таких случаях при достижении ЗП не будет ощущения «провала», хирург продолжит пункцию, рискуя повредить важные анатомические образования. Эти трудности обычно возникают у детей и пожилых пациентов. У детей мышцы эластичные и их трудно натянуть. У пожилых людей мышцы дряблые, их не только трудно натянуть, но еще опасно сильно изгибать позвоночник на фоне миорелаксации из-за риска его перелома. Проводник, конец которого имеет форму сигары, раздвигает мышечные волокна и жировую клетчатку и не травмирует брюшину, сосуды и внутренние органы. При такой методике пункции забрюшинного пространства мы ни разу не повредили брюшину, хотя доступ осуществляли заведомо в «опасной» зоне. Брюшина при «тупой» пункции отодвигается без травматизации.
При пункции важно правильно держать троакар. Во-первых, стилет должен быть полностью введен в тубус и упираться в ладонь ближе к запястью, а во-вторых, указательный палец должен лежать на тубусе вблизи острого конца инструмента, чтобы во время пункции не провалиться слишком глубоко. Тупой проводник нужно держать подобно карандашу в 3–4 см от кожи.
Герметизации эндопорта, установленного по этой методике, никогда не требуется. У пожилых людей с дряблыми мышцами желательно устанавливать фиксатор троакара или специальный троакар с резьбой по наружной поверхности тубуса, чтобы исключить его перемещение вдоль продольной оси во время манипуляции инструментами, причем это относится ко всем эндопортам, а не только к первому.
После установки в троакар лапароскопа на экране монитора становится видна забрюшинная клетчатка, которая имеет характерный желтый цвет. Только после того, как хирург убедился, что дистальная часть троакара находится в ЗП, начинается инсуфляция. Если начать инсуфляцию при нахождении троакара незабрюшинно, газ начнет расслаивать мышцы, увеличивая толщину боковой стенки живота и уменьшая ЗП за счет его компрессии, что сильно затруднит дальнейшее проведение троакара к месту назначения.
В тот момент, когда на мониторе становится отчетливо видно расслоение клетчатки газом, надо расположить лапароскоп так, чтобы был виден конец тубуса троакара, и затем под контролем зрения подтянуть троакар до появления внутренней поверхности мышц передней брюшной стенки. Лапароскопом под визуальным контролем при давлении 8–12 мм Hg от мышц отслаивается париетальная брюшина с прилежащей жировой клетчаткой до места установки троакара кпереди от первого. Определение точной локализации этого места не вызывает затруднений, его можно определить снаружи по пятну света от лапароскопа и увидеть изнутри при надавливании на кожу пальцем или троакаром. Лапароскопом создается первичная ретроперитонеальная полость, в которую устанавливаются инструментальные троакары строго под контролем зрения. Задний троакар при созданном пневморетроперитонеуме можно установить и без зрительного контроля, т. к. опасности повреждения сосудов и почки уже нет, и троакар легко проваливается в образовавшуюся полость. Кровотечение при таком способе создания полости минимально, крайне редко приходится прибегать к коагуляции. Отчетливо видна внутренняя поверхность мышц, через которые в забрюшинное пространство внедряются инструментальные троакары. Стенки полости при таком способе не такие ровные, как при баллонной методике, но позволяют выполнить любую операцию.
При установке инструментальных троакаров необходимо учитывать, что оптимальные удобства для работы создаются, когда дистальные концы инструментов сходятся под углом 60–90º. При лапароскопии без ущерба для качества доступа этого добиться легче, чем при люмбоскопии. При люмбоскопии увеличение расстояния между эндопортами увеличивает объем ретроперитональной полости, а следовательно, и инвазивность вмешательства. Поэтому при люмбоскопических операциях мы вынуждены устанавливать эндопорты таким образом, чтобы инструменты сходились под острым углом. Данное обстоятельство затрудняет работу, особенно при наложении швов и формировании узлов.
Создание направленного пневморетроперитонеума является следующим этапом операции. Нужно создать достаточную для выполнения манипуляций полость, по возможности она должна быть минимальной по объему и четко направленной к месту выполнения основного этапа операции.
Для доступа к поясничной мышце необходимо направить лапароскоп в ее сторону перпендикулярно к вертикальной оси тела больного и раздвигать клетчатку в этом направлении инструментами. Каких-либо препятствий и крупных анатомических образований на пути к этой мышце нет. При ее обнаружении отчетливо видны мышечные волокна, направленные вдоль тела больного. Медиально от поясничной мышцы расположены аорта (слева) и нижняя полая вена (справа). Они также вполне отчетливо видны. Однако манипулировать инструментами нужно с осторожностью, чтобы не повредить эти крупные сосуды.
Для поиска мочеточника нужно раздвигать клетчатку кпереди от мышцы. Мочеточник имеет характерный вид: по нему проходят питающие сосуды, стенка перистальтирует. Очень похожа на мочеточник семенная (яичниковая) вена, но она не перистальтирует, может ветвиться, стенка ее обычно тоньше.
Для доступа к поверхности почки искать поясничную мышцу не надо. Почка — самый крупный орган ЗП, и ее поиск обычно не вызывает затруднений. Необходимо представить себе ее положение и раздвигать клетчатку в этом направлении. Встречающиеся при этом фасциальные пластины, а их может быть несколько, можно рассекать ножницами или разводить диссектором. Для тупого расслоения необходимо браншами диссектора создать в фасциальной пластине отверстие около 1 см, ввести в него два любых инструмента и развести их, насколько позволяет созданная полость. Анатомически описана только одна фасция — Герота, но на практике их может быть несколько, разной степени выраженности. Если после преодоления очередной фасции открывается жир, значит доступ правильный, если появляется свободное пространство — перфорирована париетальная брюшина. В этом случае нужно изменить направление диссекции клетчатки в сторону спины. С отверстием в брюшине ничего делать не надо. У тучных людей найти почку помогает инструментальная пальпация тканей, у людей с незначительным слоем клетчатки она появляется сама после разведения очередной фасции.
После обнажения поверхности почки можно, ориентируясь на нее, продолжить доступ. Область ворот и лоханка могут быть выделены по передней или задней поверхности, кисты — соответственно их локализации. Чаще лоханку выделяют по задней поверхности. В этом случае почку тупым зажимом или ретрактором отводят кпереди, а мочеточник в таком положении располагается между почкой и поясничной мышцей. Об этом необходимо помнить, потому что при выраженном склеротическом процессе (при наличии камня) сразу найти и выделить лоханку бывает трудно, удобнее подойти к ней по мочеточнику.
Методы диссекции тканей в забрюшинном пространстве отличаются от таковых в брюшной полости, где основным способом диссекции является их рассечение ножницами или электродом. В клетчаточном пространстве основным методом является тупое разведение тканей зажимами и диссекторами с коагуляцией кровоточащих сосудов. Ножницы применимы при выделении собственной капсулы почки при хорошей видимости и отсутствии склеротического процесса. Термическое резание тканей крючком-коагулятором удобно только при иссечении кист по границе с паренхимой или при резекции почки.
Истечение любой жидкости или кровотечение в области операционного поля заслоняет его, жировая клетчатка сразу пропитывается кровью, изменяется цвет тканей и резко ухудшается ориентация в этой области. Для полной потери видимости иногда бывает достаточно кровотечения в несколько миллилитров. Опасность электрокоагуляции связана с тем, что часто не видны лежащие под зажимом ткани, в которых (особенно в области ворот почки) могут оказаться магистральные почечные сосуды, мочеточник и лоханка. На этапах доступа непосредственно к брюшине может прилежать кишка, а брюшина с «изнаночной» стороны не дифференцируется так четко, как со стороны брюшной полости.
Одной из особенностей работы в забрюшинном пространстве является формирования узлов. Узлы, которые применяются в эндовидеохирургии, можно разделить на 3 группы: экстракорпоральные узлы — формируются вне тела больного, погружаются внутрь и затягиваются специальными инструментами, интракорпоральные — полностью формируются и затягиваются в пределах операционной полости, полуэкстракорпоральные — основа их создается вне больного, а окончательное формирование и затягивание происходит внутри тела.
Основные трудности при работе в ЗП встречаются при формировании интракорпоральных узлов. Классическая методика ЭВХ формирования самых расптространенных из них — морского и хирургического узлов — широко представлена в литературе и нет необходимости на этом останавливаться.
В ЗП инструменты сходятся в области наложения швов под острым углом, и накинуть петлю на зажим при формировании узла обычно трудно. Еще одним неудобством является толщина нити. Лоханку и мочеточник мы ушиваем викрилом 4–0. Нить такого размера очень просто попадает в щели между подвижными частями инструментов и очень тяжело из них выходят. Все это делает классическую технику формирования морского и производных из него узлов непригодной, поэтому для выполнения поставленной задачи предлагается следующая методика (рис. 2.).
После наложения шва короткий конец нити берут зажимом и держат неподвижно с легким натяжением, достаточным, чтобы он просто не лежал на тканях. Длинный конец нити свободно укладывают на короткий таким образом, чтобы перед ним он образовал петлю, а за ним свисал (A). Через образованную петлю изогнутым (удобнее) диссектором под коротким концом захватывают свисающую часть длинной нити (B), которую протягивают в петлю. Таким образом формируют первую часть петельного узла (C). Вторую часть формируют аналогично, но длинный конец нити укладывают не над, а под короткой частью, а потом через петлю захватывают над ней (D). Получают петельный узел (E), который переводят в морской растяжением концов нитей в противоположных направлениях до затягивания. С помощью этой техники можно создать и простой тройной и хирургический узлы.
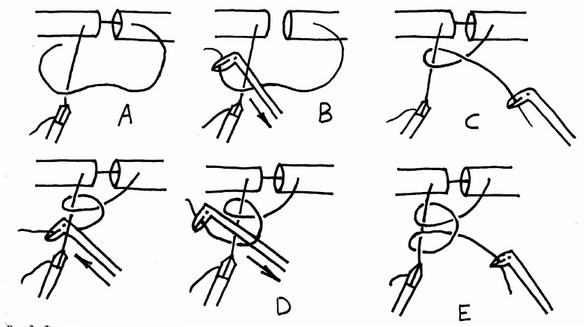
Рис. 2. Формирование морского узла
Основной этап и завершение операции
Объем и цель ЭВХ операции по своей сути не отличается от классических урологических вмешательств, разница заключается только в средствах достижения цели, но это тема следующих лекций.
На завершающем этапе операции через один из эндопортов под контролем зрения в операционную полость устанавливают дренаж, который фиксируют к коже швом. Мы всегда устанавливаем дренажи поле операций, связанных со вскрытием полостной системы. В некоторых случаях, например при нефропексии или иссечении кисты почки, мы предпочитаем дренажи не ставить.
ЭВХ операции характеризуются широким использованием термальной энергии, поэтому при ее завершении необходимо тщательно осмотреть рабочую полость на наличие ожогов внутренних органов. Некроз после ожога может вызвать перфорацию кишки и привести к перитониту только через несколько дней, когда пациент уже выписан из стационара. Повышенное давление газа сдавливает вены, и они не кровоточат во время операции. После десуфляции возможно возникновение кровотечений, поэтому желателен осмотр зоны операции с пониженным давлением газа. Кроме того, после извлечения троакаров возможно возникновение кровотечения из мышц, сосуды которых были прижаты троакарами во время операции, поэтому необходим осмотр эндопортов изнутри после извлечения инструментальных троакаров.
При ушивании троакарных ран швы накладывают только на кожу. Дефекты кожи ушивают, причем эндопорт от 10 мм троакара обычно двумя, а от 5 мм — одним швом. Несмотря на минимальный косметический дефект ЭВХ операций, мы иногда ушиваем троакарные раны у женщин косметическими швами, если это заранее оговаривалось с пациенткой.
На ушитые раны накладывается асептическая повязка, для этого достаточно бактерицидного пластыря.
Особенности послеоперационного периода
Развитие малоинвазивных методов и появление новых фармакологических препаратов сказались на ведении пациентов после операции и повлекли за собой изменения в принципах реабилитации больных. После ЭВХ вмешательств у больных обычно наблюдается слабость, тошнота, тахикардия, субфебрилитет, умеренные боли в области операции. Все эти явления на фоне симптоматической терапии обычно проходят к концу первых суток.
Болевой синдром, требующий назначения наркотических анальгетиков, отмечается редко, в основном после нефропексии. Боли у таких пациентов связаны с тем, что при нефропексии травмируются мышцы, к которым фиксируется почка и почечная капсула, обильно снабженная чувствительными нервными окончаниями. У остальных пациентов болевой синдром выражен незначительно.
Многие пациенты к вечеру в день операции и практически все на следующий день после операции могут самостоятельно вставать и доходить до туалета, перевязочной.
Представляется весьма важным отметить некоторые аспекты послеоперационного ведения больных, перенесших ЭВХ вмешательства. При операциях, не связанных со вскрытием просвета мочевой системы, дренаж или не устанавливают, или его удаляют на следующий день после операции. После вскрытия полостной системы или при гнойных заболеваниях сроки дренирования забрюшинного пространства определяются по количеству отделяемого по дренажам. Мы обычно удаляем дренаж через 3 дня после прекращения выделения мочи.
Заживление троакарных ран первичным натяжением отмечено нами в 100 % случаях. В нашей клинике ни разу не возникло нагноения раны.
В целом, в сравнении с люмботомией послеоперационный период после ЭВХ операции протекает значительно легче: меньше продолжительность и выраженность температурной реакции, более ранняя активизация пациента и меньшая длительность пребывания в стационаре, менее выражен болевой синдром.
Практически все пациенты после люмбоскопических вмешательств через 1–2 недели ведут привычный образ жизни. Исключение составляет нефропексия, после которой мы рекомендуем больным в течение 1 месяца носить бандаж и воздерживаться от физических нагрузок.
Таким образом, несомненное преимущество применения ретроперитонеального доступа при операциях на органах забрюшинного пространства заключаются в том, что после проведения таких вмешательств выздоровление пациента наступает значительно быстрее и легче, чем после традиционных открытых операций.
Extraperitoneal approach to retroperitoneum in endovideosurgery
Antonov A. V.
Summary. In this lecture are described different approaches to retroperitoneum, primarily the extraperitoneal one. In detail presented retroperitoneal topography, methods of trocars insertion and pneumoretroperitoneum making. In detail described the instruments and equipment that needs for these operations. The practical recommendations are given.
Key words: endovideosurgery in urology; extraperitoneal approach.











Комментарии