Журнал "Экспериментальная и клиническая урология" Выпуск №3 за 2014 год
Аполихин О.И., Сивков А.В., Рощин Д.А., Павлов Д.А., Корякин А.В., Огнерубова И.Н., Ромих Ф.Д.
На протяжении последнего десятилетия рак почки (РП) занимает второе место по величине прироста абсолютного числа заболевших, при этом общее число вновь выявленных больных ежегодно увеличивается на 2% [1, 2]. Во многом это результат широкого использования в клинической практике лучевых методов визуализации (КТ, МРТ), благодаря которым стали доступны раннему обнаружению опухоли малых размеров (стадии T1), бессимптомно протекающие у 50% пациентов [3, 4].
Важным аспектом лечения больных с локализованной формой заболевания является уверенный контроль над болезнью и сохранение функции почки в условиях низкого риска периоперационных осложнений. Альтернативным методом лечения для такой категории пациентов стало органосохраняющее оперативное вмешательство в объеме резекции почки, позволяющее достичь хороших функциональных результатов и 5-летней раково-специфической выживаемости, превышающей 95% [5]. Следует отметить, что показатель осложнений при резекции почки достигает 20% [6-14].
По мере того как совершенствовалась техника хирургического лечения, снизилась и частота развития периоперационных осложнений, тем не менее, по-прежнему существует популяция больных, которые представляются неблагоприятными кандидатами для оперативного вмешательства. Заболеваемость РП варьирует в разных возрастных группах. Средний возраст больных почечно-клеточным раком, на сегодняшний день, составляет 65 лет, при этом, каждый второй пациент страдает тяжелой сопутствующей патологией [15, 16].
Анализ опубликованных в литературе исследований, посвященных оценке отдаленных результатов хирургического лечения локализованного РП показал, что в 29-60% случаев причиной смерти больных становится не прогрессирование опухолевого процесса, а хронические заболевания сердечно-сосудистой системы, легких и печени [7-14, 16, 17].
Таким образом, для группы больных высокого хирургического риска возрастает интерес к минимально-инвазивным аблативным методам лечения.
В настоящее время в мировой практике накоплен некоторый опыт применения криоаблации, к преимуществам которой, по сравнению с резекцией почки, относят небольшую травматичность, сохранение функции почки при наименьших показателях частоты развития осложнений (4,5%), короткий период госпитализации и реконвалесценции. В течение 5 лет после лечения достичь локального контроля над заболеванием удается у 90,6% пациентов [18-24].
Целью нашего исследования было оценить безопасность и эффективность минимально-инвазивных хирургических методов лечения (криоаблации) опухолей почки у категории больных с высоким риском развития хронической почечной недостаточности.
МАТЕРИАЛЫ И МЕТОДЫ
В период с марта 2010 года по октябрь 2013 года в онкологическом отделении ФГБУ «НИИ урологии» Минздрава России 12 больным (4 мужчин, 8 женщин) локализованным раком почки (I клинической стадии) была выполнена криоаблация. Возраст больных варьировал от 26 до 82 лет (медиана 57 лет). Медиана периода наблюдения составила 19 месяцев (от 1 месяца и до 36 месяцев).
На этапе предоперационного обследования всем больным, в качестве стандартного метода лучевой диагностики, была выполнена компьютерная томография (КТ) брюшной полости с внутривенным контрастированием. Правосторонняя локализация опухоли отмечена у 5 (41,7%) пациентов, левосторонняя – у 7 (58,3%) больных. При этом, в трех (25%) случаях опухоль располагалась на передней поверхности почки, в 4-х (33,3%) случаях – на передне-латеральной, в двух (16,7%) случаях – на задней поверхности и еще в трех (25%) случаях – на задне-латеральной поверхности почки. С одинаковой частотой наблюдалось поражение нижнего полюса и среднего сегмента почки (и в первом и во втором случае у 4-х (33,3%) пациентов. На границе верхнего полюса и среднего сегмента почки опухоль выявлена у трех (25%) больных, и лишь у одного (8,4%) пациента – на границе среднего сегмента и нижнего полюса. Размеры объемного образования по данным КТ брюшной полости составили в среднем 40х50 мм. У всех больных диагноз верифицирован интраоперационно по данным экспресс-биопсии.
Для криоаблации почки использовали систему криотерапии третьего поколения SeedNet (Galil Medical) и ультратонкие термозонды диаметром 17G, позволяющие достичь строгого контроля и точности процедуры. Криоаблацию почки выполняли из лапароскопического доступа 7 (58,3%) больным, из ретроперитонеоскопического – 4 (33,3%) пациентам, в одном случае (8,4%) – посредством мини-лапаротомии.
Ультратонкие термозонды диаметром 17G, используют в качестве криогенного агента аргон, а для размораживания – гелий. Эти термозонды, будучи в 2 раза тоньше тех, что использовались ранее, принципиально изменили ход операции. Значительно упростилась методика перкутанной установки в связи с отсутствием необходимости выполнять надрезы на коже, следствием чего стала и меньшая травматичность при необходимости репозиции иглы. В данных условиях появилась возможность устанавливать термозонды максимально точно, что позволяет повысить эффективность и снизить риск осложнений. В целом, техника операции до этапа установки криозондов во многом идентична резекции почки, но не требует ишемизации органа. Мобилизация необходима в минимальном объеме, но достаточном для удобного позиционирования опухоли и последующего введения криозондов, что особенно актуально при локализации опухолей в верхнем сегменте почки, требующей большей подвижности органа для правильной постановки инструментов и выполнения интракорпорального ультразвукового исследования. В большинстве случаев достаточно освободить опухоль от покрывающей её периренальной жировой клетчатки. Фасцию Герота мы рекомендуем сохранять, чтобы в последующем «укрыть» зону аблации, снизив, тем самым, риск послеоперационного кровотечения.
После мобилизации почки в необходимом объеме и выделения опухоли, выполняли измерение размеров последней с помощью специального лапароскопического датчика. Термозонды экстракорпорально проходят процедуру «тестирования» на работоспособность и отсутствие утечек газа. Под ультразвуковым контролем проводили перкутанное введение в опухоль термозондов: расстояние от края опухоли для игл типа IceSeed не должно превышать 5 мм, а кончик иглы должен доходить до «дна» опухоли (рис.1).
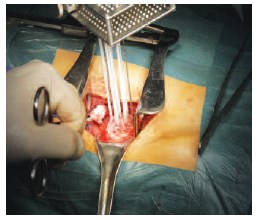
Рис. 1. Криозонды установлены в опухоль трансплантированной почки через шаблонную решетку для брахитерапии.
После установки первого криозонда мы рекомендуем выполнить «фиксацию» – кратковременное (10-15 сек.) включение цикла заморозки — это снизит подвижность опухоли и облегчит установку последующих термозондов, которые располагают далее по периферии опухоли на расстоянии не более 1см друг от друга (для игл типа IceRod – 1,5см). Это расстояние является оптимальным с точки зрения температурных характеристик данных игл и глубины промораживания тканей. При необходимости можно разместить дополнительную иглу в центре очага. Далее устанавливаются термодатчики: один – в центр опухоли, другой – по её краю. Это позволяет достичь достоверно летальной температуры на периферии. Только после установки всех криозондов и термодатчиков выполняли тонкоигольную биопсию опухоли. Именно такая последовательность обеспечивает гемостатический эффект. Необходимо отметить, что для биопсии следует использовать иглу большого диаметра (16-14G), а забор материала осуществлять ближе к периферии опухоли, так как в центре возможно наличие очагов некроза.
Далее, за биопсией опухоли следует 1-й цикл заморозки с тройным контролем ее распространения: визуальным (видеокамера), ультразвуковым (лапароскопический датчик) и температурным (термодатчики). Наиболее точный параметр — температурный. Следующим идет цикл «пассивного» оттаивания — температура должна подняться до 00С. Если температурная кривая выходит на плато, не достигнув этого значения, применяли «активное» (с использованием гелия) оттаивание. Важный момент: во время цикла оттаивания может повыситься внутрибрюшное давление, что требует его особо тщательного контроля на данном этапе. По достижении положительной температуры начинается второй цикл заморозки (целевая температура та же, что и на первом цикле), а затем второй цикл оттаивания. В основном его также проводят в «пассивном» режиме, а гелий используют на заключительном этапе для беспрепятственного извлечения термозондов из опухоли. Завершается лечебный процесс тщательным гемостазом зоны аблации и установкой страхового дренажа.
Одним из самых частых осложнений криоаблации почки является «трещина» на поверхности опухоли, приводящая, порой, к значительной кровопотере. При анализе возможных причин данного осложнения было выявлено, что наиболее вероятной из них является недостаточная соосность при установке криозондов: в местах «перекреста» игл температура значительно ниже и при повторном цикле заморозки происходит фактически разрыв тканей. Другая причина – расположение оси одной из игл близко к её экзофитной поверхности, и, в тоже время, не строго перпендикулярно к опухоли.
Наиболее эффективный способ избежать этого осложнения – продуманная мобилизация почки и позиционирование опухоли.
РЕЗУЛЬТАТЫ
Критериями отбора пациентов для минимально-инвазивного хирургического метода лечения опухоли почки послужили следующие факторы: у 5 (41,7%) больных – рак анатомически единственной почки (контрлатеральная почка ранее удалена по поводу неонкологического заболевания в двух случаях, по поводу опухоли – в трех случаях); у 5 (41,7%) – неонкологические заболевания контрлатеральной почки (поликистоз, мочекаменная болезнь, пиелонефрит, хроническая почечная недостаточность). В двух (16,6%) случаях криоаблация опухоли почки выполнена как альтернативный метод лечения по желанию пациента. Суммарный дефицит экскреторной функции почек до операции составил в среднем 26±3,1% (18-49%).
Согласно шкале Американской ассоциации анестезиологов (American Association of Anaesthetists – ASA) у одного (8,4%) пациента физическое состояние оценивали как I класс, у 8 (66,6%) – как II класс, у трех (25%) – как III класс.
Средняя продолжительность операции была равна 145±15,2 мин, объем кровопотери – 262±158,6 мл. Интраоперационные размеры опухоли в среднем составили 35х35 мм. Ранние и/или поздние послеоперационные осложнения не отмечены ни в одном случае. По данным планового гистологического исследования у всех больных верифицирован светлоклеточный почечно-клеточный рак.
Продолжительность стояния дренажа составила от 1 до 3 дней. Средний койко-день – 10±1,1.
Обязательными методами диагностики при последующем динамическом наблюдении являлись: УЗИ органов брюшной полости с определением кровотока в почке и опухоли, КТ, динамическая реносцинтиграфия (рис. 2).
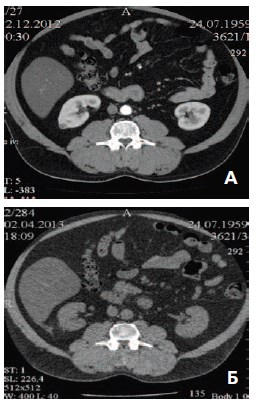
Рис. 2. КТ объемного образования на задне-латеральной поверхности правой почки: А – до операции; Б – через 4 мес. после операции
При медиане наблюдения сроком 19 месяцев по данным контрольного обследования ни в одном из вышеописанных наблюдений кровотока в опухоли выявлено не было, экскреторная функция почек (почки) сохранена. Признаков рецидива заболевания не зарегистрировано.
ЗАКЛЮЧЕНИЕ
Данные наших наблюдений продемонстрировали хорошие предварительные результаты криоаблации и отсутствие послеоперационных осложнений у пациентов с высоким риском развития хронической почечной недостаточности. В настоящее время наблюдение за пациентами с целью оценки общей и безрецидивной выживаемости, а также функциональных результатов, продолжается. Дальнейшие исследования в этой области с более длительным периодом наблюдения и большей по численности популяции больных позволят определить место криоаблации опухолей почки среди традиционных методов хирургического лечения.
ЛИТЕРАТУРА
1. Давыдов М.И., Аксель Е.М. Статистика злокачественных новообразований в России и странах СНГ в 2009 году.// Вестник Российского онкологического научного центра имени Н.Н. Блохина РАМН. 2010. Т. 22, № 3. С. 54-92.
2.Escudier B, Eisen T, Porta C, Patard JJ, Khoo V, Algaba F, Mulders P, Kataja V. Renal cell carcinoma: ESMO Clinical Practice Guidelines for diagnosis, treatment and followup. // Annals of Oncology. 2012. Vol. 23, Supp.7.P.65–71.
3. Miller DC, Ruterbusch J, Colt JS, Davis FG, Linehan WM, Chow WH, Schwartz K. Contemporary clinical epidemiology of renal cell carcinoma: insight from a population based case-control study.// J Urol. 2010. Vol. 184, N 6. P. 2254–2258.
4. Sun M, Thuret R, Abdollah F, Lughezzani G, Schmitges J, Tian Z, Shariat SF, Montorsi F, Patard JJ, Perrotte P, Karakiewicz PI. Age-adjusted incidence, mortality, and survival rates of stage-specific renal cell carcinoma in North America: a trend analysis. // Eur Urol. 2011. Vol. 59, N 1. P. 135–141.
5. Campbell SC, Novick AC, Belldegrun A, Blute ML, Chow GK, Derweesh IH, Faraday MM, Kaouk JH, Leveillee RJ, Matin SF, Russo P, Uzzo RG. Guideline for management of the clinical T1 renal mass. // J Urol. 2009. Vol. 182, N 4. P. 1271–1279.
6. Ficarra V, Novara G, Secco S, Macchi V, Porzionato A, De Caro R, Artibani W. Preoperative aspects and dimensions used for an anatomical (PADUA) classification of renal tumours in patients who are candidates for nephron-sparing surgery. // Eur Urol. 2009. Vol. 56, N 5. P. 786–793;
7. Patard JJ1, Shvarts O, Lam JS, Pantuck AJ, Kim HL, Ficarra V, Cindolo L, Han KR, De La Taille A, Tostain J, Artibani W, Abbou CC, Lobel B, Chopin DK, Figlin RA, Mulders PF, Belldegrun AS. Safety and efficacy of partial nephrectomy for all T1 tumors based on an international multicenter experience. // J Urol. 2004. Vol. 171, N 6, Pt. 1. P. 2181–2185.
8. Leibovich BC, Blute M, Cheville JC, Lohse CM, Weaver AL, Zincke H. Nephron sparing surgery for appropriately selected renal cell carcinoma between 4 and 7 cm results in outcome similar to radical nephrectomy. // J Urol. 2004. Vol. 171, N 3. P. 1066–1070.
9.Antonelli A1, Cozzoli A, Nicolai M, Zani D, Zanotelli T, Perucchini L, Cunico SC, Simeone C. Nephron-sparing surgery versus radical nephrectomy in the treatment of intracapsular renal cell carcinoma up to 7 cm.// Eur Urol. 2008. Vol. 53, N 4. P. 803–809.
10. Thompson RH1, Siddiqui S, Lohse CM, Leibovich BC, Russo P, Blute ML.Partial versus radical nephrectomy for 4 to 7 cm renal cortical tumors.// J Urol. 2009. Vol. 182, N 6. P. 2601–2606.
11. Fergany AF, Hafez KS, Novick AC. Long-term results of nephron sparing surgery for localized renal cell carcinoma: 10-year follow-up. // J Urol. 2000. Vol. 163, 2. P. 442–445.
12. Thompson RH, Boorjian SA, Lohse CM, Leibovich BC, Kwon ED, Cheville JC, Blute ML. Radical nephrectomy for pT1a renal masses may be associated with decreased overall survival compared with partial nephrectomy. // J Urol. 2008. Vol. 179, N 2. P. 468–471.
13. Weight CJ, Larson BT, Gao T, Campbell SC, Lane BR, Kaouk JH, Gill IS, Klein EA, Fergany AF. Elective partial nephrectomy in patients with clinical T1b renal tumors is associated with improved overall survival. // Urology. 2010. Vol. 76, N 3. P. 631–637.
14. Weight CJ1, Larson BT, Fergany AF, Gao T, Lane BR, Campbell SC, Kaouk JH, Klein EA, Novick AC. Nephrectomy induced chronic renal insufficiency is associated with increased risk of cardiovascular death and death from any cause in patients with localized cT1b renal masses. // J Urol. 2010. Vol. 183, N 4. P. 1317–1323.
15. Van Poppel H1, Joniau S. Is surveillance an option for the treatment of small renal masses? // Eur Urol. 2007. Vol. 52, N 5. P. 1323–1330.
16. Lane BR, Abouassaly R, Gao T, Weight CJ, Hernandez AV, Larson BT, Kaouk JH, Gill IS, Campbell SC. Active treatment of localized renal tumors may not impact overall survival in patients aged 75 years or older.// Cancer. 2010. Vol. 116, N 13. P. 3119-3126.
17. Van Poppel H, Da Pozzo L, Albrecht W, Matveev V, Bono A, Borkowski A, Colombel M, Klotz L, Skinner E, Keane T, Marreaud S, Collette S, Sylvester R. A prospective, randomised EORTC intergroup phase 3 study comparing the oncologic outcome of elective nephron-sparing surgery and radical nephrectomy for low-stage renal cell carcinoma. // Eur Urol. 2011. Vol. 59, N 4. P. 543-552.
18. Kapoor A, Wang Y, Dishan B, Pautler SE. Update on cryoablation for treatment of small renal mass: oncologic control, renal function preservation, and rate of complications. // Curr Urol Rep. 2014. Vol. 5, N 4. P. 396.
19. Gunn AJ, Gervais DA. Percutaneous ablation of the small renal mass-techniques and outcomes. // Semin Intervent Radiol. 2014. Vol. 31, N 1. P. 33-41;
20. Atwell TD, Schmit GD, Boorjian SA, Mandrekar J, Kurup AN, Weisbrod AJ, Chow GK, Leibovich BC, Callstrom MR, Patterson DE, Lohse CM, Thompson RH. Percutaneous ablation of renal masses measuring 3.0 cm and smaller: comparative local control and complications after radiofrequency ablation and cryoablation. // AJR. 2013. Vol. 200, N 2. P. 461–466.
21. Klatte T, Grubmüller B, Waldert M, Weibl P, Remzi M. Laparoscopic cryoablation versus partial nephrectomy for the treatment of small renal masses: systematic review and cumulative analysis of observational studies. // Eur Urol. 2011. Vol. 60, N 3. P. 435–443;
22. Schmit GD, Thompson RH, Kurup AN, Weisbrod AJ, Carter RE, Callstrom MR, Atwell TD. Percutaneous cryoablation of solitary sporadic renal cell carcinomas. // BJU Int. 2012. Vol. 110, 11, Pt. B. P 526– 531.
23. Kim EH, Tanagho YS, Saad NE, Bhayani SB, Figenshau RS.Comparison of laparoscopic and percutaneous cryoablation for treatment of renal masses.// Urol. 2014. Vol. 83, N 5. P. 1081-1087.
24. Duffey B, Nguyen V, Lund E, Koopmeiners JS, Hulbert J, Anderson JK. Intermediateterm outcomes after renal cryoablation: results of a multi-institutional study. // J Endourol. 2012. Vol. 26, N 1. P. 15-20.









Комментарии