А.А. Камалов, В.А. Божедомов, И.А. Корнеев
В первый день работы XXIII Конгресса Российского общества урологов в г. Казань на втором пленарном заседании был представлен доклад группы авторов вот главе с академиком Армаисом Альбертовичем Камаловым – директором МНОЦ МГУ им. М.В. Ломоносова и заведующим кафедрой урологии и андрологии ФФМ МГУ, – на тему «Репродуктивное здоровье российских мужчин: задачи, требующие решения». Доклад представил проф. Владимир А. Божедомов – руководитель «Клиники мужского здоровья» МНОЦ и профессор данной кафедры.

А.А. Камалов
академик РАН, д.м.н., профессор, директор Медицинского научно-образовательного центра и заведующий
кафедрой урологии и андрологии ФФМ
ФГБОУ ВО «МГУ имени М.В. Ломоносова»,
Москва

В.А. Божедомов
д.м.н., профессор, заведующий клиникой «Мужского здоровья»
Медицинского научно-образовательного
центра и профессор кафедры урологии и
андрологии ФФМ ФГБОУ ВО «МГУ имени
М.В. Ломоносова», ведущий научный
сотрудник ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени
академика В.И. Кулакова» МЗ РФ, Москва

И.А. Корнеев
д.м.н., профессор, медицинский директор Международного
центра репродуктивной медицины,
профессор кафедры урологии Первого
Санкт-Петербургского государственный
медицинского университета им. акад.
И.П. Павлова, Санкт-Петербург
В начале выступления докладчик подчеркнул, что сегодня «репродуктивное здоровье» уже не частная проблема пары, а государственная задача. Это обусловлено остротой демографических проблем в нашей стране.
В последние годы наблюдается неуклонная убыль населения России. Докладчик представил данные Росстата: в 2022 г. это минус почти 600 тыс. человек. Зарегистрировано 1889644 смерти, родились – 1306162 детей (на 6,9% меньше, чем в 2021 г.). Суммарный коэффициент рождаемости (число детей в расчете на одну женщину) в последние годы составлял 1,3-1,5 против 2,15, необходимого для простого воспроизводства населения; повторные рождения сократились с 50% до 30%. Согласно данным оценки демографического прогноза в ближайшие 15 лет численность мужского населения может сократиться на 5,5 млн человек.
Одной из причин снижения рождаемости является ухудшение репродуктивного потенциала российских мужчин. В частности, темпы снижения концентрации сперматозоидов в эякуляте мужчин-россиян составили 1,8% в год, а число мужчин с первично диагностированным бесплодием за период с 2000 увеличилось в 1,8 раза.
Докладчик подчеркнул, что подобные тенденции наблюдаются во многих странах мира: согласно данным отчета ВОЗ, опубликованного в апреле 2023 года, по данным популяционных исследований 1990–2021 гг. бесплодие выявляли у 8–22% мужского населения разных стран. За последние пять десятилетий концентрация сперматозоидов и общее число сперматозоидов в эякуляте снизились более чем в два раза. При этом темпы снижения после 2000 г. удвоились и в настоящее время составляют 2,64% в год.
Авторы доклада напомнили аудитории, что мужской фактор бесплодия – снижение количества и/или качества сперматозоидов, – имеет место в половине случаев бесплодного брака: в 20–30 % имеются нарушения только у мужчины, в 25–40 % – проблемы репродуктивного здоровья у обоих партнеров. Кроме того, низкое качество сперматозоидов является в 30-40% случаев причиной замерших беременностей и выкидышей.
Докладчик процитировал недавний доклад экспертов ВОЗ (2023): «Бесплодие может стать причиной значительного стресса, стигматизации и финансовых трудностей и оказывать негативное влияние на психическое и психосоциальное благополучие».
Докладчик обратил внимание на то, что в значительная доля случаев нарушения фертильности является приобретенной. Патологические состояния или патологические изменения репродуктивной системы, обусловленные воздействием комплекса неблагоприятных факторов (социально-экономических, образа жизни и вредных привычек, профессиональных и экологических вредностей), представляет одну из актуальнейших проблем современной репродуктивной медицины.
Авторы доклада сформулировали основные задачи, стоящие перед урологическим сообществом по сохранению и восстановлению репродуктивной функции мужчин, которые предложили разделить на несколько групп: 1) воспитательные, 2) экологические, 3) правовые (организация здравоохранения), 4) клинические и 5) экономические.
- Воспитательные (мотивационные) – повышение медицинской грамотности и информированности населения о факторах риска заболеваний органов репродуктивной системы и факторах, способствующих здоровью, важности следованию правилам ЗОЖ для обеспечения продолжительной и качественной жизни (отказ от курения, злоупотребления алкоголем, борьба с избыточным весом, коррекция гиподинамии и др.), а также пропаганда значимости семейных ценностей и ориентацию на многодетную семью. Докладчик представил данные ВЦИОМ, из которых следует, что только при рождении первого ребенка определяющим является экономическое состояние семьи. При рождении второго и третьего главное – это желание, чтобы ребенок не был один и привык заботиться о младших и старших. В большинстве случаев решение рожать второго и третьего ребенка принимает мужчина. Поэтому необходимо формировать у мужчин соответствующие модели поведения и систему ценностей. Таже важно шире информировать население о том, что у мужчин, как и у женщин, с возрастом потенциал фертильности существенно снижается, и критичным можно считать возраст 40 лет.
- Экологические – борьба с загрязнением окружающей среды, меры, направленные на совершенствование систем контроля качества продуктов питания на гонадотоксические (тяжелые металлы, фтолаты, диоксины и др.), в т.ч. эстроген-активные соединения. «…В настоящее время считается, – процитировал докладчик актуальное Руководство EAU-2023, – что идиопатическое мужское бесплодие (30-40% случаев), когда не обнаруживается никакого мужского фактора, объясняющего ухудшение параметров спермы, – может быть связано с несколькими ранее не выявленными патологическими факторами, которые включают, помимо прочего, эндокринные нарушения в результате загрязнения окружающей среды…».
- Обсуждая меры по совершенствованию организации здравоохранения в данном направлении, авторы доклада выделили ряд вопросов, которые требуют решения:
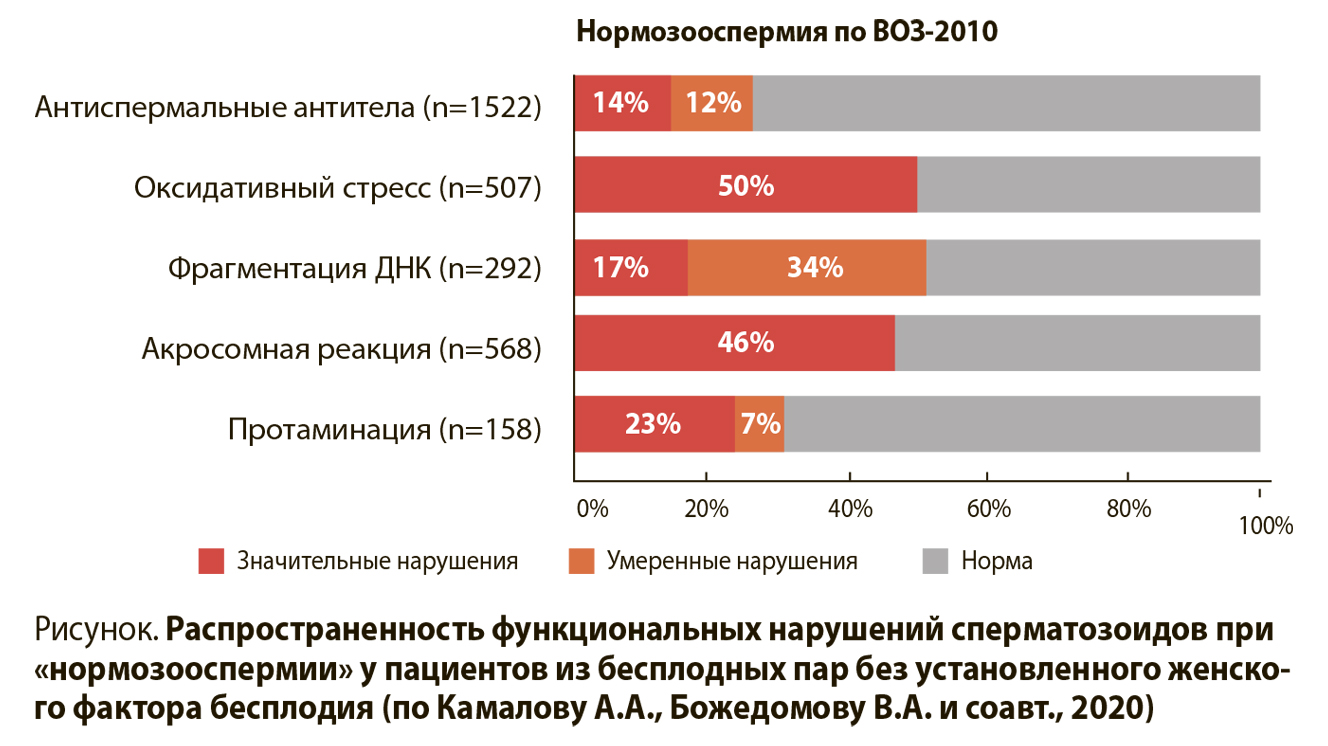
– Планируемое в 2024 г. внедрение МКБ-11 требует конкретизировать клинико-лабораторные критерии диагностики мужского бесплодия. Если диагноз GB04.0 определен – азооспермия и криптозооспермия, – то GB04.Y – «другое уточненное мужское бесплодие», или GB04.Z – «мужское бесплодие неуточненное» не формализованы. Докладчик привел данные многоцентровых исследований, в которые были включены более 4 тыс. пар, из которых следует, что 2/3 случаев причина снижения фертильности мужчин – функциональные нарушения сперматозоидов, и почти у половины мужчин это имеет место при формальной «нормозооспермии» (см. рисунок).
– Докладчик напомнил аудитории, что актуальное Руководство ВОЗ по исследованию спермы (6-я редакция) описывают 15 разных тестов для характеристики качества эякулята, при этом авторы Руководства рекомендуют внедрять региональные референтные интервалы. Многоцентровое исследование, выполненное недавно авторами доклада, показало, что что для российских мужчин при оформлении заключения по спермограмме термин «олигоспермия» следует использовать при объеме эякулята <1,7 мл, «олигозооспермия» – при концентрации сперматозоидов <20 млн/мл, «астенозооспермия» – при <24% прогрессивно-подвижных форм и «тератозооспермия» – при <1% морфологически нормальных форм при специфической окраске по Папаниколау с использованием «строгих» критериев. У 95% фертильных мужчин ЧППСЭ не менее 21 млн, у 5% – от 5 до 20 млн; значения ЧППСЭ <5 млн указывают на принадлежность к группе с низкой вероятностью реализации мужской репродуктивной функции. При этом докладчик отметил, что такие исследования, как оценка оксидативного стресса сперматозоидов, протаминации, фрагментации ДНК и ряд других, рекомендованных ВОЗ, не входят в утвержденную номенклатуру медицинских услуг по диагностике и лечению мужского бесплодия, и это нужно в ближайшее время исправить. Среди мер, которые должны быть реализованы, принятие отечественных нормативов качества спермы, что является основанием для постановки диагноза и принятия решения о необходимости лечения. А это деньги, не важно, пациента и государства.
– Авторы доклада подчеркнул, что только после широкого внедрения современных методов оценки качества спермы и критериев диагноза «мужское бесплодие» можно будет определить потребность системы здравоохранения в специалистах данного профиля на основании корректных эпидемиологических данных,
– Авторы доклада отметили обязательность учета требований «Клинических рекомендаций» в повседневной практике врача, и необходимость внесения в них новых данных. Докладчик подчеркнул, что каждый такой мужчина из бездетной пары, в том числе и с «нормозооспермией», должен быть консультирован врачом-урологом для проведения диагностики с целью выявления возможных причин, способствующих снижению репродуктивной функции и, при необходимости, проведения последующего лечения, направленного на повышение вероятности зачатия и рождения здорового ребенка.
– Докладчик отметил важность совершенствования программ профессиональной переподготовки и профессиональные стандарты по данному направлению, необходимость увеличения числа учебных часов, отведенных на это.
– Докладчик напомнил, что давно пора юридически оформить фактически уже существующую специальность «уролог-андролог», что позволит обеспечить преемственность ведения пациентов мужского пола от раннего детства до пожилого возраста.
- Клинико-экономические вопросы совершенствования оказания помощи бездетным парам, по мнению докладчика, подразумевают корректную оценку эффективности различных методов лечения с учетом как клинического результата, так и безопасности и затрат. Этот тезис докладчик проиллюстрировал сравнительными данными клинической и клинико-экономической эффективности таких методов лечения, как варикоцелэктомия, стимуляция сперматогенеза с помощью блокаторов рецепторов эстрогенов, внутриматочной инсеминации и ЭКО ИКСИ. Докладчик напомнил аудитории, что клиническая эффективность программ ВРТ (ЭКО, в т.ч. ICSI) не меняется уже 20 лет: беременности на один цикл – около 30%, роды – 20%. Были представлены данные, что потомство, зачатое с помощью ЭКО, имеет при рождении меньший вес, большую неонатальную заболеваемость, акушерские осложнения и врожденные пороки развития – увеличение на 50% врожденных дефектов после ЭКО по сравнению со спонтанной беременностью. А затраты здравоохранения на одного ребенка (не считая акушерские затраты) выше в 3–5 раз, а роды детей после ЭКО обходятся в 2 раза дороже. Докладчик рекомендовал шире внедрять современные методы оценки мужской репродуктивной функции и этиопатогенетические методы лечения мужского бесплодия; использовать симптоматические методы ВРТ только при неэффективности традиционного лечения, а не вместо него.
В докладе были представлены конкретные примеры реализации этих задач, в т.ч. представлены данные о создании на базе научно-производственного комплекса МГУ оригинального препарата «МедиРег», основанного на использовании секретотома аутологичных и аллогичных стволовых клеток. Сейчас эта работа входит в фазу клинических испытаний 1-й и 2-й фазы.
Препарат «МедиРег» на основе секретома МСК человека для лечения мужского бесплодия:
- На фоне вводимого под белочную оболочку яичек секретома МСК происходит восстановление сперматогенеза, которое сопровождается увеличением массы яичек и восстановлением фертильности.
- Разработаны регламенты производства клеточных продуктов и лекарственных средств на основе секретома стволовых клеток.
- Разработаны регламенты контроля качества выпускаемых продуктов и дооснащена лаборатория контроля качества.
- Подан пакет документов для лицензирования производства на право выпуска биологических лекарственных препаратов в виде лиофилизатов.
- Продолжается разработка научно-технологической платформы для обеспечения безопасности и качества выпускаемых препаратов
В завершении докладчик подчеркнул важность внедрения в широкую практику методологии, которая носит название «Персонализированная медицина». Этот подход предполагает максимально персонифицированный выбор методов лечения на основе максимально углубленного изучения особенностей конкретного пациентов при помощи самых современных доступных методов диагностики, в том числе геномных, детального изучения причин патологических изменений, положительных и отрицательных особенностей выбранного метода, а также оптимальный выбор времени проведения лечения с учетом психологических особенностей пациента.









Комментарии