
Корнеев И.А.
Д.м.н., профессор кафедры урологии Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова, медицинский директор Международного центра репродуктивной медицины (г. Санкт-Петербург).
Вначале Игорь Алексеевич напомнил, что клинические рекомендации в подавляющем большинстве случаев обновляются раз в три года. Отечественные указания по мужскому бесплодию в последний раз обновлялись в 2019 г., так что в 2022 г. следует ожидать выхода их новой редакции.
Как предположил Игорь Алексеевич, алгоритм маршрутизации и обследования мужчины вряд ли изменится с выходом обновленных рекомендаций: пациента нужно обследовать в том числе с применением
методов инструментальной диагностики и принять решение о том, возможно ли что-то изменить в сфере его фертильности. Если это недостижимо — передать его специалистам по вспомогательным репродуктивным технологиям (ВРТ). При этом также обязательно учитывать фертильный статус женщины.
К применению ВРТ переходят в том случае, если лечение было неэффективным на протяжении года. В этиологии и патогенезе мужского бесплодия, возможно, появятся новые разделы: в частности, зачастую говорится о том, что проблемы фертильности могут быть следствием других заболеваний. Помимо этого, все чаще наблюдается идиопатическое бесплодие.
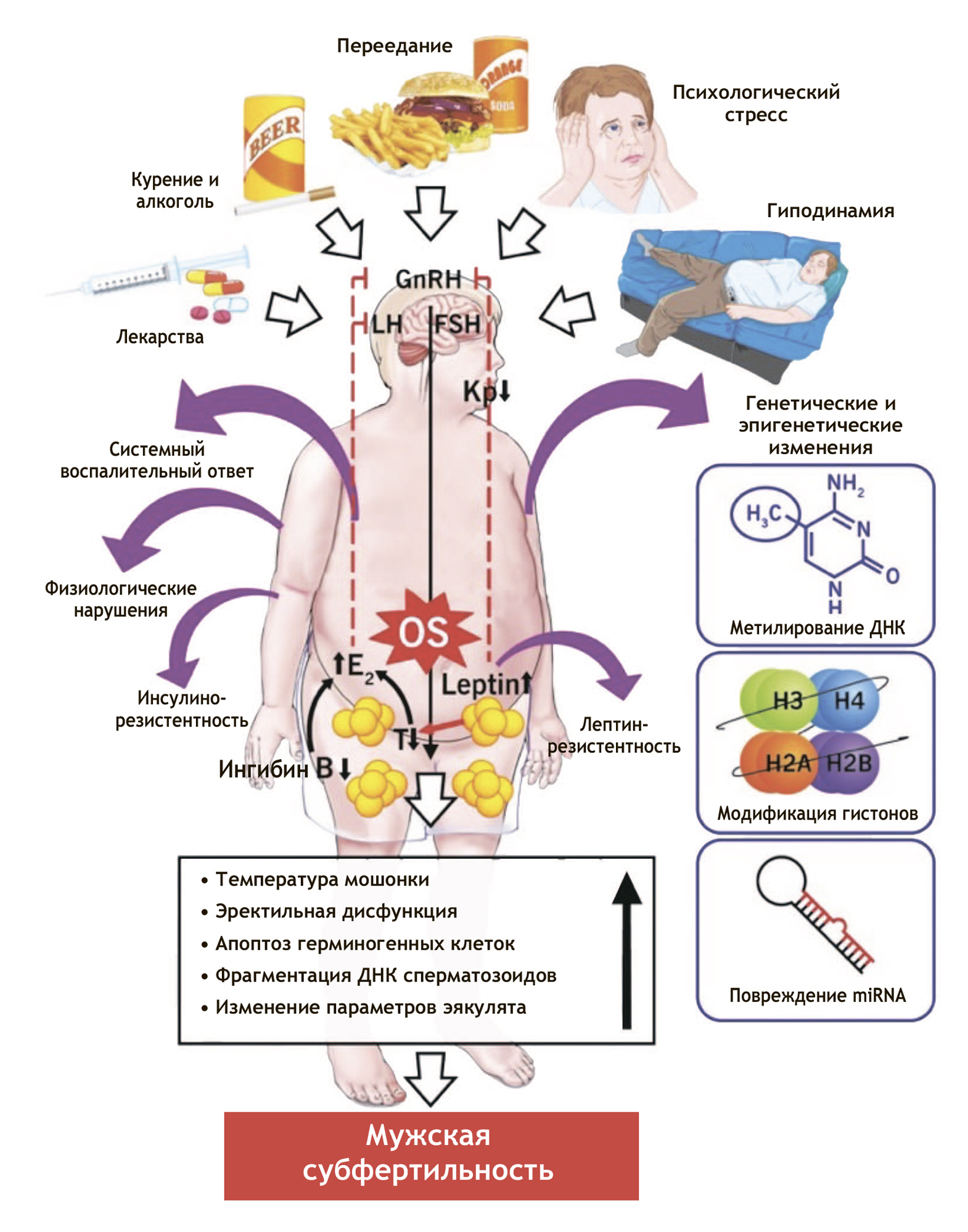
Множество разговоров посвящается тому, что целесообразно выделить мужское бесплодие, вызванное оксидативным стрессом. Это очень распространенная проблема: известно, что оксидативный стресс играет полезную роль в созревании и капацитации сперматозоидов, а также акросомальных реакциях. В то же время он может вызывать повреждение мембран и молекул, фрагментацию ДНК, а также способствовать апоптозу и, вероятно, мутациям и патологиям у плода.
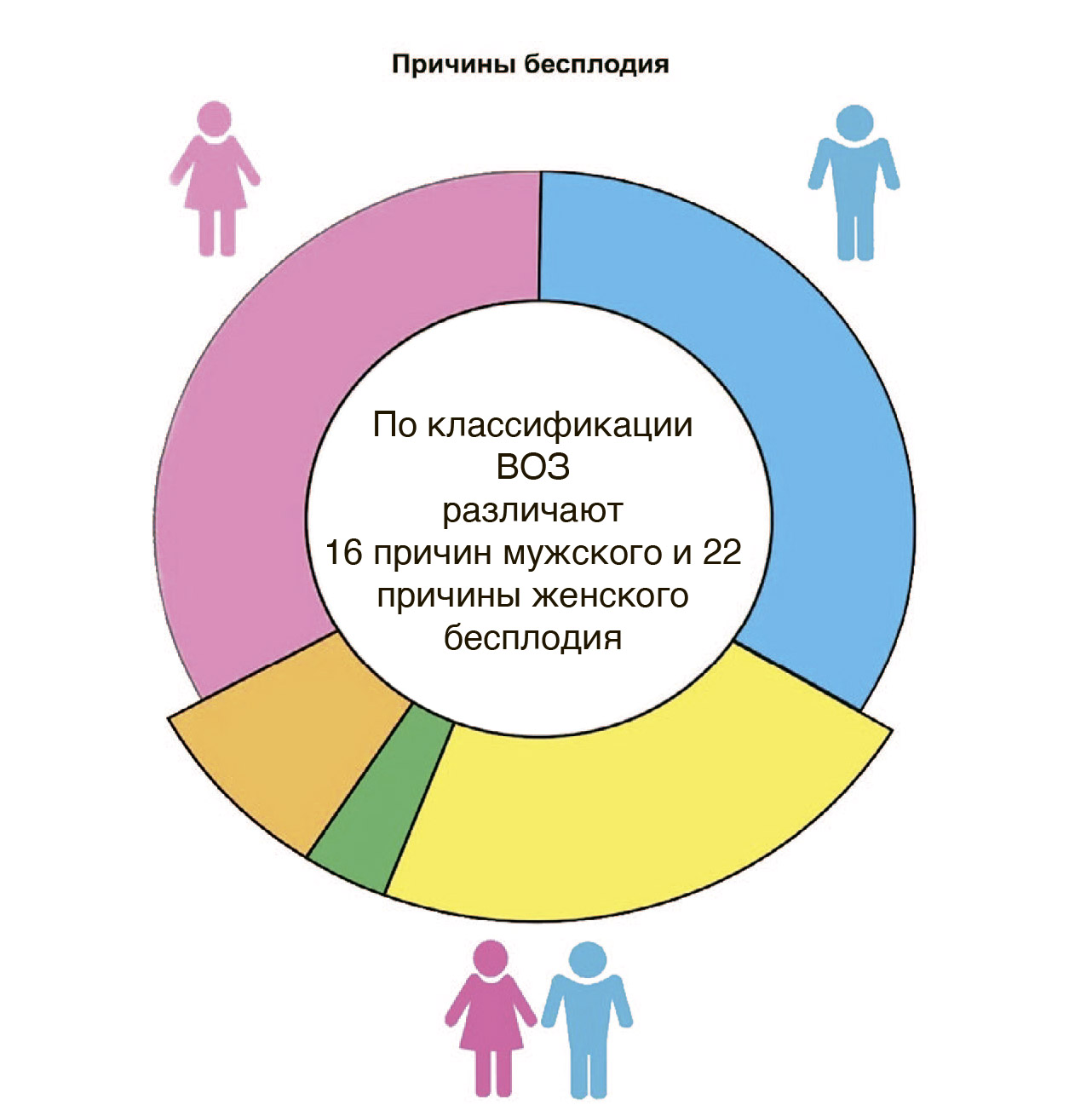
Мужской фактор считается причиной бесплодного брака, если женщина здорова, а у мужчины есть нарушения оплодотворяющей способности спермы, патология сексуальной или эякуляторной функций.

При нарушении гормональной регуляции диагностируется эндокринная форма бесплодия, при отсутствии или непроходимости маточных труб говорят о трубной форме бесплодия.

У 20% супружеских пар причиной бесплодия являются нарушения у обоих партнеров ( то есть могут быть проблемы у женщины, проблемы у мужчины, проблемы у обоих).
У 3% супружеских пар с нормальными показателями функции репродуктивной системы бесплодия может быть обусловлено иммунологической несовместимостью, когда в организме женщины образуются антитела, которые инактивируют сперму партнера.

И наконец, бесплодие может быть среди совершенно здоровых и хорошо совместимых супружеских пар. Это случаи так называемого идиопатического (необъяснимого) бесплодия.
Очень часто выявляется высокий оксидативный стресс у мужчин, имеющих разные факторы бесплодия, в том числе идиопатическое бесплодие (до 30–80% пациентов). Таким образом, вероятно введение классификационной единицы «мужское бесплодие, вызванное оксидативным стрессом». В английском языке для его обозначения используется аббревиатура MOSI.
Скорее всего, также появятся новые данные по эпидемиологии и распространенности мужского бесплодия в Российской Федерации. Возможно, если будет принята новая редакция Международной классификации болезней (МКБ-11), за ней последуют и клинические рекомендации. На сегодня в МКБ- 10 упомянуты только азооспермия и олигоспермия. Как подчеркнул Игорь Алексеевич, последний термин не выдерживает критики с точки зрения современных представлений о терминологии. Также звучат предложения внести в МКБ и другие формулировки, в том числе основанные на физиологии бесплодия.
Вероятно, в следующей редакции гайдлайна мало что изменится относительно сбора жалоб и анамнеза, равно как и в области физикального исследования. При этом могут поменяться части относительно спермограммы и способов ее выполнения. Сейчас проходит широкое обсуждение новой редакции — 6-го издания руководства ВОЗ по исследованию эякулята человека. В частности, там предложены новые референтные интервалы. При этом эксперты ВОЗ подчеркивают широту заблуждения, которое состоит в том, что референтные интервалы, которые были указаны в предыдущих редакциях, рассматриваются как показатели разницы между мужчинами здоровыми и мужчинами с патологией, своего рода знак отличия фертильных от нефертильных. В комментариях к документам прямо указано, что мужчины с нормозооспермией необязательно фертильны, а с патозооспермией — необязательно бесплодны.
Бесплодие вообще определяется не описанием показателей спермограммы, а невозможностью получения беременности при регулярной половой жизни. Тем не менее, заблуждение относительно показателей спермограммы распространяется среди врачей, хотя в литературе уже показано, что 0% нормальных сперматозоидов необязательно является ограничением для фертильности мужчины: со стопроцентной тератозооспермией все еще можно получить беременность естественным путем [1]. Наиболее важным показателем можно считать подвижность сперматозоидов. Но и здесь, опять же, нет порогового значения. Для каждого значения, предложенного в таблице ВОЗ, существует определенная вероятность того, что наступит беременность. Поэтому, вероятно, можно судить о принадлежности пациента к группе большей или меньшей эффективности, но индивидуальный прогноз эти показатели дать не позволяют.
На сегодня существует острая потребность в дополнительном тесте, который будет характеризовать функциональные свойства сперматозоидов. В клинической практике на сегодняшний день одобрен только тест на присутствие антиспермальных антител. Другие тесты существуют, однако, как подчеркнул Игорь Алексеевич, их появление в клинических рекомендациях невозможно, потому что они не входят в номенклатуру медицинских услуг в Российской Федерации — на текущий момент это формальное препятствие, которое невозможно обойти.
Часто, обсуждая репродуктивные проблемы, говорят о возможности фрагментации ДНК сперматозоидов. Характеризуя изменения в популяции, связанные с каким-то негативным воздействием, можно использовать этот показатель, чтобы продемонстрировать определенное негативное влияние. Однако индивидуальный прогноз и тут невозможно сделать. Существует несколько тестов, пороговые значения для каждого из которых различаются. Это осложняет включение каких-либо значений и показателей в национальные клинические рекомендации, поэтому есть сомнения, что фрагментация ДНК сперматозоидов войдет в свежие гайдлайны [2]. Однозначно нельзя утверждать и о том, что этот показатель влияет на результативность ВРТ [3].
Интересным направлением является измерение уровня оксидативного стресса сперматозоидов, однако на сегодня нет стандартизированных методов, принятых в этом направлении. Как подчеркнул Игорь Алексеевич, иногда специалисты подменяют оксидативный стресс фрагментацией ДНК сперматозоидов, однако это совсем не одно и то же. Сейчас появился и активно исследуется новый тест в этом направлении — возможно, это позволит прийти к единой точке в области измерения оксидативного стресса [4]. Тогда по количеству оксидативных молекул можно будет выбирать то или иное направление лечения пациентов, в частности пациентов с варикоцеле.
На сегодня принято рекомендовать оперативное лечение лишь пациентам с клинически значимым варикоцеле при наличии олигозооспермии. Но даже после такого лечения зачатие естественным путем происходит в среднем у 1 мужчины из 7. Если расширить эту рекомендацию, включив в нее также мужчин с патозооспермией, этот показатель будет еще ниже — скажем, 1 из 17. Тут уже возникает вопрос об эффективности подобного хирургического лечения и правомерности подобной рекомендации.
Другое интересное направление — попытаться взять сперматозоиды хирургическим путем (ТЕСЕ) в тех случаях, когда сперматозоиды эякулята оказываются некачественными. Действительно, сперматозоиды в яичке закрыты для оксидативного стресса [5]. Однако не стоит недооценивать то, как много некачественных сперматозоидов в яичках. Взяв их напрямую оттуда, можно обнаружить меньший уровень оксидативного стресса, но, к примеру, больше мутации [6]. Сегодня дать убедительные рекомендации по этому поводу нельзя, не прояснив ряд вопросов.
Стоит учитывать, что ВРТ своими лабораторными подходами, например, центрифугированием, позволяют убрать лишние сперматозоиды и все то, что является источником оксидативного стресса. Эти методы также можно совершенствовать, и, возможно, со временем они войдут в клинические рекомендации.
Как подчеркнул Игорь Алексеевич, могут измениться и сами показания к использованию ВРТ: к примеру, в них может добавиться уже упомянутое показание с опорой на классификационную единицу оксидативного стресса, а также социальные показания (применение суррогатного материнства в случае гибели женщины в паре при наличии замороженных эмбрионов).
В части эндокринологии, вероятно, появится фоллитропин альфа при гипогонадотропном гипогонадизме. Также можно со временем ожидать появления конкретных рекомендаций по антиоксидантной терапии у мужчин с идиопатический бесплодием. Кроме того, сегодня в России действует наблюдательная программа по оценке эффективности и безопасности гонадотропной терапии (препарат Менотропин 1200 МЕ) у мужчин с проблемами репродукции.
По ее окончании можно будет говорить о целесообразности включения такого метода в рекомендации.
В заключение Игорь Алексеевич отметил, что критерии качества оказания медицинской помощи приводятся в первую очередь для того, чтобы уберечь врача от напряженных взаимоотношений с экспертами, поэтому маловероятно, что здесь что-то изменится: они несложные, и их соблюдение ожидается любыми специалистами. Кроме того, в 2020 г. увидел свет новый приказ Министерства здравоохранения «О порядке использования вспомогательных репродуктивных технологий», так что, скорее всего, можно ожидать связанных с ним поправок в новых клинических рекомендациях.
Источники:
- Kovac JR etal. Asian J Andr, 2017
- Cissen Metal. PLoS One, 2016
- Ten J . Human Fertil, 2012
- Aganwal Aetal. Fertil Steril, 2016
- Suganuma Retal. Hum Reprod, 2005
- Moskovtsev SIetal. Syst Biol in Reprod Med, 2012
Материал подготовила В.А. Шадеркина









Комментарии