КАФЕДРА УРОЛОГИИ И НЕФРОЛОГИИ КАЗАНСКОЙ ГОСУДАРСТВЕННОЙ МЕДИЦИНСКОЙ АКАДЕМИИ
менопаузальный цистит
цисталгия:
практические рекомендации
по диагностики, лечению и профилактике.
алгоритмы
А.Д.Суфияров
Казань – 2008
«Настоящее пособие для врачей» подготовили:
- Р.Х. Галеев профессор д.м.н., заведующий кафедрой урологии и нефрологии
Казанской государственной медицинской академии. - С.И. Белых к.м.н., доцент кафедры урологии и нефрологии КГМА,
заслуженный врач Р.Ф. - А.Д. Суфияров уролог заслуженный врач Р.Т.
* На основе «Менопаузальный цистит. Цисталгия».
(Клинические лекции. Практические рекомендации). авт. заслуженный врач РТ Суфияров А.Д.
//Цикл. Актуальные проблемы консервативной урологии // Под редакцией профессора Р.Х. Галеева, д.м.н., зав. кафедрой урологии и нефрологии Казанской государственной медицинской академии.-Казань: Меддок, 2007. – 128 с.
Рекомендовано ученым советом кафедры урологии и нефрологии КГМА
ВВЕДЕНИЕ
Диагностика и лечение расстройств мочеиспускания у женщин в периоды менопаузы представляют одну из серьезных проблем современной урогинекологии. Это связано с целым рядом причин, таких как специфические анатомо-физиологические особенности, наследственность, характер сексуальной жизни, условия труда в быту и на производстве, психическое здоровье, аллергический и гормональный фон и др. Вообще надо отметить, что данная патология достаточно редко и фрагментарно упоминается в научной литературе и прежде всего по причине чрезвычайной ее сложности, с охватом как минимум двух смежных дисциплин - урологии и гинекологии, что достаточно часто приводит к разнице в воззрениях врачей урологов и гинекологов на принципы диагностики и лечения этой категории больных. Основанием для более глубокого изучения этой проблемы послужила достаточно напряженная ситуация, сложившаяся во врачебной практике в связи с неадекватным ведением, лечением или отсутствием лечения вовсе довольно многочисленной категории больных – женщин в период менопаузы. Каждая четвертая (!) женщина, своевременно не получившая в этот период квалифицированной помощи, в ближайшие 8-10 лет переходит в разряд «неперспективных» относительно базовой гормонозаместительной терапии и вынуждена, в конечном итоге, рано или поздно ограничиваться симптоматическим лечением, а далее пользоваться памперсами. А это ничто иное, как инвалидность с максимально низким качеством жизни. В повседневной рутинной деятельности мы все как-то привыкли не замечать, что женщина всегда остается женщиной в каком бы возрасте она ни была, и такие проблемы, как частые позывы к мочеиспусканию, хроническое неудержание мочи, запах мочи, повсюду сопровождающий больную, делают ее жизнь крайне дискомфортной, лишают возможности нормально общаться с окружающими и подчас доводят ее до исступления, а в ряде случаев на фоне и так лябильной в периоды менопаузы нервной системы провоцируют серьезные, порой необратимые психические расстройства.
Термин цисталгия в диагностике дизурических расстройств у женщин в менопаузе, до сих пор применяющийся в гинекологии, по меньшей мере безответственен, так как не несет в себе никакой смысловой нагрузки относительно клинико-патогенетического понимания данного заболевания равно, как и ему подобные типа гипер - гипорефлекторный мочевой пузырь, цистоуретральный синдром и др.
Диагноз ЦИСТАЛГИЯ в гинекологической практике конечно же подразумевает под собой неспецифический, как правило, абактериальный или непрерывно рецидивирующий бактериальный, интерстициальный ЦИСТИТ на фоне прогрессирующего эстрогенодефицита, протекающий у женщин в пери, – мено, - и постменопаузальный период, в том числе и период хирургической менопаузы (авт.) с характерным только ему симптомокомплексом (хронический болевой синдром – жжение, рези в области гениталий, усиливающиеся при мочеиспускании и имитирующие острый цистит чаще на фоне относительного благополучия в анализах мочи «генитально-пузырная алгия», хронические дизурические расстройства в виде синдромов «ожидания» и «остаточной» мочи, императивные позывы, вплоть до стрессорного, а в тяжелых запущенных случаях и вынужденного неудержания мочи).
Многолетний практический опыт наблюдения и лечения больных с цистоуретральным синдромом на фоне менопаузы позволил нам вышеуказанный синдром объединить в единый диагностический критерий –
Менопаузальный цистит (М.Ц.)
Основная цель настоящего пособия – улучшение диагностики и качества лечения больных страдающих неспецифическим циститом в периоды менопаузы в амбулаторной практике и стационаре.
Авторы пособия сделали попытку критически оценить обоснованность различных подходов к диагностике и лечению цистита у женщин на фоне климактерического периода различной этиологии с позиций доказательной медицины. С этой целью все представленные рекомендации были классифицированы в соответствии с уровнем доказательности. Данный подход выглядит строго обоснованным для разработки алгоритма по диагностике и лечению пациенток с М.Ц. Вместе с тем остаются некоторые проблемы с определением уровней доказательности рекомендаций в отношении выбора препаратов для лечения депрессий в периоды менопаузы. Авторам представляется, что подобные рекомендации по выбору антидепрессантов должно основываться на мнении экспертов занятых определенной проблемой (категория доказательств D).
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ЗАБОЛЕВАНИЯ
(Сокращенный вариант)
Частота данной патологии составляет по нашим данным составляет 30 -40% от общего количества урологических больных женщин и наблюдается преимущественно у пациенток от 45 лет и выше, с тенденцией к увеличению в поздний постменопаузальный период, когда угасание гормональной функции достигает своего апогея. В развитии заболевания ведущая роль, в частности, принадлежит дисфункции яичников, сопровождающейся недостатком половых гормонов и прежде всего эстрогенов.
Почти 100 лет тому назад Rowesing в «Реальной энциклопедии», изданной в 1912 г., отмечал, что «впрыскивание» культуры бактерий в хорошо функционирующий мочевой пузырь не вызывает патологических изменений. В последующие годы было доказано, что для возникновения цистита недостаточно присутствия патогенной флоры, т. к. ведущую роль играет наличие структурных, морфологических и функциональных изменений со стороны мочевого пузыря. Бактериальная «обсемененность» мочевого пузыря является только предпосылкой к воспалению, реализация же его происходит при нарушении структуры и функции мочевого пузыря. Контроль за эпителиальной проницаемостью в мочевом пузыре традиционно считают результатом уникального строения эпителия, который представляет ионную помпу благодаря наличию специальных соединений между клетками. В то же время известно, что изнутри уротелий покрыт тонким защитным слоем протеогликанов или глико–амзиногликанов (ГАГ), с помощью которого может создаваться и поддерживаться барьер между стенкой мочевого пузыря и мочой, так называемый барьер «кровь – моча» (Parsons et al., 1991). Поверхностные протеогликаны (ГАГ) или муцин выполняют в мочевом пузыре различные защитные функции включая антиадгезивную и регулируют трансэпителиальное движение растворов (Parsons et al., 1979). Переходные клетки наружной поверхности ГАГ слоя способны предотвращать адгезию бактерий, кристаллов, протеинов и ионов. В защитной системе слизистой оболочки мочевого пузыря важная роль отводится гликопротеину, который покрывает слизистую мочевого пузыря, тем самым защищая подлежащие ткани МП от воздействия мочи как агрессивного химического фактора и выполняет антисептическую функцию. Гликокаликс вырабатывается переходным эпителием. Обволакивая микроорганизмы, попавшие в мочевой пузырь, он элиминирует их. Образование мукополисахаридного слоя (муцина) у женщин является в основном гормонально зависимым процессом, где эстрогены влияют на его синтез, а прогестерон – на выделение его эпителиальными клетками. Эта функция утрачивается при разрушении защитного слоя на фоне зстрогенодефицита, а также поражения слизистой МП кислотой или детергентами, но восстанавливается под действием экзогенных полисахаридов, таких как гепарин или пентозанполисульфат (PPS) (Hanno et al., 1978; Parsons et al., 1979), и достаточной эстрогенонасыщенности сыворотки крови у женщин. Атом кислорода, присутствующий в сульфатной группе полисахаридов, имеет отрицательный заряд и высокое сродство с молекулой воды. При сохраненном ГАГ слоя в мочевом пузыре молекулы воды прочно связываются с кислородом его сульфатных групп в отличие от кальция, бария и других гидрофильных ионов. Молекулы воды размещаются на границе между поверхностью клеток уротелия и окружающей средой (мочой), что создает физиологический барьер по отношению к ингредиентам мочи, включая мочевину и кальций, которые не могут достигать мембраноподлежащих клеток, адгезироваться на них или проникать внутрь. Кроме того, источником глико-амзиногликанов могут быть и почки. Hurst и соавт. (1987) предприняли супратригональную цистэктомию у крыс и обнаружили при этом наличие экскреции глико-амзиногликанов, что указывает на выделение их почками. Этим, по-видимому, и объясняются причины возникновения менопаузального цистита у женщин в различные периоды менопаузы, зависящие от состояния функции почек. Нами отмечена прямая связь между началом возникновения мочепузырных алгий и наличием в анамнезе ХБП (хронической болезни почек)
в климактерический период. У части исследуемых женщин, страдающих ХБП, первые признаки цистоуретрального синдрома отмечались уже на стадии ранней перименопаузы. Доказано поступление ГАГ из плазмы в гломерулярный фильтрат (Stun et al., 1984) и обнаружено незначительное содержание поверхностных протеогликанов в почечных мембранах (Stow et al., 1985). Основным компонентом муцина мочевого пузыря является специфический гликопротеин GP-1, обладающий, как считают, антибактериальными свойствами и способный связывать широкий спектр уропатогенных бактерий (Moldwin, 1992).
Дефицит эстрогенов – установленная и доказанная многочисленными исследованиями причина развития урогенитальных расстройств у женщин в климактерии (Utian W. H., 1987). В настоящее время достаточно разногласий вокруг наиболее оптимального выбора терапии – системного или локального пути введения эстрогенов. Основная причина споров заключается в позиции врачей и взгляда ряда ученных на урогенитальные расстройства как на исключительно локальную проблему у женщин в постменопаузе, возникающую, когда уровень образуемых эндогенно эстрогенов не станет ниже эстрогенной активности, необходимой для стимуляции пролиферации эндометрия, что составляет около 50 нг/мл. Кроме того, длительное время считалось, что в отличие от эстрадиола, применяющегося в составе препаратов для заместительной гормонотерапии, специфическим вагинотропным действием обладает только эстриол. Специфическое связывание эстриола в тканях влагалища постменопаузальных женщин, не наблюдаемое в матке, было обнаружено R.Bergnik и соавт. (1997). Это и сделало его предпочтительным препаратом в лечении урогенитальных расстройств.
Необходимо отметить, что особой эстрогенозависимостью являются нижние отделы мочевого пузыря включая его детрузор и сфинктер.
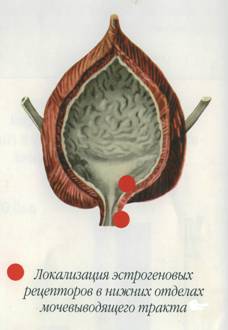
По данным микроскопии в период менопаузы происходит обеднение слизистой детрузора и сфинктера гликопротеинами, истончается или местами вовсе исчезает мукополисахаридный слой, появляются признаки демиелинезации нервных окончаний, вследствие чего происходит перевозбуждение слизистой мочой как агрессивной средой, и далее на фоне хронического воспаления - дистрофией и атрофией всех структур стенки мочевого пузыря с клинической картиной неудержания мочи различной степени тяжести. При электронной микроскопии (О.Б. Лоран, С.А. Писарев 2006) наблюдается изменение свойств миоцитов: уменьшение или отсутствие нормальных межклеточных связей, сближение межклеточных границ, выпячивание клеточных мембран с присоединением к соседнему миоциту. Такие изменения приводят к быстрому распространению возбуждения с последующим хроническим сокращением мышечной стенки детрузора и сфинктера, сопровождающихся его хроническим стазом и ишемией, что еще в большей степени усугубляет течение и прогноз заболевания (A. Elbadawi, 1993). По этой же причине значительно снижаются антибактериальные свойства слизистой - развивается локальная иммунодепрессия, что приводит к учащению атак бактериального цистита. В многолетней практической деятельности нами установлена целесообразность включения в комплексную терапию препараты улучшающие биоэнергетику детрузора – антиагреганты, a1-адреноблокаторы, м-холиноблокаторы (категория доказательств А).
Однако, принимая во внимание обширный спектр противопоказаний препаратов антимускаринового ряда – м-холиноблокаторов, особенно у пациенток климактерического возраста (сухость во рту, диспепсия, запоры, нарушение зрения и аккомодации, тахикардия, сонливость) вызывает недоумение тот факт, что a1-адреноблокаторы до настоящего времени не были включены в стандарты лечения гиперрефлекторного мочевого пузыря у женщин, что создает определенные трудности при назначении этих препаратов пациенткам в гинекологической и урологической практике. Отмечены случаи отказа провизорами в аптеках a1-адреноблокаторов пациенткам, где их информируют о том, что врач скорее всего что то напутал, так как этот препарат для мужчин. По нашему мнению вопрос о внесении a1-адреноблокаторов в стандарты лечения мочепузырной гиперрефлексии, сопровождающие циститы любой этиологии у женщин требует незамедлительного рассмотрения и решения в соответствующих инстанциях.
В настоящее время менопаузальный цистит мы рассматриваем, как заболевание, развивающееся вследствие функционального поражения нервно-мышечных структур мочевого пузыря на фоне прогрессирующего эстрогенодефицита, поскольку в начальных стадиях заболевания чаще всего сохранена его емкость и обычно отсутствует типичный комплекс классических параклинических воспалительных показателей. Заболевание характеризуется хроническим течением, отрицательно сказывается на трудоспособности и в отсутствие своевременного адекватного лечения нередко приводит к необратимым последствиям. Диагноз основывается на характерных жалобах, данных гинекологического анамнеза (менопауза), лабораторном и рентгенологическом обследовании мочевых путей, цистоскопии (инъекция сосудов, гиперемия, отечность слизистой оболочки мочепузырного треугольника вплоть до полипообразных разрастаний в области шейки мочевого пузыря), результатах гормонального обследования (чаще гипоэстрогения).
За период 2000 – 2005гг. на базе поликлиники №11 г. Казани (обслуживается 55600 чел.) наблюдались 268 женщин менопаузального возраста (50-65 лет), обратившиеся к врачу урологу с клиникой цисталгии. Итогом проведенной исследовательской работы в январе 2007г. стала ее публикация: Клинические лекции. Практические рекомендации. Менопаузальный цистит. Цисталгия. Под редакцией профессора Р. Х. Галеева. Рецензент к.м.н. доцент кафедры урологии и нефрологии КГМА, заслуженный врач РФ С. И. Белых. Автор заслуженный врач РТ А. Д. Суфияров. В основу настоящей работы был положен многолетний практический опыт наблюдения и лечения больных, страдающих урогенитальной алгией с расстройствами мочеиспускания различной степени тяжести в периоды менопаузы. В настоящее время на основании доказательной теоретической базы, клинических исследований с протоколами ведения этой категории больных, кафедрой рекомендованы алгоритмы диагностики и лечения этого заболевания с выделением его в отдельную нозологическую единицу.
Менопаузальный цистит (М.Ц.)
Определение заболевания
М.Ц.- неспецифическое поражение мочевого пузыря, развивающееся на фоне эстрогенодефицита в период менопаузы любой этиологии и не связанное с вирусно-бактериальной агрессией (авт.).
Основной диагностический критерий – начало заболевания, связанное с наступлением периода физиологической или хирургической менопаузы (билатеральная овариэктомия).
Целесообразно выделить 3 стадии М.Ц.:
1 - стадия катарального воспаления,
2 - стадия интерстициального воспаления,
3 - стадия мочепузырной атрофии.
СТАДИЯ КАТАРАЛЬНОГО ВОСПАЛЕНИЯ:
Перименопауза, менопауза в среднем от 1 до 3 лет. Клиника: дискомфорт в области гениталий, мочевого пузыря, жжение, зуд, выраженный болевой синдром, императивные позывы на мочеиспускание.
Патогенез: обеднение слизистой муцином, формированием зон его дефицита и как следствие - развитием катарального воспаления.
Цистоскопия - гиперемия отек слизистой, преимущественно нижней трети мочевого пузыря, шейки мочевого пузыря, возможны очаговые петехии, поверхностные эрозии в той же локализации. УЗИ - без особенностей. Анализ мочи – чаще без особенностей.
Лечение:
Этот период наиболее оптимальный для назначения заместительной (базовой) гормональной терапии. Как правило, достаточно назначения эстрагенозаместительных препаратов для местного применения - овестин (свечи), клемара (пластырь), дивигель (накожный гель) в сочетании с курантилом (восстановление тканевого дыхания, профилактика микро- и макротромбозов, способствующих регенерации эпителия, опосредованный иммуномодулятор). Препараты назначаются до 3-х месяцев, что обычно достаточно для достижения эффекта, после чего больная переводится на циклический прием препарата. Сочетание системных и местных форм эстриола недопустимо.
В случае отсутствия эффекта необходимо искать другие причины возникновения синдрома. В любом случае необходимо помнить о том, что заместительная гормонотерапия в менопаузе, при отсутствии противопоказаний показана вообще и абсолютно безвредна, а в нашем случае является еще и гормонодиагностикой. При выраженном болевом синдроме хорошо зарекомендовали себя такие препараты, как дексалгин, кеторол и др неопиатные комбинированные спазмалитики - аналгетики.
В комбинированной симптоматической терапии с целью купирования синдрома гиперрефлекторного мочевого пузыря апробированными, высокоэффективными препаратами являются a1-адреноблокаторы: теразозины, альфузазины, доксозазины, тамсулозины обеспечивающие блокаду a1-адренорецепторов, расположенных в области шейки и детрузора мочевого пузыря, что приводит к снижению уретрального сопротивления, тонуса детрузора, ведущих к уменьшению гиперрефлексии (императивным позывам), улучшению микроциркуляции мочевого пузыря, снижению болевого синдрома, увеличению емкости мочевого пузыря, положительному влиянию на липидный обмен крови, снижению уровня триглециридов и холестерина, агрегации тромбоцитов (профилактика ИБС, гипертонической болезни и их осложнений). Установленная дозировка не более 2 мг – 1 раз в день для теразозинов альфузозинов, доксозазинов. Попытка увеличить дозу до 5мг/сут. приводила к ухудшению симптоматики в виде стрессорного неудержания мочи, вероятно обусловленного снижением уретрального сопротивления при повышении доз препарата. Однако тамсулозины не обладают подобными избирательными характеристиками и могут назначаться в любой дозировке. В случаях выраженной ургентной инконтиненции у женщин в климактерии хороший эффект наблюдался при сочетании a1-адреноблокаторов с м-холиноблокаторами (дриптан спазмекс, везикар - 1 табл. 1 р. в д.). В любом случае на стадии уточнения диагноза эти препараты выполняют роль своеобразной «скорой помощи» в периоды высокой мочепузырной ургентности, что особенно важно для работающих женщин, не имеющих возможность часто посещать туалет.
СТАДИЯ ИНТЕРСТИЦИАЛЬНОГО ВОСПАЛЕНИЯ:
Менопауза варьируется от 3 до 5 лет. Характерны: дискомфорт, императивные позывы, болевой синдром чаще не ярко выражен или отсутствует, характерно появление клиники стрессорного неудержания мочи.
Цистоскопия: отек, гиперемия слизистой преимущественно нижней трети мочевого пузыря, петехии, эрозии с участками фибринозного налета, полипообразные разрастания в области шейки мочевого пузыря.
УЗИ: утолщение стенок преимущественно нижней трети мочевого пузыря, обильные хлопья в осадке.
Лечение:
С целью форсирования эффекта целесообразно начинать терапию с назначения оральных эстрогенов чистых или комбинированных по индивидуальным показаниям – овестин в таб. форме, дивина, климонорм, климен, климодиен, клиогест, гинодиан-депо, тиболон и др. В тяжелых случаях в сочетании с парентеральными формами (свечи, пластырь, гель) плюс
a1-адреноблокаторы или в сочетании с м-холиноблокаторами, обезболивающие, антиагреганты: курантил, трентал, тромбо асс и др.
СТАДИЯ МОЧЕПУЗЫРНОЙ АТРОФИИ:
Развивается на стадии поздней менопаузы от 5 лет и более.
Клиника: возможен дискомфорт; болевой синдром, как правило, отсутствует (дистрофия или атрофия всех структур стенки мочевого пузыря), стрессорное, чаще вынужденное неудержание мочи.
Прогноз в этом случае сомнительный, т. к. развивается эстрогенотолерантность вследствие необратимых изменений стенки мочевого пузыря, т. е. диффузный склерофиброз, интактный к эстрогенам вплоть до формирования микроциста, когда женщина бесперспективна в плане консервативного и хирургического лечения!
Цистоскопия - зонд проходит без препятствий, свободно, слизистая бледная, атрофична с отсутствием характерного блеска, слабо выраженный сосудистый рисунок, возможны полипообразные разрастания в области шейки мочевого пузыря.
УЗИ – мочевой пузырь уменьшается в размерах (формирование микроциста), снижение объема мочи в 2-3 раза, остаточная моча чаще отсутствует, утолщение стенок мочевого пузыря (диффузный склерофиброзный процесс).
Обязательный перечень обследования:
Общий анализ крови (сахар, холестерин, свертываемость), осмотр на наличие острых тромбозов, варикозной болезни.
УЗИ гениталий – относительные и абсолютные противопоказания: (поликистоз, миомы тела матки в эстрогенозависимых зонах с насыщенной васкуляризацией, эндометриоз - эндометрий не более 4-5 мм); пальпация, УЗИ молочных желез, кольпоскопия, онкоцитология, консультация терапевта, эндокринолога.
Дифференциальная диагностика: вирусно-бактериальный цистит, tbc, камни мочевого пузыря, лучевой цистит, нейрогенные расстройства, объемные процессы, опущение органов малого таза (неудержание мочи) и др.
Принимая во внимание обширный спектр противопоказаний препаратов антимускаринового ряда – м-холиноблокаторов, особенно у пациенток климактерического возраста – (сухость во рту, диспепсия, запор, нарушения зрения и аккомодации, тахикардия, сонливость и др.), кафедрой рекомендовано включить a1-адреноблокаторы в стандарты лечения гиперрефлекторного мочевого пузыря у женщин.
Менопаузальный цистит, осложненный бактериальными атаками (М.Ц.Б.А.)
Причины возникновения вирусно-бактериальных циститов как острых, так и рецидивирующих многообразны. Однако упрощенное и пренебрежительное представление многих практикующих врачей относительно природы этого заболевания достаточно часто ведет к тяжелым последствиям. Времена, когда наши прабабушки с неизвращенным иммунным статусом в доантибиотиковую эру лечились раскаленным «красным кирпичем», давно канули в Лету. Подобное отношение к этому заболеванию в нашем 21 веке свойственно, по меньшей мере, только полуграмотному эскулапу. Неадекватный подход к принципам лечения любого цистита без выяснения причины, и в особенности первичного, достаточно часто приводит к тяжелым хроническим осложнениям в виде пожизненных рецидивирующих атак с последующей инвалидизацией пациентки.
Частота рецидивов бактериального цистита в менопаузе напрямую зависит от следующих факторов:
- возраста больной,
- длительности отсутствия гормонозаместительной терапии,
- состояния общего иммунитета,
- наличия локальной иммунодепрессии,
- наличия хронических очагов инфекции органов малого таза,
- мочекаменной болезни, хронического пиелонефрита,
- врожденных аномалий мочевого пузыря,
- объемных процессов мочевого пузыря,
- соответствия генитального мазка степени чистоты влагалища.
Возраст больной несомненно имеет большое значение в развитии такого осложнения, как бактериальный цистит. Мочекаменная болезнь. пансклероз и нефросклероз, в частности, создают условия для развития хронической болезни почек (ХБП), осложненной канальциевой обструкцией – обструктивного пиелонефрита с латентной бактериальной персистенцией. Обострения последнего, как правило, осложняются нисходящим бактериальным циститом, что еще в большей степени ухудшает прогноз в лечении гормонозависимой цисталгии.
Хронический пиелонефрит в анамнезе пациенток на фоне менопаузы безусловно поддерживает межуточное реактивное воспаление в стенке МП, что препятствует регенерации эпителия МП и восстановлению его барьерных функций, соответственно усложняя прогноз ЗГТ. Вероятность возникновения цисталгии на ранних сроках менопаузального периода гораздо выше, чем у лиц с интактными почками. Принимая во внимание вышеизложенные факторы, важно на протяжении всего курса ЗГТ не допускать атак пиелонефрита. Контроль анализа мочи у лиц с ХБП, МКБ должен осуществляться ежемесячно с обязательным проведением ежемесячного (10 дней) профилактического курса антибактериальной терапии даже на фоне ремиссии в течение первых 3-х месяцев ЗГТ. В дальнейшем, по мере угасания клиники цисталгии или ее полного исчезновения на фоне ЗГТ антибактериальную терапию проводят в периоды обострения бактериального цистопиелонефрита под контролем анализа мочи. Применение антибиотиков в случаях наслоения бактериального цистита у наших пациенток вряд ли целесообразно, т. к. часто приводит к значительно более раннему формированию микробной резистентности к ним, генерализованному дисбактериозу и усугублению иммунодепрессии как локальной, так и общей. В связи с этим предпочтение отдается противомикробным препаратам бактерицидного действия, ингибирующим синтез ДНК бактерий:
Производные хинолона - Ломефлоксацин, Норфлоксацин, Офлоксацин, Пефлоксацин.
Пипемидиевая кислота - палин, пимидель.
Производные нитрофурана - фурадонин, фуразолидон, фурагин.
Производные 8-оксихинолина - интестопан, нитроксолин.
Налидиксовая кислота - неграм, невиграмон.
Оксолиниевая кислота - грамурин.
В особо тяжелых случаях при упорно текущих инфекциях из ряда препаратов противомикробного бактерицидного действия заслуживают высоких характеристик Офлоксацин (Заноцин), Пефлоксацин (Абактал), Фурагин (Фурамаг).
Офлоксацин – таб. по 0,2 г назначается по 1-2 таб. 2 раза в день до и после еды. Лечение проводится длительными курсами от 10 дней до двух недель.
Пефлоксацин – таб. по 0,4 г назначается по 1 таб. 2 раза в день во время еды.
Фурамаг–представляет собой современный высокоэффективный антимикробный препарат нитрофуранового ряда с повышенным профилем безопасности. Выпускается в капсулах по 50 мг, принимается по 1- 2 капс. 3 раза в день после еды.
Дифференциальная диагностика: отсутствие эффекта после адекватной антибактериальной терапии, наличие менопаузы в т.ч. и хирургической, и аналогичных жалоб ранее в присутствии нормальных физиологических показателей мочи. Сохранение дизурических расстройств различной степени тяжести до и после терапии.
ПОСТОВАРИЭКТОМИЧЕСКИЙ СИНДРОМ (ПС)
(ОСОБЕННОСТИ ВЕДЕНИЯ БОЛЬНЫХ)
Рост гинекологических заболеваний являются основными причинами увеличения частоты оперативных вмешательств на матке и придатках.
Успехи консервативных методов и гормонального лечения позволили существенно снизить количество радикальных оперативных вмешательств на половых органах и предоставили женщине новые возможности. Лапароскопические методы позволяют существенно улучшить течение послеоперационного периода, а также обеспечивают хороший косметический эффект – отсутствие рубца на передней брюшной стенке. Гистерэктомия является одним из наиболее частых оперативных вмешательств и составляет от 34% до 38% среди всех гинекологических операций. Если тактика хирурга при оперативном лечении женщин до 40-45 лет, как правило, органосохраняющая, направленная на максимально бережное отношение к репродуктивным органам, то после 45 лет с целью снижения риска рака яичников при решении вопроса об объеме операции женщинам часто предлагается удаление придатков матки. В настоящее время установлено, что риск развития рака яичников составляет менее 2%, а последствия преждевременного удаления яичников для женщины могут быть очень тяжелыми. Оперативное удаление яичников приводит к резкому падению уровня половых гормонов в крови и, прежде всего, эстрогенов. Уровень наиболее биологически активного эстрогена – 17-бета-эстрадиола (Е2) - может снижаться до следовых значений уже в первые недели после операции. В ответ на выключение обратной связи между гипоталямо-гипофизарной системой и яичниками повышается уровень гонадотропинов – ЛГ в 3-4 раза, ФСГ - в 10-15 раз. Основным эстрогеном, циркулирующим в крови оперированных женщин, становится эстрон. Эстрон образуется в результате периферической конверсии (в печени, жировой ткани, коже) андростендиона, образующегося в коре надпочечников. В жировой ткани эти процессы могут усиливаться за счет стимуляции активности ароматазы жировых клеток повышенным уровнем ФСГ. Установлено, что у женщин репродуктивного возраста 25% тестостерона, наиболее активного эндрогена, синтезируется в коре надпочечников, 50% образуется путем периферической конверсии из других стероидных предшественников и 25% синтезируется в яичниках. Яичники также продуцируют около 50% андростендиона и 10% дегидроэпиандростендиона. Билатеральная овариэктомия, производимая до возраста естественной менопаузы, приводит к снижению циркулирующих яичниковых андрогенов в среднем на 50%. Снижение уровня тестостерона, в основном, обусловлено падением уровня андростендиона. Фундаментальные исследования последних лет показали, что различные типы эстрагеновых рецепторов (альфа и бета), прогестероновых (А и Б) и тестостероновых рецепторов расположены не только в репродуктивных органах-мишенях (матке и молочных железах). Они обнаружены также в центральной нервной системе (расстройства ЦНС), клетках костной ткани (остеопороз), эндотелии сосудов, миокардиоцитах, фибробластах соединительной ткани (ИБС, ранние инфаркты миокарда), урогенитальном тракте (цистоуретриты), в слизистых оболочках рта (гингивит, пародонтоз), гортани (хр. атрофический ларингит), конъюктивы (коньюктивит, возможно ранняя катаракта), толстом кишечнике (колики, запоры). Следовательно резко возникающий дефицит половых стероидов, и, прежде всего, эстрогенов, способствует системным изменениям в органах и тканях вследствие нарушения гормонального гомеостаза. Дефицит андрогенов усугубляет клиническую картину постовариоэктомического синдрома.
Установлено, что у женщин, перенесших билатеральную овариэктомию, дефицит половых гормонов имеет отдаленные последствия, значительно более тяжелые по сравнению с последствиями, возникающими у женщин с естественной менопаузой.
Последствия дефицита половых гормонов после билатеральной овариэктомии (БО) :
- нейровегетативные симптомы,
- аффективные расстройства,
- прибавка массы тела,
- косметические проблемы (сухость и истончение кожи, раннее появление морщин, ломкость ногтей, выпадение волос),
- повышение частоты сухих конъюктивитов, хр. ларингитов и т.д.,
- урогенитальные расстройства,
- остеопороз,
- порадонтоз, выпадение зубов,
- повышение частоты сердечно-сосудистых заболеваний, климактерическая миокардиодистрофия (КМКД, артериальная гипертензия, ИБС).
Клинически синдром, развивающийся после тотальной овариэктомии, характеризуется наличием психовегетативных синдромов. Время появления и выраженность симптомов могут быть подвержены значительным индивидуальным колебаниям, но в тоже время существует определенная хронологическая последовательность их проявления. Нейровегетативные симптомы (приливы жара, обильное потоотделение, преимущественно по ночам, слабость, утомляемость, приступы сердцебиения в покое и др.), как правило, возникают уже в первые дни после оперативного вмешательства у 72,3-89,6% пациенток. Урогенитальные расстройства, в отличие от физиологической менопаузы, развиваются в той или иной степени практически у 100% женщин, причем с гораздо более выраженной агрессивной симптоматикой примерно на 6-8 мес. послеоперационного периода.
В урологический кабинет на базе 11 поликлиники г. Казани за период с 2000 по 2005 г.г. обратилось 24 женщины с синдромом урогенитальных расстройств (УГР) в возрасте до 50 лет, перенесшие билатеральную овариэктомию. У 8 обратившихся наряду с типичными симптомами эстрогенодифицита УГР возникли от 8 до 12 мес. в послеоперационном периоде и лишь у 6 они заявили о себе через 1,5-2 года.
Продолжительность ПС может колебаться в значительных пределах. В частности, лишь у 19,5% пациенток вазомоторные расстройства имеют тенденции к обратному развитию в течение первого года после операции. У большинства женщин эти симптомы сохраняются в течение 3-5 и более лет (В.И.Кулаков, С.В. Юренева, Е. Ю. Майчук. Научный центр акушерства, гинекологии и перинатологии РАМН 2003 г.).
Тяжесть клинических проявлений ПС во многом обусловлена возрастом пациентки, наличием сопутствующей патологии, объемом оперативного вмешательства. Тяжелое течение заболевания отмечается почти у 60% пациенток, у каждой четвертой женщины (26%) его проявления носят умеренный характер и лишь в 14% случаев имеет место легкое течение ПС. Стойкое нарушение трудоспособности, как последствие операции, возникает у 25% женщин.
Учитывая множественные системные эффекты половых гормонов на организм женщины, наиболее патогенетическим подходом к коррекции эстрогенодефицитных состояний, возникающих после овариэстомии, является использование гормонозаместительной терапии (ЗГТ). Целью ЗГТ у пациенток с хирургической менопаузой (ХМ), произведенной в репродуктивном возрасте или в перименопаузе, является фармакологическая замена утраченной функции яичников. В современных препаратах используются только натуральные гормоны, либо их аналоги в дозах, достаточных для лечения ранних симптомов и профилактики отдаленных последствий. Назначение ЗГТ уже в первые недели после оперативного вмешательства (желательно уже при выписке из стационара) способствует более плавной адаптации организма женщины к условиям остро возникающего дефицита половых стероидов и предупреждает развитие клинических проявлений постовариэктомического синдрома. На фоне приема половых гормонов замедляются процессы атрофии урогенитального тракта, кожи и ее подкожных структур, снижаются нейровегетативные расстройства, поддерживается половое влечение, что в конечном итоге приводит к улучшению качества жизни. В среднем минимальный срок для назначения ЗГТ после билатеральной овариэктомии (БО) составляет 1 год. Желательная длительность терапии – до возраста естественной менопаузы и более при показаниях.
Особенности ЗГТ при хирургической менопаузе
- Терапия обязательна, т. к. проводится с целью замещения полностью утраченной функции яичников.
- Риск ЗГТ при хирургичекой менопаузе не сопоставим с риском у пожилых женщин с естественной менопаузой.
- Риск рака молочной железы у женщин увеличивается после 50 лет, кроме того, овариэктомия сама является фактором, снижающим риск развития рака молочной железы.
- Риск венозного тромбоза значительно ниже, чем после 50 лет.
- Молодым женщинам требуются бόльшие дозы гормонов для коррекции психовегетативных симптомов.
Основные принципы ЗГТ
- Использование лишь «натуральных» эстрогенов и их аналогов. Доза зстрогенов (минимально – оптимальная) должна обеспечивать уровень эстрогенов в крови, соответствующий ранней фолликулиновой фазе менструального цикла.
- Сочетание эстрогенов с прогестагенами позволяет предупредить развитие в эндометрии гиперпластических процессов (при интактной матке).
- При удаленной матке показано применение монотерапии эстрогенами.
Противопоказания к ЗГТ
- Рак молочной железы и эндометрия, опухоли яичников.
- Тяжелая почечная или печеночная недостаточность.
- Острый тромбоз, тромбоэмболия.
- Маточное кровотечение неясной этиологии.
- Тяжелые формы сахарного диабета.
- Менингиома (противопоказаны гестагены).
Относительные противопоказания
Миома матки, эндометриоз, мигрень, венозный тромбоз и эмболия в анамнезе, семейная гипертриглицеридемия, желчекаменная болезнь, эпилепсия, повышенный риск развития рака молочной железы (в анамнезе), излеченный рак яичников и шейки матки (в анамнезе). Среди относительных противопоказаний в настоящее время выделены заболевания, при которых может быть применена парэнтеральная ЗГТ. К ним относятся:
- заболевания печени и поджелудочной железы;
- тромбоз глубоких вен и тромбоэмболические заболевания в анамнезе;
- мигрени;
- врожденная гипертриглицеридемия.
Режимы ЗГТ
- Монотерапия зстрогенами.
- Комбинация эстрогенов с прогестагенами (циклическая или непрерывная).
- Комбинация эстрогенов с андрогенами.
Монотерапия эстрогенами показана женщинам с удаленной маткой. Оральные эстрогены обладают положительным влиянием не только на костный обмен, но и на некоторые показатели липидного обмена: способствуют снижению уровня общего холестерина и липопротеинов низкой плотности, гомоцистеина и повышению содержания липопротеинов высокой плотности. Кроме того, они положительно влияют на состояние эндотелия сосудов, способствуя снижению резистентности сосудов, стимулируют продукцию мукополисахаридов в области слизистой мочевого пузыря, улучшают гемодинамику его стенки и эластичность мышечного каркаса, что приводит к снижению и исчезновению УГР.
Трансдермальный путь введения эстрогенов позволяет избежать первичного метаболизма эстрадиола в печени и обеспечивает стабильный уровень его в крови и физиологическое соотношение эстрогенов в ее плазме.
Основным эстрогеном в плазме является эстрадиол, а не эстрон, как при пероральном приеме, что важно для молодых женщин после БО. Высокая биодоступность позволяет использовать его в меньших терапевтических дозах и повышает приемлемость ЗГТ. Трансдермальный путь введения эстрогенов позволил существенно расширить терапевтические возможности ЗГТ.
Показания для парентерального (трансдермального) использования эстрогенов
- Заболевания печени, поджелудочной железы, желудочно-кишечная мальабсорбция.
- Расстройства коагуляции, высокий риск венозного тромбоза.
- Гипертриглицеридемия до или на фоне оральных эстрогенов (особенно коньюгированных).
- Гипертензия.
- Гиперинсулинемия.
- Повышенный риск холелитиаза.
- Курение.
- Мигрени.
- Снижение инсулинорезистентности и улучшение толерантности к глюкозе.
Для повышения приемлемости ЗГТ при заболеваниях ЖКТ (гепатит, панкреатит, кишечная мальабсорбция), при высоком риске венозного тромбоза и мигренях предпочтение отдается парэнтеральным эстрогенам. Кроме того, побочные эффекты ЗГТ при трансдермальном пути введения отмечаются значительно реже, чем при пероральном приеме, а в ряде случаев в комплексном применении и др. препаратов, препятствующих осложнениям (антиагреганты, поливитамины, гипотензивные и др.) они не встречаются и вовсе.
Дивигель выпускается в двух дозировках – 0,5 г и 1,0 г, что создает удобства для индивидуального подбора минимально зффективной дозы препарата.
Комбинированная терапия (эстрогены с прогестагенами)
в циклическом режиме
Назначается женщинам с сохраненной маткой, находящимся в перименопаузе, в следующих вариантах :
- двухвазные препараты – в прерывистом циклическом режиме;
- двухвазные препараты – в непрерывном режиме;
- трехфазные препараты – в непрерывном режиме.
Монофазная комбинированная терапия
(эстрогены с прогестагенами) в непрерывном режиме
Эту терапию назначают женщинам с сохраненной маткой. Использование данного режима позволяет исключить менструальноподобную реакцию.
Комбинация эстрогена и андрогена – ГИНОДИАН-ДЕПО
Инъекционный пролонгированный препарат (Е2V/прастерона энантат), вводится внутримышечно 1 раз в месяц. Показан в первую очередь женщинам после овариэктомии поскольку у них развивается эстроген- и андроген- дефицитное состояние.
Индивидуализация подбора ЗГТ при ХМ
К факторам, которые необходимо учитывать при подборе препарата для ЗГТ, относятся:
- объем оперативного вмешательства;
- данные гистологического исследования удаленных органов;
- наличие факторов риска поздних метаболических нарушений (остеопороза, сердечно-сосудистых заболеваний, урогенитальных расстройств).
При наличии сопутствующих заболеваний ЖКТ, расстройств депрессивного спектра, мигреней, исходно высокого уровня триглицеридов в крови, инсулинорезистентности предпочтение отдается трансдермальным лекарственным средствам. Следует учитывать желание отдельных женщин с сохраненной маткой иметь или не иметь менструальноподобную реакцию. При использовании циклической эстроген-гестагенной терапии у пациенток с тяжелыми формами постовариэктомического синдрома назначаются трехфазные препараты в непрерывном режиме (Дивисек), поскольку в дни отмены при циклическом прерывистом использовании возможно возобновление всех симптомов, в том числе и УГР. У пациенток с наличием в анамнезе предменструального синдрома предпочтение отдается монофазной комбинированной эстроген-гестагенной терапии. Одним из таких препаратов является Индивина. Препарат разработан для лечения постменопаузальных женщин с интактной маткой. Прием препарата обеспечивает надежную защиту эндометрия от гиперпластических процессов и в тоже время дает отсутствие ежемесячных менструальноподобных кровотечений на фоне приема. Возможность использования различных доз препарата (1/2,5; 1/5; 2/5) позволяют подобрать минимально эффективную дозу лекарственного средства. Терапию рекомендуется начинать с наименьшей дозы препарата 1/2,5. При недостаточном эффекте через 2-3 месяца можно перейти на более высокодозированную форму.
У пациенток с дефицитом андрогенов используется эстроген-андрогенная терапия, либо в составе эстроген-гестагенного препарата предпочтительно использовать гестаген с остаточным андрогенным эффектом. У пациенток с депрессивными и тревожными расстройствами, паническими атаками особенно важен подбор гестагенного компонента.
Прогестерон и его производные обладают седативным (анксиолитическим) действием, в связи с чем являются средствами выбора при наличии тревожных расстройств.
Выбор ЗГТ при ХМ зависит от объема оперативного вмешательства.
Опираясь на принципы лекарственной терапии в гериартрической практике, следует помнить, что дозировка назначаемых препаратов равно, как и кратность введения, должны соответствовать возрасту больной.
Длительно протекающий эстрогенозависимый интерстициальный шеечный цистит (цисталгия) на фоне и без того лябильной нервной системы в этот возрастной период часто провоцирует урологические маски депресии от тяжелейших астеноневротических, психосексуальных расстройств до дебюта психоорганических заболеваний, в частности, шизофринию.
Лечение коморбидной депрессии у больных с М.Ц.
Депрессии, связанные с наступлением менопаузы у женщин, в различных литературных источниках составляют от 40 до 60%. Однако на фоне возникновения и прогрессирования мочепузырных алгий с детрузоро– сфинктерной диссенергией эти показатели увеличиваются в геометрической прогрессии и без лечения приводят к тяжелым психоневрологическим расстройствам.
Депрессивные расстройства наблюдаются более, чем у 50% пациентов с хроническими заболеваниями. В результате проведенных исследований (программа КОМПАС – 2002-2003 г.г.) психотропная терапия с применением препаратов растительного происхождения практически не давала ощутимых результатов. Эти данные свидетельствуют о возможной недооценке депрессии в общесоматической сети. В настоящее время спектр антидепрессантов достаточно велик и он неуклонно расширяется.
Показателем эффективности терапии пожилых пациентов является их качество жизни и конечно же любой врач, если речь не идет о тяжелых психоорганических расстройствах, в подобных случаях обязан оказывать квалифицированную помощь.
В комплексной терапии таких больных хорошо зарекомендовали себя такие препараты, как сертролины: стимулотон, золофт, торин; в тяжелых случаях - антидепрессанты в сочетании с нейролептиками: пр. ципрамил – 20 мг утром, трускал -7,5 мг вечером.
Другие дополнительные методы лечения
Санаторно-курортное лечение, рефлексотерапия, гипноз, поливитамины, пресакральные новокаиновые блокады, физиолечение (синусо-модулированные токи, УВЧ и др.), лечебная физкультура, грязелечение и др.
ВЫВОДЫ
1. Заместительная гормонотерапия является основной в тактике лечения менопаузального цистита.
2. Применение (a1)-адреноблокаторов в избирательном сочетании с М-холиноблокаторами приводит в гораздо более короткие сроки к исчезновению симптомов цисталгии с детрузоро-сфинктерной диссинергией, а в некоторых случаях позволяет максимально понизить дозу и длительность курса эстрогенотерапии, что немаловажно для пациенток с относительными противопоказаниями к ней.
3. Рациональный индивидуальный подбор лекарственных средств для терапии менопаузального цистита помогает решить ряд медицинских, социальных и психологических проблем, повысить качество жизни больных и их социальную активность. Таким образом медикаментозное лечение цисталгии с клиникой гиперрефлекторного мочевого пузыря, осложненного в ряде случаев ургентным неудержанием мочи, является важнейшей задачей не только гинекологов и урологов, но и участковых терапевтов, особенно в гериартрической практике.
4. Предлагаемые варианты постановки диагноза менопаузального цистита:
- Менопаузальный цистит. Цисталгия.
- Менопаузальный цистит. Цисталгия (или ее отсутствие). Стрессорное неудержание мочи.
- Менопаузальный цистит. Цисталгия (или ее отсутствие). Вынужденное неудержание мочи.
- Менопаузальный цистит, осложненный бактериальными атаками (БА) рецидивирующее течение ст. обострения. Тип неудержания мочи (или его отсутствие).
Автор: заслуженный врач Р.Т. уролог МУЗ поликлиники №11 г. Казани
А.Д. Суфияров
Редактор: заведующий кафедрой урологии и нефрологии КГМА
д.м.н., профессор Р.Х. Галеев
Рецензент: доцент кафедры урологии и нефрологии КГМА,
к.м.н., заслуженный врач РФ С.И. Белых
ЛИТЕРАТУРА
- Актуальные вопросы антибактериальной терапии воспалительных заболеваний мочеполовых путей / Материалы конференции. - Санкт-Петербург, 2000.
- Аль – Шукри С. Х., Кузьмин И. В. Метод биологической обратной связи в лечении больных с недержением мочи // Урология. 1999. - №5. – С. 44-47.
- Аляев Ю.Г., Григорян В.А., Гаджиева З.К. Расстройства мочеиспускания. -
М., 2006. - Анашкина Г.А. Гормональные параметры овуляторного менструального цикла женщины в норме и при некоторых формах нарушений репродуктивной функции // Автореф. канд. дисс.- М.: 1984
- Бабичев В. Н. Нейрогормональная регуляция оварииального цикла М. Медицина, 1984. – 240 с.
- Балаболкин М.И. Эндокринология. – М., 1989.
- Балан В.Е. Особенности применения солифенацина у женщин в климактерии // Consilium Medicum. Экстравыпуск. – М.: Media Medica, 2006. – С. 9.
- Балан В.Е., Есефидзе З.К., Гаджиева З.К. Поликлиническая гинекология. Клинические лекции. Заместительная гормонотерапия урогенитальных
рассройств // Под ред. проф. В.И. Прилепской. – М., 2004. – С. 464-487. - Балан В.Е., Муравьева В.В., Сметник В.П. Урогенитальные расстройства в климактерии (клиника, диагностика, лечение) // Научный центр акушерства, гинекологии и перинатологии РАМН. – Москва, 2004 . – С. 50-54.
- Бенедиктов И. И., Скорнякова М. Н. Маточные кровотечения в гинекологии. – Свердловск : Средне-Уральское кн. издательство, 1978. – 239 с.
- Бохман Я. В. Лекции по онкогинекологии. – Ташкент : Медицина, 1985, - 304с.
- Бурбелло А.Т., Шабров А.В., Денисенко П.П. Современные лекарственные средства. Клинико-фармакологический справочник практического врача. -Санкт-Петербург, Москва: Издательский дом «Нева», 2006.
- Василевская Л.Н., Грищенко В.И., Щербина Н.А., Юровская В.П. Гинекология. - Ростов-на-Дону, 2002.
- Васичкин В.И. Все о массаже. 1000 советов. – 1998. – С. 291-296.
- Вихляева Е. М. Миома матки. – М.: Медицина, 1981. – 158с.
- Вихляева Е.М., Василевская Л.Н. Миома матки. – М., 1981.
- Вихляева Е. М., Паллади Г. А. Патогенез, клиника и лечение миомы матки. – Кишенев: Штиница, 1982, - 300 с.
- Вишневский А.С., Сафронникова Н.Р., Нурмухамедов А.И. и др. Эстрогены (Климодинон) соединения первого ряда при лечении вегетососудистых расстройств у больных с климактерическим синдромом // Медицинская кафедра. – 2002. - №3. – с. 64 – 69.
- Вишневский Е.Л. Ноктурия и качество жизни: взгляд уролога // Consilium medicum. Экстравыпуск. Материалы симпозиума «Доброкачественная гиперплазия предстательной железы. Здравый подход. Разумное лечение». – М., 2006. – С.3.
- Гаваа Лувсан. Очерки методов восточной рефлексотерапии. Новосибирск: Наука, Сибирское отделение, 1991.
- Гаваа Лувсан. Традиционные и современные аспекты восточной рефлексотерапии. - М.: Наука, 1990. - С. 400-404.
- Головин Д.И. Ошибки и трудности гистологической диагностики опухолей. – Ленинград, 1982.
- Гориловский Л.М., Лахно Д.А. Гиперактивность мочевого пузыря // РМЖ. - 2005. - №25. – С. 1691.
- Железнов Б.И. Беляева Л.А. Изменения пролиферативных процесов эндометрия под влиянием прогестерона и норэтистерона в условиях органной культуры //Акуш. и гинекол. – 1980, №3, 32-35.
- Железнов Б. И., Стрижаков А. Н. Генитальный эндометриоз. – М.: Медицина, 1985. – 166с.
- Зайдиева Я.З. Гормонопрофилактика и коррекция системных нарушений у женщин в перименопаузе: Автореф. Дис….докт. мед. Наук. – М., 1997. – 36 с.
- Зайцев Н.В. Нейрогенная дисфункция мочевого пузыря: основы патогенеза, терминологии и классификации // Актуальные вопросы терапии: ФГУ клиническая больница УД Президента РФ, 2 урологическое отделение - М., 2006. – С. 16-18.
- Ильин А. Б. Оптимизация методов диагностики и лечения больных гормональными гиперплазиями молочных желез и миомой матки: Автореф. дис…канд. мед. наук. – М., 1998
- Инфекции мочевых путей / Республиканский межведомственный сборник научных работ под редакцией академика АН БССР Н.Е. Савченко. – Минск, 1987.
- Карвасарский Б.Д. Руководство. Неврозы.. – М., 1990.
- Карпенко В.С., Колесников Г.Ф., Петрунь Н.М. Функциональная диагностика в урологии и нефрологии. – Киев, 1977.
- Kelleher Con. Новое в лечении гиперактивного мочевого пузыря: улучшение качества жизни // Consilium Medicum. Экстравыпуск. – М.: Media Medica, 2006. – С. 12.
- Кириченко А.А. Противопоказания вчера. Показания сегодня. Гормонозаместительная терапия и сердечно-сосудистые заболевания в постменопаузе // В мире лекарств: РМА последипломного образования. -1998. - №2.
- Кисилев Ф. Л., Павлихин О. А., Татосян А. Г. Молекулярные основы канцерогенеза у человека. – М., 1990.
- Кияшко В.А. Хроническая венозная недостаточность – диагностика и принципы консервативного лечения // РМЖ. - 2006. - №12. - С. 875.
- Краснопольский В. И., Попов А. А., Горский С. Л. и др. Возможности и перспективы малоинвазивных методов коррекции стрессового недержания мочи // Журн. Акушерства и женских болезней. – 2000. - №4. – с. 23-25.
- Крымская М.Л. Климактерический период. – М.: Медицина, 1989.
- Кулаков В.И., Юренева С.В., Майчук Е.Ю. Поствариэктомический синдром: Клиническая лекция. – М., 2003.
- Курбат Н.М., Станкевич П.Б. Рецептурный справочник врача. – Минск, 1997.
- Лечебная физическая культура. Справочник / Под ред. проф. В.А. Епифанова. – М., 1987. – С. 319-322.
- Лопаткин Н. А., Толстова С. С. Императивное недержание мочи // Пленум Правления Росс. Общества урологов: Материалы. – М., 2001.
- Лоран О.Б. Эпидемиология, этиология, патогенез, диагностика недержания мочи // Пленум Правления Росс. Общества урологов: Материалы. – М., 2001.
- Лоран О.Б., Зайцев А.В., Липский В.С. Диагностика и лечение интерстициального цистита у женщин. – Саратов, 2001.
- Лоран О.Б., Писарев С.А. Морфологическая характеристика гиперактивности мочевого пузыря // Consilium Medicum. Экстравыпуск. – М.: Media Medica, 2006. – С. 5.
- Лоран О.Б., Синякова Л.А., Косова И.В. Лечение и профилактика хронического рецидивирующего цистита у женщин // Consilium medicum. – М.: Media Medica, 2004. – Том 6, №7. – С. 460-465.
- Мазо Е.Б., Иремашвили В.В. Троспия хлорид – четвертый амин для лечения больных с синдромом гиперактивного мочевого пузыря // Consilium medicum. – М.: Media Medica, 2004. – Том 6, №7. – С. 510-513.
- Мазо Е.Б., Школьников М.Е., Моисеев П.П. Синдром гиперактивного мочевого пузыря: вопросы патогенеза и диагностики // Consilium Medicum. Экстравыпуск. – М.: Media Medica, 2006. – С. 3.
- Мандельштам В. А. Маточные кровотечения в менопаузе. – Л.: Медицина, 1974. – 181с.
- Менопаузальный синдром (клиника, диагностика, прфилактика, и заместительная гормональная терапия) / Под ред. В. И. Кулакова, Е. М. Вихляевой. – М., 1996.
- Мочевой пузырь // БМЭ. – М.: Советская энциклопедия, 1981. – Том 15. С. 499.
- Овсянникова Т.В., Шешукова Н.А. Применение курантила при лечении гинекологических заболеваний // Гинекология. - 2005. - Т. 7. - №4. – С. 254-256.
- Олейник Ч. Г. Обоснование алгоритма комплексного консервативного лечения больных миомой матки: Автореф. дисс…. Канд. мед. наук. – М., 2003.
- Патолого-анатомическая диагностика опухолей человека / Под ред. академика АМН СССР проф. Н.А. Краевского, академика АМН СССР проф. А.В. Смольянникова, академика АМН СССР проф. Д.С. Саркисова. – М., 1982.
- Пауэрстейн К. Д., Рикардо Г. А. Менопауза // Гинекологические нарушения. – М. 1985. – с. 510 – 534.
- Попелянский Я.Ю. Руководство. Болезни периферической нервной системы. – М., 1989.
- Потемкин В.В. Эндокринология. – М., 1986.
- Ромих В.В., Сивков А.В. Современные аспекты применения уродинамических исследований в урогинекологии // Consilium medicum. – М.: Media Medica, 2004. – Том 6, №7. – С. 513-516.
- Правда и мифы о заместительной гормональной терапии.
Новые достижения в заместительной гормональной терапии у женщин в постменопаузе // Фармавцевтический вестник. – 2004. - №9. - Причины возникновения опущения стенки влагалища. Клиника оперативной гинекологии НО МФ МЧС №1 АМО ЗИЛ гр. авт. 2006.
- Прянишников В.А. Функционально-морфологическая модель, организации эпителия нормального, гиперплазированного и опухолевого эндометрия человека // Архив патол. – 1979, 41, вып. 1, 60-66.
- Пушкарь Д. Ю. Диагностика и лечение сложных форм недержания мочи у женщин // Акуш. и гин. – 2000. - №1.
- Пушкарь Д.Ю., Дьяков В.В., Годунов Б.Н. Малоинвазивные операции в лечении недержания мочи при напряжении у женщин – TVT и TVT-O: свободная синтетическая петля – новый доступ // М.Ж. Фарматека. - 2005. - №11. – С. 58.
- Пушкарь Д.Ю., Лоран О.Б., Раснер П.И. Опыт медикаментозной терапии Дальфазом у пациентов с различными расстройствами мочеиспускания // М.Ж. Фарматека. - 2005. - №11. – С. 40.
- Райва Джон. Неудержание мочи // Акушерство и гинекология / Перевод с английского дополненный, под общей ред. акад. Савельевой Г.М., проф. Сичинава Л.Г. – М.: ГЭОТАР Медицина, 1998. - Глава 35. – С. 471-476.
- Рафальский В.В. Особенности выбора антимикробной терапии при осложненных инфекциях мочевыводящих путей // Consilium medicum. – М.: Media Medica, 2004. – Том 6, №7. – С. 466-472.
- Рафальский В.В., Малеев И.В. Фторхинолоны в лечении острого неосложненного цистита. // Consilium medicum. – М.: Media Medica, 2004. – Том 6, №7. – С. 456-458.
- Рембез И.Н. Оперативная гинекология. Киев. 1985.- С.125-127.
- Рецепторы в клинической фармакологии / Под ред. В. Г. Кукеса, В. П. Фисенко. – М.: Палея – М, 2001.
- Розен В. Б., Смирнов А. Н. Рецепторы и стероидные гормоны – М.; Издательство МГУ, 1981, 309 с.
- Ромих В.В., Сивков А.В. Симптомы нарушения функции нижних мочевых путей: уродинамические аспекты // Consilium medicum. Экстравыпуск. Материалы симпозиума «Доброкачественная гиперплазия предстательной железы. Здравый подход. Разумное лечение». – М., 2006. – С.10.
- Рубченко Т.И. д.м.н., «Хирургическая менопауза. Избавление от одних проблем и появление других». Журнал «Здоровье». Консилиум. Ноябрь, 2001 г., стр. 54-55
- Руководство. Заболевание вегетативной нервной системы / Под ред. проф. Вейна. – М., 1991. – С. 213.
- Руководство по остеопорозу под ред. Беневоленской Л.И. // М.: Бином, 2003. – С. 217-244.
- Руководство по эндокринной гинекологии / Под ред. Е.М.Вихляевой. – М., 2000.
- Савельева Г. М., Серов В. Н. Предрак эндометрия. – М.: Медицина. 1980. – 168 с.
- Сидоренко Л.Н. Мастопатия. – Ленинград, 1991.
- Слепышева Э. И., Лопырена Г, А. Современные особенности климактерия у женщин.// Акуш. и гинекол. – 1986, №5, 38-40.
- Сметник В.П., Тумилович Л.Г. / Неоперативная гинекология: Руководство для врачей. – М., 1997. – С. 238-240.
- Современное состояние проблемы рака яичников // Опухоли яичников. Постовариэктомический синдром. Заместительная гормональная терапия: Сб. науч. Трудов. – Иркутск., 1998.
- Справочник по диетологии / Под редакцией члена-корреспондента АМН СССР М. А. Самсонова, академика АМН СССР А. А. Покровского. – М., 1992. –С. 174-175.
- Справочник по физиотерапии / Под ред. проф. Ясногородского. – М., 1992. С. 345-348.
- Старкова Н.С. Клиническая эндокринология. – М.: Медицина, 1983. – 288
- Струков А.И., Серов В.В. Патологическая анатомия. – М., 1993.
- Тополянский В.Д., Струковская М.В. Психосоматические расстройства. - М.: Медицина, 1986.
- Трапезников Н.Н., Шайн А.А. Онкология. – М., 1992.
- Тихомиров А. д.м.н., Журнал «Здоровье». Консилиум. Миома: когда нужен нож. Ноябрь, 2001. стр. 54-55.
- Урология / Под редакцией Н.А. Лопаткина. – М., 1982.
- Урология для врачей общей практики / Под редакцией Л. Липшульца, И. Клаймана. - Санкт-Петербург, 1997.
- Урология и андрология в вопросах и ответах / Под редакцией О.Л.Тиктинского, В.В. Михайличенко. - Санкт-Петербург, 1998.
- Фанченко Н.Д., Щедрина Р.Н. Руководство по Эндокринной гинекологии.
-М., 2000. - Хелая А.В., Пушкарь Д.Ю., Дьяков В.В., Годунов Б.Н. Качество жизни женщин, перенесших слинговые операции // М.Ж. Фарматека. - 2005. - №11. – С. 54.
- Хайрлиев Г. З. Изменение мочевого пузыря при дизурии у женщин. - М., 1990. - С. 185.
- Хэм А., Корман Д. Гистология. – М., 1983. – Том 5.
- Чеботарев Д.Ф., Фролкис В.В. Физиологические механизмы старения. – Л.: Наука. 1979. – 197 с.
- Шабад Л.М. Предрак в эксперементально-морфологическом аспекте. – М., 1967.
- Шахламова М. Н. Морфофункциональные и цитологические особенностиэндоцервикса при применении оральных контрацептивов // Акуш. и гинекол.-1988, №8, 50-54.
- Шашкова Г.В., Перепанова Т.С., Бешлиев Д.А. Лекарственные средства, применяемые в урологии / Под ред. академика РАМН Н.А. Лопаткина. -
М., 2002. - Щавелева О.Б., Пушкарь Д.Ю., Дьяков В.В. Гиперактивный мочевой пузырь: терминология, эпидемиология, этиопатогенез, медикаментозное лечение // М.Ж. Фарматека. - 2005. - №11. – С. 46.
- Щавелева О.Б., Тевлин К.П. Использование электромагнитной терапии (лечебное кресло Neocontrol) в лечении неудержания мочи у женщин // М.Ж. Фарматека. - 2005. - №11. – С. 50.
- Яковлев С.В. Лечение острых мочевых инфекций и бессимптомной бактериурии у женщин. Современная тактика антибактериальной терапии. Доклад // Российский национальный конгресс «Человек и лекарство»: Симпозиум «Современные подходы к профилактике и лечению мочевых инфекций в практике терапевта, уролога и гинеколога». – Москва, 16 - 20 апреля 2007.
- Ясногородский В.Г. Справочник по физиотерапии. – М.: Медицина, 1992.
- Colditz G.A., Willet W.C., Stampfer M.J., et al. // New England J. of medicine.- 1987.
- Crook D., Cust M., Gangar K. et al. Comparison of trausdermal and oral estrogen / progestin hormone replacement therapy:effects on serum lipids and lipoproteins // Am. О. Obstet. Gynecol. – 1992. – Vol. 166.
- Eskin A.B. The Menopause – Comprehensive Management. – New York - London, 2000.
- Gallagher J.C. – Maturitas.- 1999.
- Gallagher J.C. – Rheumatic Dis Clion North Amer, 2001.
- Geirsson G., Wang Y.-H., Lindstrom S., Fall M. Traditional acupuncture and electrical simulaition of the posterior tibial nerve: a trial in chronic interstitial cystitis. Scand. J. Urol. Nephrol., 1993.
- Gordon H., Rossen R., Hersh E., et al. Immunologic aspects of interstitial cystitis. J. Urol., 1973.
- Hanash K.A. and Pool T.L. Interstitial and hemorrhagic cystitis: viral, bacterial and fungal studies. J. Urol., 1970.
- Hanno P.M. and Wein A.J.: Conservative therapy of interstitial cystitis. Semin. Urol., 1991.
- Hashimoto K., Nozaki m., Inoue Y, et al. // Maturitas. – 1995.
- Hedelin H.H., Mardh P.-A., Bronson J.-E., et al. Mycoplasma hominis and interstitial cystitis. Sex. Transm. Dis., 1983.
- Hreshchychyn M., Hopkins A., Zylstra S. et al. // Obstet. Gynecol., 1998.
- Kastrup J., Hald J., Larsen L. Histamine content and mast cell count of detrusor muscle in patients with interstitial cystitis and other types of chronic cystitis. Br. J. Urol, 1983.
- Kim J.G., Choi Y. – Climacteric, 2002.
- Koziol J.A. Epidemiology of interstitial cystitis. Urol. Clin of No. Am, 1994.
- Lehrer R.I., Szklarek D., Barton A., et al. Antibacterial properties of eosinophil major basic protein and eosinophil cationic protein. J. Immonol., 1989.
- Liebert M., Wedemeyer G., Stein J.A., et al. Evidence for urothelial cell activation in interstitial cystitis. J. Urol., 1993.
- Lundberg T, Liedberg H., Nordling L., et al. interstitial cystitis: Correlation with nerve fibres, mast cells and histamine. Br. J. Urol., 1993.
- Klein N., Soules M. Endocrine changes of the perimenopause // Clin. Obstet. Gynecol. – 1998.
- Klinglen H.C., Pycha A., Schmidbauer J., Marberger M. Use of peripheral neuromodulation of the S3 region for treatment of detrusor overactivity: a urodinamic-based study // Urology. – 2000. – Vol.56. - № 5.
- Lynes W.L., Flinn S.D., Shortliffe L.D., et al. The histology of interstitial cystitis. Am. J. Surg. Pathon, 1990.
- MacDermott J. Miller C., Levy N., et al. Cellular immunity in interstitial cystitis. J. Urol., 1991.
- Marsh P.P. , Banerjee R., Panchamia P. the relationship betwrrn urinary infection, cystoscopic appearance, and pathology of the bladder in man. J. Clin. Path., 1974.
- Mattila J. Vascular immunopathology in interstitial cystitis. Clin. Immunol. Immunopathol., 1984.
- Messing E.M. The diagnosis of interstitial cystitis. Urology (suppl.), 1987.
- Messing E., Pauk D., Schaeffer A., Nieweglowski M., Nyberg L.M., Jr. Landis J.R., Cook Y.L. and Simon L.J. Associations among cystoscopic findings and symptoms and physical examination findings in women enrolled in the Interstitial Cystitis Data Base (ICDB) Study. Urology, suppl., 1997.
- Meulders Q., Michel C., Marteau P., et al. Association of chronic interstitial cystitis, protein-losing enteropathy and patralytic ileus with seronegative systemic lupus erythematosus: case report and review of the literature. Clin. Nephrol, 1992.
- Moldwin P.M., Shupp-Byrne D., Callahan H. J., Mulholland S.G. The presence of an antibacterial glycoprotein in a spectrum of transitional cell carcinomas. J. Urol., 1992.
- Morales A., Emerson L. Treatment of rerfractory interstitial cystitis with intravesical hyaluronic acid. J. Urol., 1995.
- Moskowits M.O., Byrne D.S., Callahan H.J., et al. Decreased expression of a glycoprotein component of bladder surface nuicin (GP1) in interstitial cystitis. J. Urol., 1994.
- Ochs R.L. Stein T.W. Peebles C.L. et al. Autoantibodies in interstitial cystitis. J. Urol., 1994.
- Oravisto K., Alfthan O., Jokinen E. Interstitial cystitis: chinical and immunologic findings. Scand. J. Urol. Nephrol., 1970.
- Oravisto K.J., Epidemeology of interstitial cystitis. Ann. Chir. Gynecol. Fenn., 1975.
- Oravisto K.J., Interstitial cystitis as an autoimmune disease: a review. Eur.Urol., 1980.
- Oravisto K.J., Epidemiology of interstitial cystitis: I. In Hanno, P.M. et al. (eds.): Interstitial cystitis. New York, Springer-Verlag, 1990.
- Paavonen J. Vulvodynia-a complex syndrome of vulvar pain. Acta Obstet. Gynecol.Scand, 1995.
- Pang X., Cotreau-Bibbo M.M., sant G.R., Theoharides, T.C. Bladder mast cell expression of high affinity oestrogen receptors in patients with interstitial cystitis. Br. J. Urol., 1995.
- Parsons C.L., Greenspan C., Moore S. et al. Role of surface mucin in primaryantibacterial defence of bladder. Urology, 1977.
- Parsons C.L., Stautffer C., Schmidt J.D. Bladder surface glycosaminoglycans: an efficient mechanism of environmental adaptation. Science, 1980.
- Parsons C.L., Prevention of urinary tract infection by the exogenous glycosaminoglycan sodium pentosanpolysulfate, J. Urol., 1982.
- Parsons C.L., Boychuk D., Jones S., et al. Bladder surface glycosaminoglycans: an epithelial permeability barrier, J. Urol., 1990.
- Lilly J., Stine P. Epithelial disfunction in nonbacterial cystitis (interstitial cystitis.) J. Urol., 1991.
- Parsons C.L., Housley T., Schmidt J.D., Lebow D., Treatment of interstitial cystitis with intravesical heparin. Br. J. Urol., 1994.
- Patra P.B., Tibbitts F.D., Westfall D.P. Endocrine statusand urinary mast cells: possiblerelationship to interstitial cystitis. NIH IC Symposium, 1995.
- Perez-Marerro R., EmersonL.E., Feltis J.T. A controlled study of dimethyl sulfoxide in interstitial cystitis, J. Urol., 1988.
- Pontari M.A., Hanno P.M. Oral therapies for interstitial cystitis. In Sant G.R. (eds.): Interstitial cystitis. Philadelphia, Lippencott-Raven Publ., 1997.
- Purdie D.W./Oestrogen deficiency/The Parthenon Publ. Group 1996.
- Ratliffe T.L., Klutke G.G., McDougall E.M. The etiology of interstitial cystitis. Urol. Clin. No. Am. 1994.
- Ratliffe T.L., Klutke G.G., Hofmeister M., He F., Russel J.H., Becich M.J.: Role of the immune response in interstitial cystitis. Clin. Immunol. Immunopathol. 1995.
- Raz R., Stamm W.E. A controlled trial of intravaginal estriol in postmenopausal women with recurrent urinary tract infections. N.Engl J.Med, 1993.
- Rosin R.D., Griffiths T., Sofras F., et al. Interstitial cystitis. Br. J. Urol, 1970.
- Said J.W., Van de Velde R., Gillespie L. Immunopathology of interstitial cystitis. Mod. Pathol, 1989.
- Sant G., Ucci A., Alroy J. Bladder surface glycosaminoglycans (GAG,S) in interstitial cystitis, J. Urol, 1986.
- Shupp-Byrne D.E. Urinaryglycoprotein (GP51) may by a laboratorymarker in the diagnosis of interstitial cystitis. AUA Today, 1995.
- Stein P.C., Santamaria P.J., Kurtz S.B., Parson C.L. Evaluation of urothelial Tamm-Horsfall protein and serum antybodyas potential diagnostic marker for interstitial cystitis, J. Urol, 1993.
- Steinert B.W., Diokno A. C., Robinson J.E., Mitchel l B.A. Complement C3, eosinophil cationic protein and symptom evaluation in interstitial cystitis, J. Urol, 1994.
- Stevenson J.C./ The Parthenon Publ. Group 1996.
- Stone A.R., Qattrocchi K.B., Miller C.H., MacDermott J.R. role of the immune system in interstitial cystitis, Semin. Urol., 1991.
- Stow J.L., Sawada H., Farquhar M.G. basement membrane heparin sulfate proteoglycans are concentrated in the laminae rarae and in podocytes of the rat renal glomerulus. Proc Natl.Acad.Sci, 1985.
- Suda Y., Ohta H., Makita K. et al. / Maturitas, 1998.
- Weinberger M.W., Goodman B.M., Carnes M. Long-term efficacy of non surgical urinary incontinence treatment in elderly woman // J. Gerontol. A. Biol. Sci. Med. Sci. – 1999.
- Theoharides T.C. Antidepressants, antihistamines, interstitial cystitis and cancer, 1995.
- Theoharides T.C., Sant G.R. The mast cell as a neuroimmunoendocrine effector in interstitial cystitis. In Sant G.R. (eds.): Interstitial cystitis. Philadelphia, Lippencott-Raven Publ., 1997.
- Trifillis A.L., Cui X., Jacobs S., Warren J.W. Culture of bladder epithelium from cystoscopic biopsies of patients with interstitial cystitis, 1995.
- Utz D.C., Zincke H. The masquearade of bladder cancer in situ as interstitial cystitis, J. Urol., 1974.
- Watts N.B., Notelovitz M., Timmons T.C. et al./Obstet Gynecol., 1995.
- Warren J.W. Interstitial cystitis as an infectious desease, Urol.Clin.No.Am., 1994.
- Webster D.C. Sex and interstitial cystitis: Explaning the pain and planning self-care. Urol. Nurs. 1993.
- Webster D.C., Brennan T. use and effectiveness of psychological self-care strategies for interstitial cystitis. Health Care Woman Int, 1995.
- Wilkins E.G.I., Payne S.R., Pead P.J., et al. Interstitial cystitis and the urethral syndrome: a possible answer. Br. J. Urol. 1989.
- Yan S.K., Laub D.J., Weese D.L., et al. Stimulated release of urine histamine in interstitial cystitis, J. Urol. 1992.
Казань. Кафедра урологии и нефрологии КГМА. 2007г.







Комментарии