А.А. Капто 1,2
1ФГАОУ ВО «Российский университет дружбы народов» Министерства образования и науки РФ, Москва;
2ООО «Медицинская академия „Генезис“», Москва
Введение
Результативность оперативного лечения варикоцеле в настоящее время составляет предмет споров между урологами. Наименее изученными аспектами этой проблемы являются двустороннее и рецидивное варикоцеле. В современных руководствах отсутствуют рекомендации по ведению таких пациентов как с точки зрения диагностики, так и с точки зрения лечения. Наиболее часто предпринимаются попытки многократного и малоэффективного лечения хронического простатита. Попытки оперативного лечения веногенной эректильной дисфункции также имеют крайне низкую результативность. При расширенном обследовании этих пациентов часто верифицируется подвздошная венозная компрессия как причина варикозной болезни вен органов малого таза. В настоящей работе представлен наш опыт оперативного лечения пациентов с двусторонним варикоцеле, варикозной болезнью вен органов малого таза вследствие синдрома Мея – Тюрнера (May-Thurner syndrome).
Материалы и методы исследования
С июля 2015 по февраль 2018 г. были обследованы 66 пациентов с двусторонним варикоцеле, варикозной болезнью вен органов малого таза и синдромом Мея – Тюрнера в возрасте от 17 до 69 лет (в среднем — 32,3 года). Причиной обращения к врачу были боли внизу живота и в области наружных половых органов, дизурия (ирритативная и обструктивная симптоматика), эректильная дисфункция (ухудшение утренних, спонтанных и адекватных эрекций), патоспермия (олиго-, астено- и тератозооспермия), пиоспермия на фоне многократно пролеченного хронического простатита и рецидивное варикоцеле.
Диагноз варикоцеле ставился при физикальном осмотре и подтверждался данными цветной доплеросонографии [1]. Выявление вен 3,5 мм в диаметре или больше с обратным венозным кровотоком после проведения пробы Вальсальвы при ультразвуковом исследовании органов мошонки предполагало верификацию диагноза варикоцеле [2, 3].
Диагноз варикозной болезни вен органов малого таза был верифицирован при помощи трансректального ультразвукового исследования (ТРУЗИ) с применением критериев варикозной болезни малого таза у мужчин (расширение вен парапростатического сплетения более 5 мм и/или наличие рефлюкса кровотока при пробе Вальсальвы при дуплексном ангиосканировании с использованием ректального датчика) [4] и классификации, предложенной А.А. Капто в 2017 г. (табл. 1) [5].
Таблица 1. Ультразвуковая классификация варикозного расширения вен простаты (Капто А.А., 2017)
|
Стадия |
Варикоз |
Максимальный диаметр вен, мм |
Скорость кровотока, см/с |
Скорость кровотока при пробе Вальсальвы, см/с |
|
1-я |
Видимый |
< 4 |
< 3 |
< 5 |
|
2-я |
Значимый |
5-10 |
3-5 |
5-15 |
|
3-я |
Выраженный |
> 10 |
> 5 |
> 15 |
Диагностику синдрома подвздошной венозной компрессии осуществляли с помощью МРТ- или КТ-флебографии и рентгенконтрастной флебографии. При математической обработке данных МРТ- и КТ-флебографии определяли критерии аортомезентериальной и подвздошной венозной (вертеброартериальной) компрессии. Критерии аортомезентериальной компрессии включали в себя определение величины аортомезентериального угла (aortomesenteric angle, AMA) (норма — 28–65°) и величины аортомезентериальной дистанции (aortomesenteric distance, AMD) (норма — 10–34 мм) [6, 7]. Критерии подвздошной венозной (вертеброартериальной) компрессии включали в себя определение величины нижнего люмбарного лордозного угла (lower lumbar lordosis angle, LLLA) (норма — 134,33–136,76°) и диаметра подвздошного венозного туннеля (diameter of the iliac vein tunnel, IVTD) (норма — 4,18–4,50 мм) [8].
Выраженная симптоматика со стороны тазовых органов на фоне варикоцеле, наличие компрессии подвздошных сосудов и коллатерального кровообращения по данным флебографии служили признаками илеопельвикальной венной гипертензии и определяли показания к эндоваскулярной хирургии подвздошных вен. Оперативное лечение синдрома подвздошной венозной компрессии включало в себя пункцию бедренной или подколенной вены под контролем УЗИ, мультипроекционную флебографию, баллонную ангиопластику, имплантацию стента, постдилятацию стентированного сегмента, контрольную флебографию. Для имплантации использовали только венозные стенты Wallsten-Uni Endoprothesis (Boston Scientific) из сплава Elgiloy (сплав на основе никеля, кобальта и хрома).
Результаты исследования
При сборе анамнеза выяснилось, что 24 пациента (36,4 % случаев) ранее перенесли варикоцелэктомию. Из них нами до этого было прооперировано 14 пациентов (21,2 % случаев). Из сопутствующих заболеваний в большей половине случаев отмечались хронический простатит, эректильная дисфункция, геморрой и варикозное расширение вен нижних конечностей.
По данным ТРУЗИ у всех пациентов наблюдалось билатеральное расширение вен парапростатического венозного сплетения более 5 мм, что соответствовало 2-й и 3-й стадиям варикозного расширения вен простаты по предложенной нами ранее классификации [5].
При математической обработке данных МРТи КТ-флебографии (табл. 2) изолированный синдром Мея – Тюрнера был выявлен у 41 пациента (62,1 % случаев), синдром Мея – Тюрнера в сочетании с синдромом сдавления левой почечной вены в аортомезентериальном пинцете (Nutcracker syndrome) — у 24 пациентов (36,4 % случаев) и синдром Мея – Тюрнера в сочетании с ретроаортальной левой почечной веной (Posterior Nutcracker syndrome) — у 1 пациента (1,5 % случаев).
Таблица 2. Результаты МРТ- и КТ-флебографии у наблюдаемых больных (n = 66)
|
Величина |
АМА, ° |
AMD, мм |
LLLA, ° |
IVTD, мм |
|
Минимум |
9,6 |
2,49 |
112,2 |
1,17 |
|
Максимум |
114,9 |
32,3 |
133,7 |
4,01 |
|
В среднем |
39,0 |
13,0 |
124,0 |
2,62 |
Примечание: AMA — аортомезентериальный угол, AMD — аортомезентериальная дистанция, LLLA — нижний люмбарный лордозный угол, IVTD — диаметр подвздошного венозного туннеля
Проведенный нами анализ данных МРТ- и КТфлебографий, а также рентгенконтрастных флебографий позволил предложить собственную классификацию артериовенозных конфликтов илеокавального сегмента:
- центральный проксимальный — высокая бифуркация аорты, при которой правая общая подвздошная артерия сдавливает нижний отдел нижней полой вены до ее деления на подвздошные вены (рис. 1, а);
- центральный дистальный — высокая бифуркация аорты, при которой правая общая подвздошная артерия сдавливает нижний отдел нижней полой вены в месте ее деления на подвздошные вены (рис. 1, б);
- левый проксимальный — правая общая подвздошная артерия сдавливает левую общую подвздошную вену (синдром Мея–Тюрнера) (рис. 1, в);
- левый дистальный — сдавление левой наружной и/или левой внутренней подвздошной артерией левой наружной подвздошной вены (рис. 1, г);
- правый проксимальный — сдавление правой общей подвздошной артерией правой общей подвздошной вены (рис. 1, д);
- правый дистальный — сдавление правой наружной и/или правой внутренней подвздошной артерией правой наружной подвздошной вены (рис. 1, е).
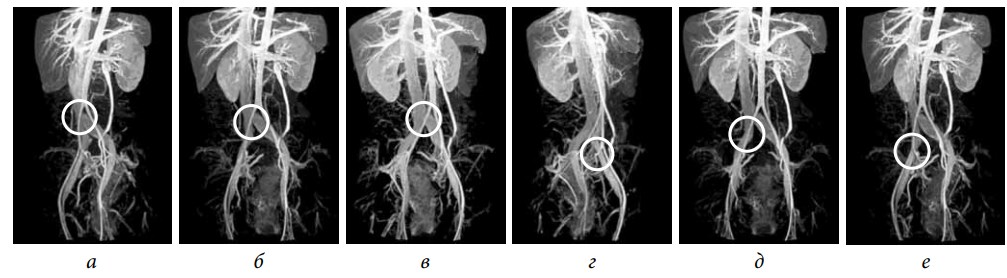
Рис. 1. Магнитно-резонансное исследование нижней полой вены и сосудов малого таза: а — центральный проксимальный артериовенозный конфликт илеокавального сегмента; б — центральный дистальный артериовенозный конфликт илеокавального сегмента; в — левый проксимальный артериовенозный конфликт илеокавального сегмента, или синдром Мея – Тюрнера; г — левый дистальный артериовенозный конфликт илеокавального сегмента; д — правый проксимальный артериовенозный конфликт илеокавального сегмента; е — правый дистальный артериовенозный конфликт илеокавального сегмента (моделирование)
Центральный проксимальный артериовенозный конфликт илеокавального сегмента был выявлен у 4 (6,1 %), центральный дистальный — у 7 (10,6 %), левый проксимальный — у 52 (78,8 %), левый дистальный — у 31 (47 %), правый проксимальный — у 1 (1,5 %) и правый дистальный — у 1 пациента (1,5 %). При этом различные варианты сочетания артериовенозных конфликтов илеокавального сегмента были выявлены у 32 (48,5 % случаев) пациентов из 66 (рис. 2).
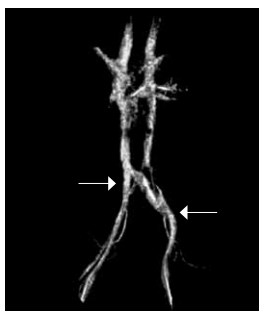
Рис. 2. Магнитно-резонансное исследование нижней полой вены и сосудов малого таза. Левый проксимальный и левый дистальный типы артериовенозных конфликтов илеокавального сегмента. Левой стрелкой указано место компрессии левой общей подвздошной вены правой общей подвздошной артерией. Правой стрелкой указано место компрессии левой наружной подвздошной вены левой наружной подвздошной артерией
Центральный проксимальный артериовенозный конфликт илеокавального сегмента был выявлен у 4 (6,1 %), центральный дистальный — у 7 (10,6 %), левый проксимальный — у 52 (78,8 %), левый дистальный — у 31 (47 %), правый проксимальный — у 1 (1,5 %) и правый дистальный — у 1 пациента (1,5 %). При этом различные варианты сочетания артериовенозных конфликтов илеокавального сегмента были выявлены у 32 (48,5 % случаев) пациентов из 66 (рис. 2).
Выраженная симптоматика со стороны тазовых органов на фоне двустороннего варикоцеле, наличие компрессии подвздошных сосудов и коллатерального кровообращения по данным флебографии служили признаками илеопельвикальной венной гипертензии и определяли показания к ангиопластике и стентированию левой общей подвздошной вены. С марта 2017 по февраль 2018 г. проведено стентирование левой общей подвздошной артерии 13 пациентам. Оперативное лечение синдрома подвздошной венозной компрессии включало в себя следующие этапы: 1) пункцию вены (бедренной, подколенной, яремной) под контролем УЗИ; 2) мультипроекционную интраоперационную флебографию, показывающую коллатеральное кровообращение левой подвздошной вены; 3) баллонную ангиопластику левой подвздошной вены; 4) имплантацию одного стента в левую подвздошную вену; 5) постдилятацию стентированного сегмента; 6) контрольную флебографию, показавшую проходимость левой подвздошной вены и отсутствие коллатерального кровообращения. Два стента в левую общую подвздошную вену было установлено 1 пациенту и по одному стенту в левую и правую общие подвздошные вены было установлено также 1 пациенту.
Клинический случай
Пациент М., 38 лет, спортсмен, обратился с жалобами на выраженные постоянные тупые и острые боли внизу живота и в промежности, отсутствие утренних и спонтанных и адекватных эрекций. При сборе анамнеза выяснилось, что в 1995 г. он перенес операцию по Иваниссевичу слева, позднее в том же году — варикоцелэктомию слева из мошоночного доступа, в 2015 г. — операцию по Мармару слева. После этого было отмечено развитие двустороннего варикоцеле 2-й стадии. В связи с этим 12.01.2016 пациент перенес симультанную двустороннюю варикоцелэктомию, проведены иссечение кист придатков обоих яичек, пластика оболочек правого и левого яичка по Винкельману из срединного мошоночного доступа по линии Веслинга. После двусторонней варикоцелэктомии было отмечено появление выраженных постоянных тупых и острых болей внизу живота и в промежности, отсутствие утренних и спонтанных и адекватных эрекций. По результатам многократного спермиологического обследования данных за патоспермию и пиоспермию получено не было. По данным ТРУЗИ был верифицирован хронический фиброзно-калькулезный простатит, варикозное расширение вен органов малого таза 2-й стадии по классификации А.А. Капто (2017) [5]. По данным ТРУЗИ в динамике (от 20.06.2016) через 5 месяцев после последней операции по поводу двустороннего варикоцеле варикозное расширение вен простаты не уменьшилось, жалобы на боли в области малого таза и ухудшение эрекции стали нарастать. Прием венотоников, ингибиторов фосфодиэстеразы 5-го типа не принес ожидаемого эффекта. В связи с этим 23.12.2016 в МДЦ «Рэмси Диагностика» (Москва) была выполнена магнитно-резонансная томография нижней полой вены и сосудов малого таза. Результаты МРТ-флебографии позволили исключить аортомезентериальную компрессию (Nutcracker syndrome) как самую частую причину варикоцеле. 28.03.2017 в Городской клинической больнице им. Е.О. Мухина (Москва) больному с рецидивным двусторонним варикоцеле, болями в области таза, эректильной дисфункцией и варикозной болезнью вен органов малого таза с синдромом Мея–Тюрнера впервые была выполнена операция рентгенэндоваскулярной ангиопластики и стентирования левой общей подвздошной и левой наружной подвздошных вен с положительным эффектом (рис. 3–9).
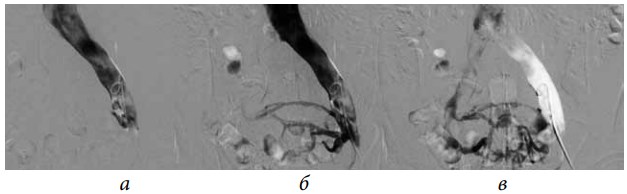
Рис. 3. Антеградная илеокаваграфия у пациента М., 39 лет, с выраженной тазовой симптоматикой (боли, эректильная дисфункция, хронический калькулезный простатит) вследствие синдрома Мея– Тюрнера: а — антеградная катетеризация левой общей подвздошной вены; б— при введении рентгеноконтрастного вещества отмечается его ретроградный заброс и контрастирование венозных сплетений малого таза (коллатеральное кровообращение); в — после контрастирования венозных сплетений малого таза рентгеноконтрастное вещество перераспределяется в правую общую подвздошную вену. Диаметр правой общей подвздошной вены в 1,4 раза меньше диаметра левой общей подвздошной вены
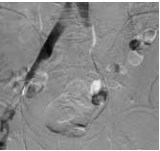
Рис. 4. Антеградная илеокаваграфия пациента М., 39 лет, от 28.03.2017. Отмечается компрессия левой общей и левой наружной подвздошных вен. Оперативный доступ из левой подколенной вены. Положение пациента на животе
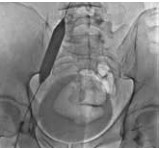
Рис. 5. Баллонная ангиопластика левой общей и левой наружной подвздошных вен пациента М., 39 лет, от 28.03.2017. Оперативный доступ из левой подколенной вены. Положение пациента на животе
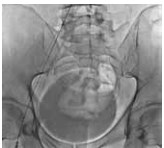
Рис. 6. Имплантация одного стента в левую общую и левую наружную подвздошную вены пациента М., 39 лет, от 28.03.2017. Оперативный доступ из левой подколенной вены. Положение пациента на животе
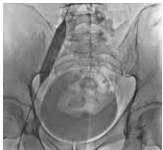
Рис. 7. Постдилятация стентированного сегмента левой общей подвздошной вены пациента М., 39 лет, от 28.03.2017. Оперативный доступ из левой подколенной вены. Положение пациента на животе
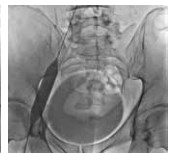
Рис. 8. Постдилятация стентированного сегмента левой наружной подвздошной вены пациента М., 39 лет, от 28.03.2017. Оперативный доступ из левой подколенной вены. Положение пациента на животе
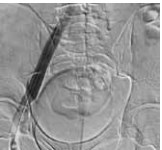
Рис. 9. Контрольная флебография пациента М., 39 лет, от 28.03.2017. Оперативный доступ из левой подколенной вены. Положение пациента на животе. Проходимость обеих подвздошных вен и отсутствие коллатерального кровообращения
Учитывая, что фиброзные спайки (шварты) в компрессированной подвздошной вене встречаются в большинстве случаев, являясь неизбежным патогенетическим звеном этого заболевания, проведение ангиопластики перед стентированием мы считаем обязательным. С другой стороны, выполнение только баллонной ангиопластики неэффективно — имплантация стента обязательна. Для имплантации использовали венозный стент Wallsten-Uni Endoprothesis (Boston Scientific) из сплава Elgiloy (сплав на основе никеля, кобальта и хрома) диаметром 16 мм и длиной 90 мм.
Послеоперационное ведение включало в себя: 1) антикоагулянтную терапию — ривароксабан 20 мг в сутки — в течение 6 месяцев после операции; 2) ультразвуковое ангиосканирование подвздошных сосудов в 1-е сутки, через 2 недели и через 1, 3, 6 месяцев после операции. Результаты оперативного лечения оценивали при помощи опросников МИЭФ-5, I-PSS, NIH-CPSI, а также при помощи ТРУЗИ до операции и через 1, 3, 6 и 9 месяцев после операции (рис. 10). В ближайшем послеоперационном периоде (в течение часа) жалобы на боли в области малого таза практически исчезли, а через неделю после операции пациент отметил восстановление эрекции без какой-либо специфической терапии.
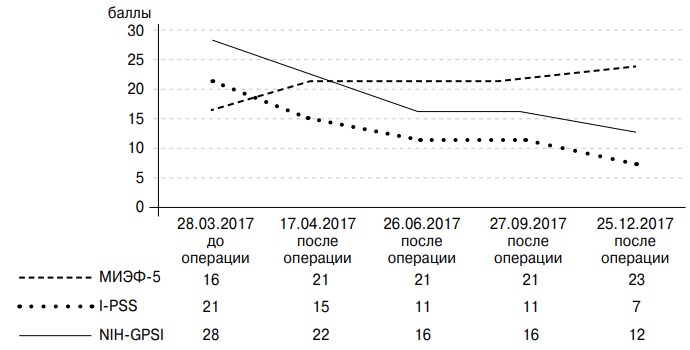
Рис. 10. Результаты анкетирования до и после ангиопластики и стентирования левой общей подвздошной и левой наружной подвздошных вен (пациент М., 39 лет)
Через 4 месяца после ангиопластики и стентирования отмечались уменьшение максимального диаметра вен предстательной железы на 45 % по данным ТРУЗИ и отсутствие антеградного кровотока при цветном доплеровском ТРУЗИ простаты в покое и при пробе Вальсальвы. Результат был стойким на протяжении последующих 5 месяцев наблюдения.
Таким образом, было отмечено уменьшение венозного полнокровия простаты, которое сопровождалось уменьшением болевого синдрома и восстановлением половой функции. Результат был стойким на протяжении девяти месяцев наблюдения без проведения терапии болевого синдрома, хронического простатита и эректильной дисфункции.
Обсуждение
Синдром Мея–Тюрнера как причина илеофеморальных тромбозов и хронического болевого синдрома хорошо изучен в хирургической и гинекологической практике. Данные о его роли в развитии урологических проблем у мужчин в научной медицинской литературе практически отсутствуют. M.D. Bomalaski et al. (1993) описали необычный случай выявления варикоцеле у молодого человека вследствие синдрома компрессии левой общей подвздошной вены [9]. Варикоцеле было вызвано венозными коллатералями и не исчезало после перевязки яичковой вены. Этот пример иллюстрирует необходимость в таких ситуациях отказа от стандартной хирургической техники. Вместе с тем современный диагностический алгоритм у пациентов с варикоцеле не ориентирован на выявление синдрома Мея–Тюрнера. До недавнего времени пациенты с рецидивным варикоцеле вследствие илеофеморальной компрессии, в частности вследствие синдрома Мея–Тюрнера, являлись тупиковой ветвью в плане их дальнейшего ведения урологами и андрологами. Рентгенохирургическое лечение синдрома компрессии левой общей подвздошной вены (синдром Мея–Тюрнера) в основном проводится в гинекологической и хирургической практике. 28.03.2017 мы впервые выполнили рентгенэндоваскулярную ангиопластику и стентирование левой общей подвздошной и левой наружной подвздошных вен с рецидивным двусторонним варикоцеле, болями в области таза, эректильной дисфункцией и варикозной болезнью вен органов малого таза при синдроме Мея–Тюрнера. Об этом было доложено на 12-м Конгрессе Профессиональной ассоциации андрологов России в Сочи в мае 2017 г. [10], на 10-м Санкт-Петербургском венозном форуме в ноябре– декабре 2017 г. [11], на 23-м Всероссийском съезде сердечно-сосудистых хирургов в Москве в ноябре–декабре 2017 г. [12], а также на XVII Конгрессе Российского общества урологов в Москве в ноябре 2017 г. [13, 14].
Позднее нас, в июле 2017 г. J.R. Stern et al. сообщили о стентировании левой общей подвздошной вены у 22-летнего пациента с рецидивным левосторонним варикоцеле вследствие синдрома Мея–Тюрнера. По их данным, это было первое в мире сообщение об успешном лечении резистентного к обычной хирургии варикоцеле вследствие синдрома Мея–Тюрнера [15].
Заключение
Подходы к ведению пациентов с двусторонним и рецидивным варикоцеле нуждаются в переосмыслении. У таких пациентов вероятность наличия синдрома подвздошной венозной компрессии крайне высока. В этих случаях считаем целесообразным проведение магнитно-резонансной томографии нижней полой вены и сосудов малого таза как неинвазивного и крайне информативного метода исследования, позволяющего с высокой точностью верифицировать как аортомезентериальную (причина реносперматического типа варикоцеле), так и подвздошную венозную компрессию (причина илеосперматического и смешанного типов варикоцеле). Проведение оперативного лечения варикоцеле таким пациентам без исключения синдрома подвздошной венозной компрессии считаем необоснованным по причине высокой вероятности развития рецидива и нарастания тазовой симптоматики. Выполнение баллонной ангиопластики и стентирования при варикозной болезни вен малого таза у мужчин вследствие синдрома подвздошной венозной компрессии в настоящее время является инновационным и перспективным направлением в урологической практике на стыке с рентгенохирургией.
Литература
- World Health Organization. WHO Manual for the Standardized Investigation, Diagnosis and Management of the Infertile Male. Cambridge: Cambridge University Press; 2000.
- McClure RD, Hricak H. Scrotal ultrasound in the infertile man: Detection of subclinical unilateral and bilateral varicoceles. J Urol. 1986;135(4):711-715. doi: 10.1016/s0022-5347(17)45827-7.
- Hoekstra T, Witt MA. The correlation of internal spermatic vein palpability with ultrasonographic diameter and reversal of venous flow. J Urol. 1995;153(1):82-84. doi: 10.1097/00005392- 199501000-00029.
- Цуканов А.Ю., Ляшев Р.В. Нарушение венозного кровотока как причина хронического абактериального простатита (синдрома хронической тазовой боли) // Урология. – 2014. – № 4. – C. 33–38. [Tsukanov AYu, Lyashev RV. Disorders ofvenous blood flow as a cause of chronic abacterial prostatitis (chronic pelvic pain syndrome). Urologiia. 2014;(4):33-38. (In Russ.)]
- Капто А.А. Варикозная болезнь органов малого таза у мужчин // Клиническое руководство. Диагностика и лечение веногенной эректильной дисфункции / Под общей ред. проф. Д.Г. Курбатовa. – М.: ИД «Медпрактика-М», 2017. – C. 140–166. [Kapto AA. Varikoznaja bolezn’ organov malogo taza u muzhchin. In: Klinicheskoe rukovodstvo. Diagnostika i lechenie venogennoj jerektil’noj disfunkcii. Ed. by prof. D.G. Kurbatov. Moscow: Medpraktika-M; 2017. P. 140-166. (In Russ.)]
- Felton BM, White JM, Racine MA. An uncommon case of abdominal pain:superior mesentericarterysyndrome. West J Emerg Med. 2012;13(6):501-502. doi: 10.5811/westjem.2012.6.12762.
- Vulliamy P, Hariharan V, Gutmann J, Mukherjee D. Superior mesenteric artery syndrome and the ‘nutcracker phenomenon’. BMJ Case Rep. 2013;2013(Mar 21). doi: 10.1136/bcr-2013- 008734.
- Ou-Yang L, Lu G. Underlying Anatomy and Typing Diagnosis of May-Thurner Syndrome and Clinical Significance An Observation Based on CT. Spine. 2016;41(21):E1284-E1291. doi: 10.1097/ brs.0000000000001765.
- Bomalaski MD, Mills JL, Argueso LR et al. Iliac vein compression syndrome: an unusual cause of varicocele. J Vasc Surg. 1993;18(6):1064-1068. doi: 10.1067/mva.1993.45525.
- Капто А.А., Виноградов И.В., Харпунов В.Ф., Мамедов Р.Э. Рентгенэндоваскулярная ангиопластика и стентирование у мужчины при May-Thurner Syndrome / Сборник тезисов 12-го Конгресса Профессиональной ассоциации андрологов России; Май 24–27, 2017; Сочи. – С. 62. [Kapto AA, Vinogradov IV, Harpunov VF, Mamedov RJe. Rentgenjendovaskuljarnaja angioplastika i stentirovanie u muzhchiny pri May-Thurner Syndrome. (Conference proceedings) 12 Kongress Professional’noj associacii andrologov Rossii. 2017 May 24-27; Sochi. P. 62. (In Russ.)]
- Мамедов Р.Э., Капто А.А., Мазайшвили К.В., и др. Варикозная болезнь вен малого таза у женщин и мужчин / Сборник тезисов 10-го Санкт-Петербургского венозного форума; Ноябрь 30 – декабрь 1, 2017; Санкт-Петербург. – С. 53–54. [Mamedov RJe, Kapto AA, Mazajshvili KV, et al. Varikoznaja bolezn’ ven malogo taza u zhenshhin i muzhchin. (Conference proceedings) 10 Sankt-Peterburgskii Venoznii forum. 2017 Nov 30-Dec 1; Saint Petersburg. P. 53-54. (In Russ.)]
- Мамедов Р.Э., Капто А.А., Мазайшвили К.В., и др. Варикозная болезнь вен малого таза у женщин и мужчин // Бюллетень НЦССХ им. А.Н. Бакулева РАМН. Сердечно-сосудистые заболевания. Приложение: 23-й Всероссийский съезд сердечнососудистых хирургов. – 2017. – Т. 18. – № 6. – Абстракт 491. [Mamedov RJe, Kapto AA, Mazajshvili KV, et al. Varikoznaja bolezn’ ven malogo taza u zhenshhin i muzhchin. Bjulleten’ NCSSH im. A.N. Bakuleva RAMN. Serdechno-sosudistye zabolevanija. 2017;18(6):Abstract 491. (In Russ.)]
- Капто А.А., Виноградов И.В. Синдром венозного полнокровия органов малого таза при варикоцеле / Материалы XVII Конгресса Российского общества урологов; 2017; М.. – C. 270. [Kapto AA, Vinogradov IV. Sindrom venoznogo polnokrovija organov malogo taza pri varicocele. (Conference proceedings) XVII Kongress Rossijskogo obshhestva urologov; 2017; Moscow. P. 270. (In Russ.)]
- Капто А.А., Виноградов И.В. May-Thurner syndrome и варикоцеле / Материалы XVII Конгресса Российского общества урологов; 2017; Москва. – C. 270. [Kapto AA, Vinogradov IV May-Thurner syndrome i varikocele. (Conference proceedings) XVII Kongress Rossijskogo obshhestva urologov; 2017; Moscow. P. 270. (In Russ.)]
- Stern JR, Patel VI, Cafasso DE, et al. Left-Sided Varicocele as a Rare Presentation of May-Thurner Syndrome. Ann Vasc Surg. 2017;42:305e13-305.e16. doi: 10.1016/j.avsg.2017.03.161.
Статья опубликована в журнале "Урологические ведомости" 2018 №1, стр. 11-17









Комментарии