Бочкарев А.Ю., Костюков С.В., Шаматрина Е.И., Меринов Д.С.
Сведения об авторах:
- Бочкарев А.Б. – к.м.н., доцент кафедры анатомии, топографической хирургии, медицины катастроф ФГБОУ ВО «ОГУ имени И.С. Тургенева», AuthorID 703992
- Костюков С.В. – студент 6 курса ФГБОУ ВО «Орловский государственный университет им. И.С. Тургенева», stanislav.kostyukov57@mail.ru
- Шаматрина Е.И. – студентка 6 курса ФГБОУ ВО «Орловский государственный университет им. И.С. Тургенева», shamatrela@mail.ru
- Меринов Д.С. – к.м.н., руководитель группы эндоурологии НИИ урологии и интервенционной радиологии – филиал ФГБУ «НМИЦ радиологии» Минздрава России, d.merinov@gmail.com, AuthorID 636113
Пиелонефрит – это инфекционно-воспалительное заболевание, при котором поражается чашечно-лоханочная система и паренхима почек.
Определяющее значение в лечении пиелонефрита имеет антибиотикотерапия, которая в большинстве случаев назначается эмпирическим путем. Последнее исследование Global Prevalence of Infectionin Urology Study (глобальная распространенность инфекции в урологическом исследовании, 2015 год) показало, что у 10-12% больных в урологических отделениях развивается внутрибольничная инфекция (HAI). При этом отмечается рост резистентности на 10% всех уропатогенов к антибиотикам, кроме карбапенемов, во всех регионах [1].
Появились новые штаммы микроорганизмов, которые характеризуются полирезистентностью, а иногда и панрезистентностью. Причины этого различны: неадекватное, необоснованное использование антимикробных препаратов как при самостоятельном лечении пациентов, так и по назначениям врачей амбулаторного звена; назначение антибактериальной терапии без учета посева мочи на микрофлору и чувствительность к антибиотикам; несоблюдение режима лечения; укорочение курсов приема лекарственных препаратов с неправильной их комбинацией. В этой связи особого внимания заслуживают результаты эпидемиологических исследований как в России, так и за рубежом о выраженной тенденции к частому рецидивированию инфекции мочевыводящих путей (МВП) [2,3], что влечет за собой необходимость длительной антибактериальной терапии.
Исходя из этого, проблема антибиотикорезистентности уропатогенов весьма актуальна и диктует поиски рационального решения в выборе антибактериальной терапии у пациентов с воспалением МВП вообще и в условиях конкретного региона, в частности.
Цель исследования – установить этиологическую структуру инфекции верхних отделов мочевыводящих путей, чувствительность микробов к антибиотикам и их резистентность для выбора рациональной стартовой терапии урологических пациентов в г. Орел и Орловской области.
МАТЕРИАЛЫ И МЕТОДЫ
Исследования проводились на базе урологического отделения Орловской областной клинической больницы. Были проанализированы истории болезни 37 пациентов с воспалительными заболеваниями верхних отделов МВП, получивших лечение в 2017 году. Из них было 10 (27%) мужчин, средний возраст которых составил 59 лет и 27 (73%) – женщин, их средний возраст – 61 год. Материалом для лабораторного исследования являлась средняя порция утренней свободно выпущенной мочи, полученная после туалета половых органов, либо моча, собранная катетером по общепринятой методике. Результат бактериологического исследования оценивался как качественно (сам факт наличия возбудителя в исследуемом образце), так и количественно (концентрация возбудителя в материале). Согласно клиническим рекомендациям, бактериурия ≥ 104 KОЕ/мл при остром пиелонефрите считается диагностически значимой. При полиурии и выраженной клинической картинепиелонефрита принималась во внимание меньшая степень бактериурии (103 КОЕ/мл) [4]. Изучена этиологическая структура острого и хронического пиелонефрита, чувствительность и резистентность выделенных патогенов к антибиотикам.
РЕЗУЛЬТАТЫ
В нашем исследовании проанализированы результаты положительных бактериологических посевов мочи пациентов с острыми хроническим пиелонефритом. Распространенность уропатогенов при остром пиелонефрите в городе Орел и Орловской области представлена на рисунке 1.
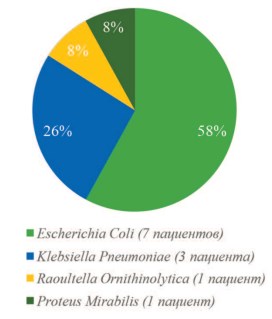
Рис. 1. Распространенность уропатогенов при остром пиелонефрите у больных, проживающих в г. Орел и Орловской области
С острым пиелонефритом выявлено 12 (32%) пациентов, из них было 2 мужчин и 10 женщин. У 7 пациентов был диагностирован острый обструктивный гнойный пиелонефрит, у 1 – острый необструктивный серозный пиелонефрит, у 1 – острый рефлюкс-пиелонефрит; у 2 – острый гнойный пиелонефрит и у 1 больного – острый калькулезный гнойный пиелонефрит.
При изучении бактериологических посевов при всех формах острого пиелонефрита было обнаружено 4 уропатогена.
Ведущим среди них была Escherichia Coli, выделенная у 7 пациентов, при этом в 43% случаев степень бактериурии составила 105 КОЕ/мл и 104 КОЕ/мл и в 14% случаев – 103 КОЕ/мл. Вторым по частоте встречаемости патогеном являлась Klebsiella Pneumoniae, в 67% случаев бактериурия составила 105 КОЕ/мл и в 33% – 103 КОЕ/мл.
Распространенность уропатогенов при хроническом пиелонефрите в городе Орел и Орловской области представлены на рисунке 2.
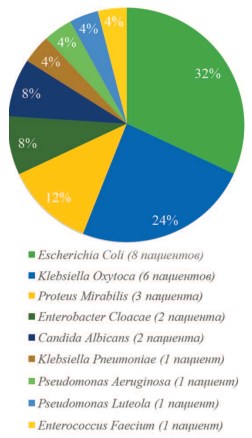
Рис. 2. Распространенность уропатогенов при хроническом пиелонефрите у больных, проживающий в г. Орел и Орловской области
Хронический ПН диагностирован у 25 (68%) пациентов: 8 мужчин и 17 женщин.
При изучении результатов бактериологических посевов у пациентов с хроническим ПН было выявлено 9 уропатогенов, ведущими из них являются E. Coli (32%) и K. Oxytoca (24%).
Степень бактериурии E. Coli в 88% случаев была 105 КОЕ/мл, в 12% – 104 КОЕ/мл. В 50% случаев степень бактериурии K. Oxytoca составила 105 КОЕ/мл, в 33% – 104 КОЕ/мл и в 17% – 103 КОЕ/мл.
Результаты чувствительности и резистентности к антибиотикам уропатогенов при остром пиелонефрите представлены в таблице 1.
Таблица 1. Чувствительность уропатогенов (4 вида) при остром пиелонефрите в г. Орел и Орловской области
| Уропатогены | Антибиотики | Е. Coli | К. Pneumoniae | R. Ornithinolytica | P. Mirabilis |
|---|---|---|---|---|---|
| Карбапенемы | 100% | - | 100% | 100% | |
| Цефалоспорины 3 поколения | 70% | 65% | - | 100% | |
| Аминогликозиды | 55% | 30% | - | ||
| Пенициллины | 30% | - | 100% | ||
| Фторхинолоны | 30% | - | - | - | |
K. Pneumonia чувствительна к препаратам группы цефалоспоринов III поколения: к цефоперазону в 65% случаев, к аминогликозиду амикацину – в 30%. Чувствительность P. Mirabilis к амоксиклаву (группа пенициллинов) составила 100%, к цефоперазону – 100% (табл. 2).
Таблица 2. Резистентность уропатогенов при остром пиелонефрите в г. Орел и Орловской области
| Уропатогены | Антибиотики | Е. Coli | К. Pneumoniae R. Ornithinolytica | P. Mirabilis | |
| Карбапенемы | - | 100% | - | - | |
| Цефалоспорины 3 поколения | 43-86% | 33% | 100% | 100% | |
| Аминогликозиды | 100% | 70% | 100% | 100% | |
| Пенициллины | 86% | 100% | 100% | 100% | |
| Фторхинолоны | 71% | 100% | 100% | 100% | |
| Левомецитин | 100% | 100% | 100% | 100% | |
| Тетрациклин | 100% | 100% | 100% | 100% | |
| Триазол | 43% | - | 100% | 100% | |
Уропатогены проявляют резистентность к определенным препаратам.
Наши исследования выявили резистентность E. Coli к цефалоспоринам ІІІ поколения: цефтазидиму – в 43%, цефтриаксону и цефотаксиму – в 86% случаев. Локальный уровень устойчивости к этой группе антибиотиков намного выше, чем в исследовании ДАРМИС, выполненном в 2010-2011 гг. [5]. Резистентность K. Pneumonia к аминогликозиду амикацину отмечена в 70% случаев; к цефалоспоринам ІІІ поколения (цефтриаксон, цефтазидим, цефотаксим) – в 33%. Выявлена резистентность P. Mirabilis к ампициллину, цефалоспоринам ІІІ поколения100% (табл. 3).
Чувствительность E. Coli к цефалоспоринам ІІІ поколения (цефаперазон) составляет 75%, чувствительностьK. Oxytoca к цефаперазону – 50%. Чувствительность K. Pneumonia к цефалоспоринам ІІІ поколения (цефотаксим, цефаперазон, цефтриаксон), аминогликозидам (гентамицин), к пенициллинам (амоксиклав) составляет 100%. Чувствительность P. Aerginosa к аминогликозидам (гентамицин), к цефалоспоринам ІІІ поколения (цефаперазон) – 100% (табл. 4).
Резистентность E. Coli к цефалоспоринам ІІІ поколения – (цефаперазон) составила 25%. Резистентность K. Oxytoca к цефалоспоринам ІІІ поколения (цефаперазон) составляет 50%, к цефалоспоринам ІІІ поколения (цефтриаксон, цефтазидим, цефотаксим) – 100%. Резистентность K. Pneumonia к аминогликозидам (амикацин), пенициллинам (ампициллин), цефалоспоринам ІІІ поколения (цефтазидим) составляет 100%. Резистентность P. Aeruginosa к цефалоспоринам ІІІ поколения (цефтриаксон, цефтазидим), аминогликозидам (амикацин) – 100%.
ОБСУЖДЕНИЕ
Проведенные нами исследования выявили, что в этиологической структуре острого пиелонефрита в г. Орел и Орловской области превалирующее значение имеют E. Coli и K. Pneumonia, а при обострении хронического пиелонефрита – E. Coli и K. Oxytoca.
Следует отметить, что наши данные подтверждают современные тенденции. По данным исследования «ДАРМИС», в котором приняли участие около 1000 пациентов из России, Республике Беларусь, Казахстана, E. Сoli является основным возбудителем инфекций мочевыводящих путей в 65,1 % случаев [6]. Схожие данные были по лучены при эпидемиологическом исследовании у пациентов Европы, России, Республике Беларусь (76,7%) [7,8]. Эти данные сопоставимы с данными зарубежных исследований [9].
Высокую резистентность при острой форме пиелонефрита показали как все исследуемые изоляты Enterobacteriaceae, так и отдельные их виды (K. Pneumoniae, E. Coli) к цефалоспоринам ІІІ поколения (цефтазидим, цефоперазон), к карбапенемам. Наиболее высокую частоту резистентности показала K. Pneumoniae (в 100% случаев) к аминогликозидам. В исследовании «ДАРМИС» (2010-2011 гг.) чувствительность к цефалоспоринам варьирует от 80% до 90%, к аминогликозидам – от 89% до 99%, к фторхинолонам – от 68% до 72%. Все энтеробактерии согласно исследованию «ДАРМИС» чувствительны в 100% случаев к карбапенемам. В исследовании «МАРАФОН» (2011-2012 гг.) наиболее высокая частота резистентности к карбапенемам отмечена среди изолятов K. Pneumoniae. Крайне высокая частота резистентности к современным цефалоспоринам отмечается у всех видов энтеробактерий (>80%) и, прежде всего, у K. Pneumoniae (>90%) [10].
При хронической форме пиелонефрита уропатогены резистентны к аминогликозидам, пенициллинам, фторхинолонам. С. Albicans, Е. Faecium, Р. Aeruginosa, P. Luteola, К. Pneumoniae резистентны к цефтазидиму, амикацину, ампициллину. К другим препаратам из группы цефалоспоринов ІІІ поколения чувствительность уропатогенов составляет около 70%, к аминогликозидам – 50-60%, к фторхинолонам – 30%. Следует отметить, что полученные нами результаты отражают нарастающую в последние годы тенденцию к значительному повышению устойчивости микрофлоры к пенициллинам, фторхинолонам, отмеченную и в других регионах мира. Наши результаты настора-живают в отношении резистентности K. Pneumoniae к карбапенемам и фторхинолонам у пациентов Орловского региона, т.к. и в других регионах резистентность указанного патогена K. Pneumonia к этой группе антибиотиков высока, например, в исследовании антибиотикорезистентности в г. Санкт-Петербург, ее нечувствительность составляет 48-50% [11].
ВЫВОДЫ
Таким образом, проведенные исследования позволили установить преимущественную заболеваемость пиелонефритом женщин. Наиболее частыми возбудителями острой инфекции верхних отделов МВП у пациентов г. Орел и Орловской области являются E. Coli и К. Pneumonia, при обострении хронического пиелонефрита – E. Coli и K. Оxytoca. При этом отмечается сохранение высокой чувствительности E. Coli к карбапенемам и нарастание резистентности к фторхинолонам. К. Pneumonia продемонстрировала устойчивость к карбапенемам и фторхинолонам, и сохранение чувствительности к цефалоспоринам ІІІ поколения. Полученные данные указывают на необходимость продолжения эпидемиологических исследований в этом направлении, однако, они уже сейчас могут способствовать выбору оптимальной антибактериальной терапии больных с инфекцией верхних отделов МВП в условиях г. Орел и Орловской области.
ЛИТЕРАТУРА
- Синякова Л.А. Рецидивирующие инфекции мочевых путей: сложности упрощенной диагностики. Урология сегодня 2013;(1):3-7.
- 2. upta K, Hooton TM, Naber KG, Wullt B, Colgan R, Miller LG, et al. International clinical practice guidelinesforthe treatment of acute uncomplicated cystitis and pyelonephritis in women: A 2010 update by the infectious diseases society of America and the European society for microbiology and infectious diseases. Clin Infect Dis 2011;52(5):e103-20. doi: 10.1093/cid/ciq257.
- Bonkat G, Pickard R, Bartoletti R, Cai T, Bruyère F, Geerlings SE, et al. EAU Guidelines on Urological Infections.URL: https://uroweb.org/wp-content/uploads/EAU-Guidelineson-Urological-Infections-2018-large-text.pdf.
- Каменева О.А., Морозова С.Е., Пунченко О.Е., Косякова К.Г., Сидоренко С.В. Этиологическая структура и антибиотикорезистентность возбудителей внебольничных инфекций мочевыводящих путей в Санкт-Петербурге, 2013-2015. Антибиотики и химиотерапия 2017;62(9-10):19-26.
- Палагин И.С., Сухорукова М.В., Дехнич А.В., Эйдельштейн М.В., Шевелев А.Н., Гринев А.В., и др. Современное состояние антибиотикорезистентности возбудителей внебольничных инфекций мочевых путей в России: результаты исследования «ДАРМИС» (2010-2011). Клиническая микробиология и антимикробная химиотерапия 2012;14(4):280-302.
- Урология. Российские клинические рекомендации. [Под ред. Ю.Г.Аляева, П.В. Глыбочко, Д.Ю. Пушкаря]. 2017. С. 477-478.
- Локшин К.Л., Ширшов В.Н., Попко А.С., Демидко Ю.Л., Лученкова Н.Д. Современное состояние антибиотикорезистентности и состав возбудителей инфекций мочевых путей у беременных. Вестник урологии 2018;6(2):13-20. doi:10.21886/2308-6424-2017-6-2-13-20.
- Bader MS, Hawboldt J, Brooks A. Management of complicated urinary tract infections in the era of antimicrobial resistance. Postgrad Med 2010;122(6):7-15. doi: 10.3810/pgm.2010.11.2217.
- Chen YH, Ko WC, Hsueh PR.e role of fluoroquinolonesin the management of urinary tract infections in areas with high rates of fluoroquinolone-resistant uropathogens. Eur J Clin Microbiol Infect Dis 2012;31(8):1699-704. doi: 10.1007/s10096-011-1457-x.
- Сухорукова М.В., Эйдельштейн М.В., Склеенова Е.Ю., Иванчик Н.В., Тимохова А.В., Дехнич А.В., и др. Антибиотикорезистентность нозокомиальных штаммов Enterobacteriaceae в стационарах России: результаты многоцентрового эпидемиологического исследования МАРАФОН в 2011–2012 гг. Клиническая микробиология и антимикробная химиотерапия 2014;16(4):267-272.
- Кузьмичев Б.Ю., Орлова Е.А., Умерова А.Р., Дорфман И.П., Бузина О.Р. Анализ антибиотикорезистентности у больных урологического профиля. Научно-методический электронный журнал «Концепт» 2016. 15:676–680. URL: http:// e-koncept.ru/2016/96044.htm.
Статья опубликована в журнале "Экспериментальная и клиническая урология" №2 2019 г., стр. 106-110









Комментарии