Капто А.А.
В основу настоящей работы положен наш доклад «Клинические аспекты сосудистой анатомии у больных варикоцеле» на 1120-м Заседании Московского общества урологов 24.11.2015 в Москве, посвященному вопросу «Варикоцеле – лечить или не лечить?». Обобщая рекомендации Американской Урологической Ассоциации, Американского Общества Репродуктивной Медицины и Европейской Ассоциации урологов показанием к оперативному лечению варикоцеле можно считать клинически выявляемое варикоцеле в сочетании с патоспермией или нарушением развития (гипотрофией) яичка у подростков. Вместе с тем в настоящее время знания о варикоцеле характеризуются наличием противоречивых данных и отсутствием единой точки зрения на определение, эпидемиологию, этиологию, патогенез, диагностику, классификацию и лечение этого заболевания.
ОПРЕДЕЛЕНИЕ ВАРИКОЦЕЛЕ
Впервые варикоцеле описал древнегреческий врач Hippocrates (460 г. до н. э. – 356 г. до н. э.). С тех пор многие пытались определить это заболевание. В настоящее время классической является формулировка аргентинского профессора хирургии 0. Ivanissevich. Проанализировав опыт оперативного лечения по собственной методике 4470 пациентов в течение 42 лет, он определил варикоцеле как анатомо-клинический синдром. Анатомически он характеризуется варикозными узлами вен в мошонке, а клинически – венозным рефлюксом [1]. В международной классификации болезней ICD-10 (Version 2016) варикоцеле имеет код – I86.1 (Scrotal varices) [2].
ЭПИДЕМИОЛОГИЯ ВАРИКОЦЕЛЕ
Данные о распространенности варикоцеле значительно отличаются друг от друга. T.B. Hargreave и соавт., D. Pfeiffer и соавт. выявили варикоцеле у взрослых мужчин в 11% случаев [3, 4]. А.А. Капто провел анализ обращаемости в кабинет уролога поликлиники № 132 ВАО г. Москвы на протяжении 10 лет (с 1996 по 2006 год). Клинически выраженное варикоцеле было выявлено у 323 больных из 1427 первично обратившихся к урологу мужчин, т.е. в 22,6% случаев [5]. Вместе с тем, мало кто из исследователей занимался диагностикой варикоцеле у пожилых мужчин. По данным М.В. Корякина и соавт. среди лиц пожилого возраста (50-79 лет) варикоцеле было выявлено в 77,3% случаев [6]. B.K. Canales и соавт. сообщили о распространенности варикоцеле у мужчин в среднем возрасте 60,7 лет в 42% случаев [7]. Наиболее интересной является работа U. Levinger и соавт., которые показали, что распространенность варикоцеле у взрослых мужчин связана с возрастом. Они изучили распространенность варикоцеле у 504 здоровых мужчин в возрасте старше 30 лет. Варикоцеле было выявлено в 34,7% случаев. Частота выявления варикоцеле составила 18% у мужчин в возрасте 30-39, 24% – в возрасте 40-49 лет, 33% – в возрасте 50-59 лет, 42% – в возрасте 60-69, 53% – в возрасте 7079 и 75% в возрасте 80-89. Таким образом, распространенность варикоцеле увеличивается примерно на 10% в течение каждого десятилетия жизни, и достигает 75% к 80-ти годам (рис. 1)[8].
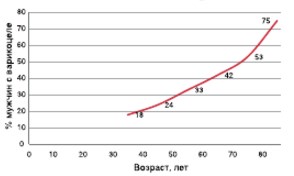
Рис. 1. Частота выявления варикоцеле у мужчин старше 30 лет [8]
Данные о распространенности двустороннего варикоцеле противоречивы. A. Okuyama и соавт. выявляли двустороннее варикоцеле в 16,6% случаев [9], A. Ledda – в 34 % случаев [10], M.R. Abdulmaabud и соавт. – в 38,6% случаев [11], З.А. Кадыров – в 36% случаев [12]. Для анализа интересна серия работ Y. Gat и соавт., которые для диагностики варикоцеле использовали осмотр, контактную скротальную термографию, допплеровскую сонографию и венографию. В 2003 году при обследовании 28 подростков они выявили двустороннее варикоцеле у 21 (87,5%) пациента [13], в 2004 году при обследовании 214 бесплодных мужчин – у 155 (79,5%) [14], а в 2004 году при обследовании 286 бесплодных мужчин с варикоцеле – у 206 пациентов (80,8% случаев) [15]. Причиной столь высокой частоты выявления двустороннего варикоцеле было использование не только осмотра и УЗИ органов мошонки, но и контактной скротальной термографии и венографии.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ВАРИКОЦЕЛЕ
Современные данные свидетельствуют о том, что варикоцеле не самостоятельное заболевание, а является одним из проявлений абсолютно различных патологических состояний. Идиопатическое варикоцеле развивается вследствие врожденной несостоятельности клапанного аппарата яичковых вен. Варикоцеле развивается у пациентов без какого-либо градиента венозного давления не менее чем в 10% случаев, что объясняется врожденной неполноценностью левой яичковой вены [16]. Чаще всего это – проявление врожденной дисплазии соединительной ткани [17]. Гипертензионное симптоматическое варикоцеле было впервые описано российским хирургом В.Г. Цеге-фон-Мантейфелем (Werner Zoege von Manteuffel) в 1896 году [12]. Это варикоцеле является приобретенным и вызывается механическим сдавлением яичковой вены содержимым пахового канала (паховая грыжа) или элементами семенного канатика (фуникулоцеле, липома) [18]. Но самой частой причиной развития гипертензионного варикоцеле являются артериовенозные конфликты верхнего (Nutcracker syndrome, Posterior nutcracker syndrome) и нижнего уровней (May-Thurner syndrome).
NUTCRACKER SYNDROME
Анатомом L.C.B. Grant впервые описал синдром сдавления левой почечной вены верхней брыжеечной артерией [19]. A. de Schepper описал случай макрогематурии, связанный с аортомезентериальной компрессией, и назвал его «Nutcracker phenomenon» (рис. 2)[20].
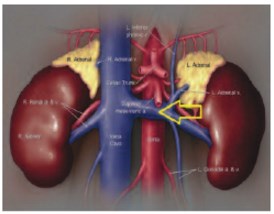
Рис. 2. Артериовенозный конфликт «Nutcracker syndrome»
Синдром аорто-мезентериального сдавления левой почечной вены является причиной лабильной венной почечной гипертензии и вторичной декомпенсации клапанов левой яичковой вены. В англоязычной литературе известен как «Nutcracker syndrome» – синдром орехокола, а в российской как «артериальный аорто-мезентериальный пинцет». Известно два наиболее часто встречающихся варианта компрессии левой почечной вены при Nutcracker syndrome: 1) низкое отхождение верхней брыжеечной артерии от аорты и 2) отхождение верхней брыжеечной артерии от аорты под острым углом (при астеническом или долихоморфном строение тела) (рис. 3).
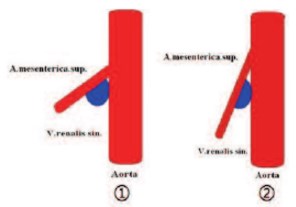
Рис. 3. Артериальный аорто-мезентериальный пинцет. Два варианта компрессии левой почечной вены: 1. низкое отхождение верхней брыжеечной артерии от аорты, 2. отхождение верхней брыжеечной артерии от аорты под острым углом
POSTERIOR NUTCRACKER SYNDROME
Термин «Posterior Nutcracker Phenomenon» относится к гипертензии в ретроаортальной левой почечной вене вследствие ее компрессии между аортой и позвоночным столбом [21]. Эта патология встречается в 1,7% – 3,7% случаев [22, 23]. В настоящее время выделяют четыре типа ретроаортальной левой почечной вены: тип I – горизонтальная; тип II – косая, впадающая в нижнюю полую вену на уровне L4-5; тип III – кольцевидная и тип IV – анастомозирующая с левой общей подвздошной веной (рис. 4) [24].
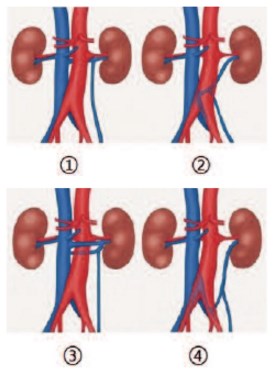
Рис. 4. Posterior nutcracker syndrome. Типы ретроаортальной левой почечной вены: 1 – горизонтальная; 2 косая, впадающая в нижнюю полую вену на уровне L4-5; 3 – кольцевидная; 4 анастомозирующая с левой общей подвздошной веной. [24].
MAY-THURNER SYNDROME
Компрессия левой общей подвздошной вены правой общей подвздошной артерией к телу 5-го поясничного позвонка была описана R. Virchow [цит. по 25], J.P. McMurrich, W.E. Ehrich и E.B. Krumbhaar, R. May и J. Thurner, F.B. Cockett и M.L. Thomas [26-29]. В англоязычной литературе синдром сдавления правой общей подвздошной артерией левой общей подвздошной вены чаще называют синдромом May-thurner (рис. 5) [28].
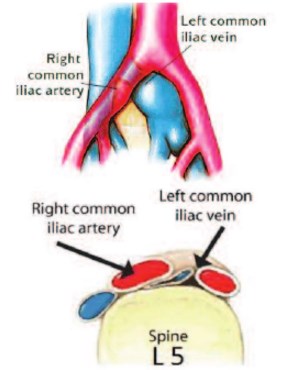
Рис. 5. May-Thurner syndrome
По статистике до 16-20% всего взрослого населения имеют бессимптомное сдавление левой общей подвздошной вены [30]. Естественное течение синдрома May-Thurner является предпосылкой к развитию илеофеморального тромбоза – синдрому Cockett [29]. May-Thurner syndrome является причиной хронического венозного полнокровия органов малого таза и илеосперматического типа варикоцеле (рис. 6).
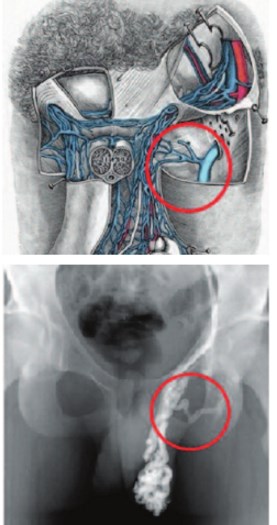
Рис. 6. Илеосперматический тип варикоцеле при May-Thurner syndrome
ГЕМОДИНАМИЧЕСКАЯ КЛАССИФИКАЦИЯ ВАРИКОЦЕЛЕ
B.L. Coolsaet на выборке из более чем 500 больных описал три гемодинамических типа варикоцеле: 1 тип – рефлюкс из почечной вены в яичковую вену; 2 тип – рефлюкс из подвздошной вены в яичковую вену; 3 тип – комбинация первых двух типов (рис. 7)[31].
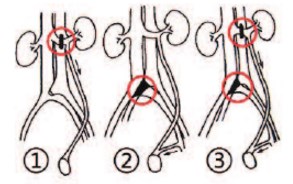
Рис. 7. Гемодинамические типы варикоцеле: 1 – реносперматический, 2 – илеосперматический и 3 – смешанный тип [31]
О.Б. Жуков и соавт. в 2013 году обследовав 110 пациентов с варикоцеле, определили то, что реносперматический (тип I) встречался в 81%, илеосперматический (тип II) – в 11% и смешанный (тип III) – в 8% случаев [32]. По данным Е.Б. Мазо и соавт. илеотестикулярный венозный рефлюкс (2 и 3 гемодинамический тип) имеет место в 20,3% случаев у взрослых мужчин с варикоцеле и в 60% случаев у пациентов с рецидивом варикоцеле [33].
Обобщая данные литературы и исходя из наличия или отсутствия артерио-венозных конфликтов, мы предлагаем собственную классификацию варикоцеле (таб.1).
Таблица 1. Классификация варикоцеле. Капто А.А. (2016)
| ВАРИКОЦЕЛЕ | ||||
|---|---|---|---|---|
| Артериовенозные конфликты есть | Артериовенозных конфликтов нет | |||
| Гипертензионное верхнего уровня |
Гипертензионное нижнего уровня |
Гипертензионное симптоматическое |
Идиопатическое | |
| Nutcracker syndrome |
Posterior nutcracker syndrome |
May-Thurner syndrome |
Сдавление яичковой вены содержимым пахового канала или элементами семенного канатика (паховая грыжа, киста, липома) |
Дисплазия соединительной ткани, врожденная несостоятельность клапанного аппарата вен |
| 1 тип | 2 тип | 3 тип | 4 тип | 5 тип |
Исходя из сосудистой анатомии, варикоцеле может влиять на: 1) органы мошонки; 2) левую почку и левый надпочечник (так как его центральная вена, не имея клапанов, впадает в левую почечную вену); 3) органы малого таза и предстательную железу (так как вена левого семявыносящего протока начинаясь от яичка и его придатка, впадает в венозное сплетение предстательной железы).
СОСТОЯНИЕ ОРГАНОВ МОШОНКИ ПРИ ВАРИКОЦЕЛЕ
Патологическое воздействие варикоцеле на яичко хорошо изучено, и его гипотрофия у подростков является одним из показаний к оперативному лечению. Однако, помимо гипотрофии яичка часто встречается и другая патология органов мошонки. В 2014 году Капто А.А. на научной конференции Лиги специалистов мужской репродукции «Фундаментальная и практическая андрология» в Москве представил работу «Оперативный доступ по линии Веслинга». В ней был проведен анализ 132 прооперированных с 2010 по 2014 год больных в возрасте от 19 до 83 (в среднем 35,9) лет, который показал, что у 92 пациентов (69,7% случаев) варикоцеле сочеталось с другими заболеваниями органов мошонки и это потребовало проведение симультанной операций. Было выявлено сочетание варикоцеле со следующей патологией: киста придатка яичка, сперматоцеле, гидроцеле, спаечный процесс в области яичка и его придатка, гидатида Морганьи, конкременты внутренней оболочки яичка и липома семенного канатика [34].
СОСТОЯНИЕ ЛЕВОЙ ПОЧКИ И ЛЕВОГО НАДПОЧЕЧНИКА ПРИ ВЕННОЙ ПОЧЕЧНОЙ ГИПЕРТЕНЗИИ
J. Mac Leod показал, что одним из факторов, повреждающих сперматогенез при варикоцеле, являются метаболиты и продукты секреции левой почки и надпочечника [35]. В 1990 году Мазо Е.Б. и соавт. описали функциональную взаимосвязь надпочечников и яичек в патогенезе бесплодия у больных с левосторонним варикоцеле. Согласно этой концепции, при венной почечной гипертензии за счет рефлюкса крови по центральной вене левого надпочечника в корковом веществе последнего происходит гиперпродукция стероидных гормонов (кортизола и прогестерона), обладающих антиандрогенной и антисперматогенной активностью. Лабильность венной почечной гипертензии (восстановление нормального кровотока в покое) обуславливает то, что эти гормоны, попадая в общий кровоток, угнетают сперматогенез в обоих яичках [36]. Е.Б. Мазо и М.В. Корякин определили, что повышение в периферической крови уровня кортизола приводит к тератозооспермии (неправильное строение головки), а прогестерона – к астенозооспермии [37]. В 1994 году А.А. Капто при оперативном лечении 127 пациентов с варикоцеле показал, что нормостероидемия в 77,3% случаев сочеталась с нормозооспермией и фертильностью, а гиперстероидемия надпочечникового происхождения в 97,1% случаев сочеталась с патоспермией и бесплодием. При этом гиперпрогестеронемия приводила к снижению подвижности, а гиперкортизолемия – к снижению концентрации и содержания морфологически нормальных форм сперматозоидов в эякуляте [38]. Увеличение венной почечной гипертензии после пересечения внутренней яичковой вены приводит к формированию рено-портального венозного анастомоза и к портализации насыщенной стероидами крови из левого надпочечника, в печени эти стероиды (кортизол, прогестерон) подвергаются метаболизму. Личный опыт рентгено-хирургического лечения бесплодия и варикоцеле при венной почечной гипертензии и анализ литературы позволил нам выделить два варианта формирования рено-портального венозного анастомоза при венной почечной гипертензии: 1) анастомоз между v. gastroomentalis (gastroepiploica) sinistra и v. suprarenalis sinistra, описанный А.Н. Максименковым [39], 2) анастомоз между v. testicularis sinistra и v. mesenterica inferior, описанный В.Н. Тонковым (рис. 8) [40].
Если повышение давления в левой почечной вене не приводит к формированию рено-портального венозного анастомоза, то избыточное количество стероидных антиандрогенов, попадая в общий кровоток, приводит к еще большему угнетению сперматогенеза. Этим объясняется то, что в одних случаях варикоцельэктомия приводит к фертилизации пациента, а в других – к появлению или усилению патоспермии и бесплодия.
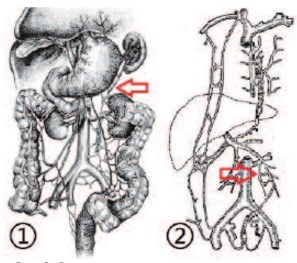
Рис. 8. Рено-портальные венозные анастомозы. 1 анастомоз между v. gastroomentalis (gastroepiploica) sinistra и v. suprarenalis sinistra [39]; 2 анастомоз между v. testicularis sinistra и v. mesenterica inferior [40].
СОСТОЯНИЕ ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ И ОРГАНОВ МАЛОГО ТАЗА ПРИ ВАРИКОЦЕЛЕ
Синдром венозного полнокровия малого таза у мужчин является мало изученным заболеванием. В международной классификации болезней ICD-10 (Version 2016) варикозная болезнь малого таза имеет код I86.2 (Pelvic varices) [41]. Однако этот код используется в основном в гинекологической практике. Наиболее близким по содержанию для урологов и андрологов является код N42.1 (Congestion and haemorrhage of prostate) [42].
Гипотеза о роли венозного полнокровия органов малого таза в генезе различных заболеваний была высказана еще в 1895 г. немецким урологом K. Posner в его переведенной на русский язык монографии «Диагностика мочеполовых болезней» [43]. В.В. Яковенко впервые обратил внимание на связь варикоцеле с венозным полнокровием предстательной железы и органов малого таза. По его мнению, расширение вен семенного канатика является патологическим процессом, возникающим в результате венозного застоя в мочеполовом сплетении [44]. В 1991 году Е.Б. Мазо и соавт. определили, что при варикоцеле 2-3 стадии у больных в 26,5% случаев отмечались симптомы, характерные для воспалительного заболевания предстательной железы [45]. А.А. Капто изучил распространенность сопутствующих хроническому простатиту заболеваний у 940 больных в возрасте 17–94 лет (средний возраст 52 года). Анализ показал, что варикоцеле встречалось у 124 (13,2 %), орхит – у 11 (1,2 %), уретрит – у 28 (3 %) и эпидимит – у 22 (2,3%) пациентов с простатитом (рис. 9)[46].
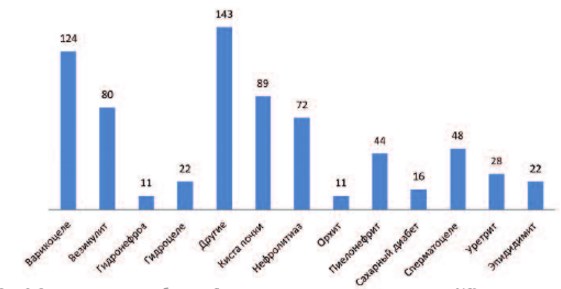
Рис. 9. Распространенность заболеваний, сопутствующих хроническому простатиту [46]
H. Sakamoto и Y. Ogawa исследовали взаимосвязь между варикоцеле и простатическим венозным сплетением у 209 мужчин в среднем возрасте 35,3 лет. По данным скротальной допплерэхографии у 68 мужчин варикоцеле не было выявлено, 94 мужчины имели одностороннее варикоцеле и 47 – двустороннее варикоцеле. Средний диаметр, пик и скорость антеградного кровотока в простатическом венозном сплетении были выше у мужчин с двусторонним варикоцеле, и ниже – у больных с односторонним варикоцеле и у тех, у кого варикоцеле не было выявлено. Мужчины с односторонним варикоцеле имели большую среднюю скорость пика антеградного кровотока, чем те, у кого варикоцеле не было выявлено. У всех мужчин диаметр простатического венозного сплетения положительно коррелировал с диаметром правого и левого лозовидного сплетения. Таким образом, было установлено, что варикоцеле, особенно двустороннее, может быть связано с венозным полнокровием предстательной железы [47].
З.И. Чанаканов обследовал 193 пациента в возрасте 11-18 лет. Из них 107 имели одностороннее варикоцеле, а 86 были здоровыми (группа сравнения). Частота простатопатий по данным эхографии у детей с варикоцеле составила 66%. Из них – хронический абактериальный простатит верифицирован в 72%, а бактериальный – в 28% случаев [48]. Таким образом, многими авторами была отмечена тесная статистическая связь между варикоцеле и простатитом.
Ключом к пониманию связи между такими разными заболеваниями как варикоцеле и простатит является изучение сосудистой анатомии яичка и его придатка. Изучением сосудистой анатомии артерий органов мошонки занимались F.G.J. Henle [49], A. Jarisch [50], И.Н. Маточкин [51], И.Г. Копейкин [52-54], А.И. Лесин [55], Дарнис Канда [56], И.К. Ромашкина [57]. Результатом этих исследований является выявление артериального анастомотического узла, образованного яичковой артерией, артерией семявыносящего протока и артерией мышцы, поднимающей яичко. И лишь в единичных работах отмечается такая же связь между тремя венами яичка и его придатка. В.В. Ким и В.Г. Казимиров отметили три пути оттока крови от яичка: 1 – по яичковой вене, 2 – по вене мышцы, поднимающей яичко, и 3 – по вене семявыносящего протока, которые анастомозируют между собой [58]. По аналогии с артериями яичка и его придатка мы предлагаем определить анатомическую связь между яичковой веной, веной мышцы поднимающей яичко и веной семявыносящего протока как «венозный анастомотический узел яичка и его придатка» (рис. 10).
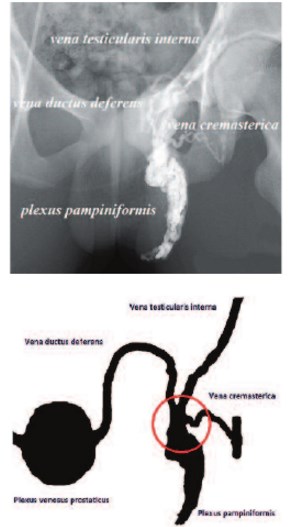
Рис. 10. Венозный анастомотический узел яичка и его придатка. Капто А.А. (2016)
Анализ вариантов венозного оттока в норме и при различных вариантах артерио-венозных конфликтов, исходя из концепции венозного анастомотического узла яичка и его придатка, позволил нам сделать следующее наблюдение. При всех вариантах варикоцеле происходит усиление венозного оттока от яичка и его придатка по вене семявыносящего протока в венозное сплетение предстательной железы (рис. 11).
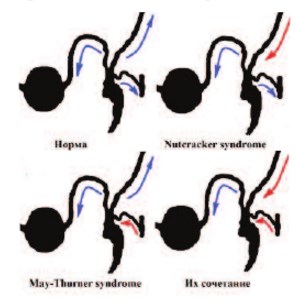
Рис. 11. Венозный отток от яичка при различных гемодинамических типах варикоцеле. Капто А.А. (2016)
В 2006 году А.А. Капто впервые ввел термин «рено-пельвикальный венозный анастомоз» для описания процесса перераспределения венозной крови у больных с левосторонним варикоцеле при артериальном аорто-мезентериальном пинцете из бассейна левой почечной вены (через венозный анастомотический узел, образованный v. testicularis interna sinistra, v. ductus deferens sinistra et v. cremasterica sinistra) в венозный бассейн v. pudenda interna и plexus venosus prostaticus. Это позволило определить варикоцеле как гемодинамическую предпосылку развития и рецидивирования хронического простатита (рис. 12) [59-61].
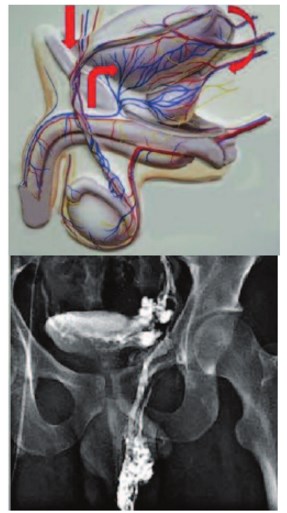
Рис. 12. Рено-пельвикальный венозный анастомоз [5961]
Дальнейшее изучение этой проблемы позволило нам определить, что анатомическая сосудистая связь между органами мошонки и органами малого таза осуществляется двумя путями: 1) через внутреннюю подвздошную вену, 2) через вену семявыносящего протока. С нашей точки зрения это предполагает возможность формирования «скротопельвикальных венозных анастомозов» при варикоцеле: 1) описанный нами ранее «рено-пельвикальный» (между левой почечной веной через левую яичковую вену и венозный анастомотический узел яичка и придатка по вене семявыносящего протока в предстательную железу) [59], 2) «илео-пельвикальный» (между левой общей подвздошной веной через вену мышцы, поднимающей яичко и венозный анастомотический узел яичка и придатка по вене семявыносящего протока в предстательную железу).
Связь варикоцеле и венозного полнокровия предстательной железы прослеживается при проведении ТРУЗИ предстательной железы. С апреля 2015 года по март 2016 нами было проведено ТРУЗИ у 154 пациентов с варикоцеле. Во всех случаях отмечалось расширение вен парапростатического сплетения на стороне выявленного варикоцеле. В 45% случаев отмечались локальные изменения в предстательной железе в виде фокусов гипои гиперэхогенности, фиброза и кальциноза на стороне выявленного варикоза (рис.13).
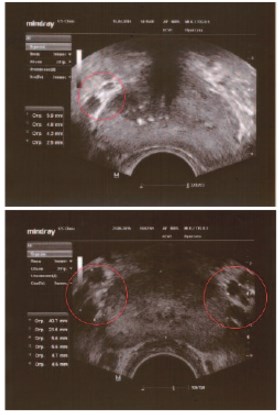
Рис. 13. ТРУЗИ предстательной железы у пациентов с левосторонним варикоцеле (сверху) и двусторонним варикоцеле (снизу). Отмечается варикозное расширение вен парапростатического венозного сплетения на стороне локализации варикоцеле
А.И. Неймарк и соавт. предложили выделять варикоцеле двух видов: 1) изолированное варикоцеле с минимальными нарушениями гемодинамики в правом семеннике, без вовлечения в патологический процесс предстательной железы и 2) варикоцеле в сочетании с тазовой конгестией, при этом нарушения затрагивают не только левое яичко, но и контрлатеральный семенник и предстательную железу [62]. Н.Г. Осипов и соавт. представили флебограммы пациентов с варикоцеле, на которых видно, что вены семявыносящего протока впадают в вены пузырного сплетения [63].
Интересны данные об изменении состояния предстательной железы после устранения венозного полнокровия вследствие оперативного лечения варикоцеле. Y. Gat и соавт. проанализировали результаты обследования и лечения 28 пациентов с доброкачественной гиперплазией предстательной железы (с жалобами не менее 2 лет) на фоне двустороннего варикоцеле в возрасте 41–77 лет. Они показали, что при давлении крови во внутренней яичковой вене до 6,0 мм рт. ст., клапаны функционируют удовлетворительно и варикоцеле нет. При повышении давления крови во внутренней яичковой вене до 31,5 мм рт. ст. развивается варикоцеле и венозный отток от яичка осуществляется по вене семявыносящего протока в предстательную железу. При ретроградной флебографии гроздевидного сплетения с 10-секундной задержкой происходит контрастирование перикапсулярной области предстательной железы. Таким образом, при повышении венозного давления в яичковой вене происходил сброс крови прямо в предстательную железу, где венозное давление ниже. Средняя концентрация общего тестостерона в нижней части внутренней яичковой вены была 2084,0 нмоль/л по сравнению с 21,33 нмоль/л в плазме крови, а свободного тестостерона – 3632,0 нмоль/л по сравнению с 27,33 нмоль/л соответственно. Известно, что предстательная железа является андрогенозависимой экзокринной железой, а тестостерон приводит к пролиферации клеток и развитию гиперплазии предстательной железы. Y. Gat и соавт. впервые предложили окклюзию декомпенсированных семенных вен, чтобы уменьшить повышенное гидростатическое давление в венозном сплетении предстательной железы и предотвратить в него рефлюкс богатой андрогенами крови от яичек. Через 6 месяцев после перкутанной суперселективной венографии и склеротерапии всей сети внутренней яичковой вены, включая связанные венозные шунты и ретроперитониальные коллатерали, было отмечено уменьшение объема предстательной железы с 56 ± 4,12 до 36,93 ± 3,10 куб. мм и уменьшение ноктурии с 3,56 ± 0,63 до 0,96 ± 0,14 раз (рис. 14) [64].
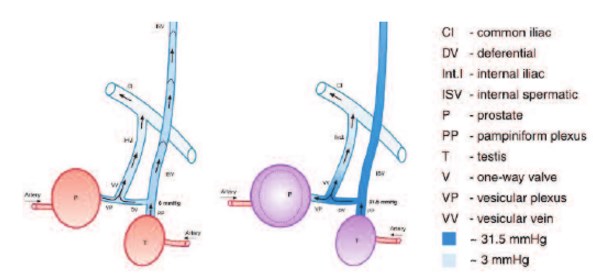
Рис. 14. Влияние повышенного давления в венозном коллекторе внутренней яичковой вены на репродуктивную систему [64]
Используя эту методику, Y. Gat и соавт. 2009 году предложили суперселективную интрапростатическую андрогенную депривацию для лечения рака предстательной железы [65].
Ю.А. Кравцов и соавт. провели рандомизированное исследование в двух группах пациентов: с варикоцеле (n=35) и с грыжами и водянками яичка (n=31). У пациентов с варикоцеле средняя концентрация общего тестостерона в крови из локтевой вены была 12,994 ± 0,110 нг/мл по сравнению с концентрацией в крови из лозовидного сплетения 1445,769 ± 119,175 нг/мл (кратность увеличения концентрации составила 163,989 ± 16,919 раза). У пациентов с грыжей и водянкой яичка средняя концентрация общего тестостерона в крови из локтевой вены была 15,444 ± 0,939 нг/мл по сравнению с концентрацией в крови из лозовидного сплетения 502,346 ± 62,539 нг/мл (кратность увеличения концентрации составила 33,938 ± 3,622 раза). Авторы сделали заключение, что застой венозной крови в лозовидном сплетении и повышение уровня половых гормонов вызывает на первой стадии развития варикоцеле состояние гормонозависимой флебопатии, претерпевающей обратное развитие по мере стабилизации и снижения уровня половых гормонов. У пациентов с дисплазией соединительной ткани флебопатия переходит в стадию необратимых изменений венозной стенки со значительным и стойким расширением просвета вен лозовидного сплетения, что требует проведение оперативного вмешательства [66].
В 2014 году А.А. Капто на научной конференции Лиги специалистов мужской репродукции «Фундаментальная и практическая андрология» в Москве представил работу «Патогенетическая связь варикоцеле и простатита», в которой представил результаты оперативного лечения варикоцеле 114 пациентов с пиоспермией при инфекционном простатите [67]. Среднее количество содержания лейкоцитов в эякуляте до операции составляла 5,4 млн./мл. Через 3 месяца после операции без терапии простатита – 1,2 млн/мл, а через 6 месяцев – 0,5 млн/мл. Концепция лечения заключалась в том, что после устранения венозного полнокровия предстательной железы после операции, организм компенсировался и самостоятельно без антибактериального и какого либо иного лечения справлялся с воспалительным процессом предстательной железы (рис. 15).
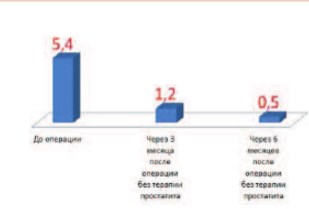
Рис. 15. Среднее количество лейкоцитов в эякуляте (млн./мл) у больных с инфекционным простатитом и варикоцеле до и после варикоцельэктомии без лечения простатита [67]
Клинический случай. Пациент Д., возраст 31 год. Жалобы: боли в промежности, внизу живота. Анамнез заболевания: 2001 г. операция по Иваниссевичу слева. В послеоперационном периоде развилось двустороннее варикоцеле более выраженное слева. Неоднократно лечился по поводу хронического простатита и эпидидимита слева. Фертилен. Дети есть. Диагноз: рецидивное двустороннее варикоцеле, хронический калькулезный простатит, синдром хронической тазовой боли. 07.11.2014 операция – симультанная двусторонняя варикоцельэктомия, иссечение кисты придатка левого яичка, пластика оболочек яичек по Винкельману из срединного мошоночного доступа по линии Веслинга. Через год после операции было отмечено исчезновение венозного полнокровия органов малого таза и болевого синдрома, без какой либо терапии простатита (рис. 16). Полученные данные могут послужить основой для переосмысления тактики ведения пациентов с простатитом и варикоцеле.
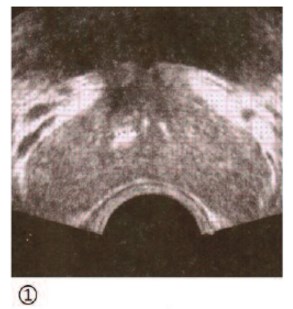
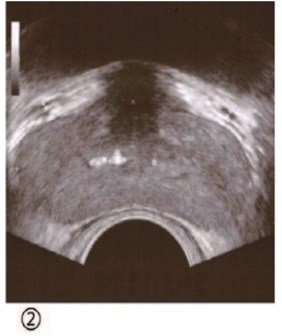
Рис. 16. ТРУЗИ предстательной железы пациента Д. 31 года. 1) варикоз предстательной железы V=28,64 см3 (03.07.2014), 2) варикоза предстательной железы нет, V=14,2 см3 (11.11.2015) после симультанной двусторонней варикоцельэктомии (07.11.2014). Срок полового воздержания при проведении ТРУЗИ предстательной железы был одинаков в обоих случаях и составлял 3 дня
ЗАКЛЮЧЕНИЕ
Традиционно варикоцеле ассоциируют с нарушением развития ипсилатерального яичка, симптомами боли и дискомфорта, мужской субфертильностью и гипогонадизмом [68]. Однако не учитывается роль левого надпочечника в развитии патоспермии и послеоперационного восстановления фертильности. Не производится оценка состояния предстательной железы и вен парапростатического венозного сплетения у пациентов с варикоцеле. Не учитывается то, что эффективность консервативного лечения простатита на фоне хронического венозного полнокровия вследствие варикоцеле сомнительна. Обобщая приведенные данные, целесообразно выделить два независимых параллельных сценария развития осложнений варикоцеле при артериовенозных конфликтах: 1) гипотрофия яичка, патоспермия и гипогонадизм; 2) тазовая симптоматика вследствие хронического венозного полнокровия (простатопатия, болевой синдром, дизурия, нарушения копулятивной функции, геморрой). Из этого следует то, что стандарты ведения пациентов с варикоцеле и показания к оперативному лечению не соответствуют современному пониманию вопроса, и поэтому нуждаются в дальнейшем изучении и пересмотре.
ЛИТЕРАТУРА
1. Ivanissevich O. Left varicocele due to reflux. Experience with 4470 operative cases in forty-two years. J IntColl Surg 1960;34(12): 742-755.
2. ICD-10 (Version 2016) I86.1 URL: http://apps.who.int/classifications/icd10/browse/2016/en#/I86.1.
3. Hargreave TB. Varicocele. In: Hargreave TB (ed). Male Infertility. Berlin: Springer-Verlag, 1994.
4. Pfeiffer D, Berger J, Schoop C, Tauber R. A Doppler-based study on the prevalence of varicocele in German children and adolescents. Andrologia 2006;38(1):13–19.
5. Капто А.А. Место простатита среди других заболеваний. Вторая Всероссийская конференция «Мужское здоровье». М., 2006. – С. 58–59.
6. Корякин М.В., Зубарев А.Р., Акопян A.C. Варикоцеле у пожилых мужчин: частота встречаемости, последствия, риск развития доброкачественной гиперплазии простаты. Андрология и генитальная хирургия 2001;(3): 85-86.
7. Canales BK, Zapzalka DM, Ercole CJ, Carey P, Haus E, Aeppli D, et al. Prevalence and effect of varicoceles in an elderly population. Urology 2005;66(3):627-631.
8. Levinger U, Gornish M, Gat Y, Bachar GN. Is varicocele prevalence increasing with age? Andrologia 2007;39(3):77-80.
9. Okuyama A, Fujisue H, Matsui T, Doi Y, Takeyama M, Nakamura M, et al. Surgical repair of varicocele: effective treatment for subfertile men in a controlled study. Eur Urol 1988;14(4):298-300.
10. Ledda A. Vascular andrology. Springer. 1996.149 p.
11. Abdulmaaboud MR1, Shokeir AA, Farage Y, Abd El-Rahman A, El-Rakhawy MM, Mutabagani H. Treatment of varicocele: a comparative study of conventional open surgery, percutaneous retrograde sclerotherapy, and laparoscopy. Urology 1998;52(2):294–300.
12. Кадыров З.А. Варикоцеле. М., 2006, 169 c.
13. Gat Y, Zukerman ZV, Bachar GN, Feldberg DO, Gornish M. Adolescent varicocele: is it a unilateral disease? Urology. 2003;62(4):742-746.
14. Gat Y, Bachar GN, Zukerman Z, Belenky A, Gorenish M. Physical examination may miss the iagnosis of bilateral varicocele: a comparative study of 4 diagnostic modalities. J Urol. 2004;172(4 Pt 1):1414-1417.
15. Gat Y., Bachar GN, Zukerman Z, Belenky A, Gornish M. Varicocele: a bilateral disease. Fertil Steril 2004;81(2):424-429.
16. Исаков Ю.Ф., Ерохин А.П., Гераськин В.И., Воронцов Ю.П. К проблеме варикоцеле у детей. Урология и нефроло-гия 1977;(5):51-55.
17. Шенбергер А.Б., Мустафин Т.П., Куклин Д.С. Морфологические и гистохимические изменения в соединительной ткани левой внутренней семенной вены у больных идиопатическим варикоцеле. Медицинский вестник Башкортостана 2008;3(1):30-33.
18. Капто А.А., Габлия М.Ю. Симтоматическое варикоцеле обусловленное локальным нарушением венозной гемодинамики. В Материалах 9 Дорожной научно-практической конференции врачей учреждения здравоохранения Московской железной дороги. Москва. 2008. С. 98-99.
19. Grant J.C.B. Method of anatomy. Baltimore: Williams&Wilkins, 1937. 158 p.
20. De Schepper A. Nutcracker phenomenon of the renal vein causing left renal vein pathology. J Belg Rad 1972;55:507-511.
21. Shokeir AA, el-Diasty TA, Ghoneim MA. The nutcracker syndrome: new methods of diagnosis and treatment. Br J Urol 1994;74(2):139–143.
22. Arslan H, Etlik O, Ceylan K, Temizoz O, Harman M, Kavan M. Incidence of retro-aortic le renal vein and its relationship with varicocele. Eur Radiol 2005;15(8):1717-20.
23. Trigaux JP, Vandroogenbroek S, De Wispelaere JF, Lacrosse M, Jamart J. Congenital anomalies of the inferior vena cava and left renal vein: evaluation with spiral CT. J Vasc Interv Radiol 1998;9(2):339-345.
24. Nam JK, Park SW, Lee SD, Chung MK. The clinical significance of a retroaortic left renal vein. Korean J Urol 2010;51(4):276-280.
25. Taheri SA, Williams J, Powell S, Cullen J, Peer R, Nowakowski P, et al. Iliocaval compression syndrome. Am J Surg 1987;154(2):169-172.
26. McMurrich JP. The occurrence of congenital ahhesions in the common iliac veins and their relations to thrombosis of the femoral and iliac veins. Am J Med Sciences 1908;135:342.
27. Ehrich WE, Krumbhaar EB. A frequent obstructive anomaly of the mouth of the left common iliac vein. Am. Heart J 1943;23:737-750.
28. May R, Thurner J. The cause of the predominantly sinistral occurrence of thrombosis of the pelvic veins. Angiology 1957;8(5):419-427.
29. Cockett FB, Thomas ML. The iliac compression syndrome. Br J Surg 1965;52(10):816-821. 30. Baron HC, Shams J, Wayne M. Iliac vein compression syndrome: a new method of treatment. Am Surg 2000:66(7):653-655.
31. Coolsaet BL. The varicocele syndrome: venography determining the optional level for surgical management. J Urol 1980;124(6):833-839.
32. Жуков О.Б., Верзин А.В., Пеньков П.Л. Регионарная почечная венная гипертензия и левостороннее варикоцеле. Андрология и генитальная хирургия 2013;(3):29-37.
33. Мазо Е.Б., Тирси К.А., Андриановчч С.В., Дмитриев Д.Г. Ультразвуковой тест и скротальная допплер-эхография в предоперационной диагностике гемодинамического типа варикоцеле. Урология и нефрология1999; (3):22-26.
34. Капто А.А. Оперативный доступ по линии Веслинга. Научная конференция Лиги специалистов мужской репродукции Фундаментальная и практическая андрология, Москва, 16-17 октября 2014 г. URL: https://www.youtube.com/watch?v=8R_6zPhD-1I.
35. Mac Leod J. Seminal cytology in the presence of varicocele. Fertil. Steril 1965;16(6):735-757.
36. Мазо Е.Б., Корякин М.В., Евсеев Л.П., Акопян А.С. Роль функциональной взаимосвязи надпочечников и яичек в патогенезе бесплодия у больных с левосторонним варикоцеле. Урология и нефрология 1990;(2):50-58.
37. Мазо Е.Б., Корякин М.В. Новое в лечении мужского бесплодия при варикоцеле. М.: Медицина, 1992. C.108-111.
38. Капто А.А. Диагностика и оперативное лечение бесплодия при субклиническом варикоцеле: дис. … канд. мед. наук. М.: 1994. 167 с.
39. Максименков А.Н. Хирургическая анатомия живота. Ленинград. 1972. 684 с.
40. Тонков В.Н. Учебник нормальной анатомии человека. Медгиз. 1962. 516 с.
41. ICD-10 (Version 2016) I86.2. URL: http://apps.who.int/classifications/icd10/browse/2016/en#/I86.2.
42. ICD-10 (Version 2016) N42.1. URL:http://apps.who.int/classifications/icd10/browse/2016/en#/N42.1.
43. Большая медицинская энциклопедия. Под ред. Семашко Н.А. Советская энциклопедия. Москва. ОГИЗ РСФСР. 1933. Том 26. C. 70.
44. Яковенко В.В. Венозные образования яичка и семенного канатика и их хирургическое лечение: автореф. дис. … канд. мед. наук.Л.: 1955. 23 с.
45. Мазо Е.Б., Корякин М.В., Акопян А.С., Капто А.А. Гемодинамические предпосылки развития простатита при левостороннем варикоцеле // В сб.: Воспалительные заболевания почек, мочевых путей и мужских половых органов. М., 1991 г., С.146-151.
46. Капто А.А. Распространенность сопутствующих заболеваний у больных с хроническим простатитом. Материалы 3 Всероссийской конференция «Мужское здоровье». Москва. 2006. C. 57-58
47. Sakamoto H, Ogawa Y. Is varicocele associated with underlyin g venous abnormalities? Varicocele and the prostatic venous plexus. J Urol 2008;180(4):1427-1431.
48. Чанаканов З.И. Заболевания предстательной железы у детей с варикоцеле: автореф. дис. … канд. мед. наук. М.: 2012. 25 с.
49. Henle F.G.J. Handbuch der systematischen Anatomie des Menschen. 3 volumes in 7 parts. Braunschweig: F. Vieweg u. Sohn, 1855-1871. 2655 s.
50. Jarich A. Uber Schlagaden A. Menschlichen Hodeus Bericht d. Natumissenschaftlichen Variens. Ynsbruch, 1889.
51. Маточкин И.Н., Рамазанова Р.Р. К хирургической анатомии внутренней семенной артерии. Сб. трудов теоретических кафедр АГМИ. Вып. 9. Вопросы морфологии и физиологии нервной и сосудистой системы. Архангельск, 1949. С. 139-145.
52. Копейкин Н.Г. Анатомия и возрастные отличия артерий мужской половой железы человека: дисс. … канд. Мед. наук, Горький, 1953.
53. Копейкин Н.Г. К анатомии артерий семявыносящего протока. Сб. трудов Горьковского мед. ин-та, Горький, 1956, С. 118-121.
54. Копейкин Н.Г. К анатомии окольных артериальных сосудов мужской половой железы. Сб. трудов Горьковского мед. ин-та. Горький, 1956, С. 26-29.
55. Лесин А.И. К клинико-анатомической оценке реваскуляризации тестикул в клиническом лечении больных с некоторыми формах импотенции: автореф. дисс. … канд.мед. наук. Иваново-Франковск: 1970. 19 с.
56. Дарнис Канда. Топографо-анатомическое обоснование ортои гетеротопической аллотрансплантации яичка на артерио-венозной ножке: автореф. дис. … канд. мед. наук. М.: 1974. 23 с.
57. Ромашкина И.К. Пластика семявыносящего протока и топографо-анатомическое образование забора трансплантата семявыносящего протока на тестикулярной сосудистой ножке: автореф. дис. … канд. мед. наук. М.: 2003. С. 416.
58. Ким В.В., Казимиров В.Г. Анатомо-функциональное обоснование оперативного лечения варикоцеле. М.: ИД «Медпрактика-М», 2008, 112 с.
59. Капто А.А. Роль варикоцеле в развитии простатита. Материалы 3 Всероссийской конференция «Мужское здоровье». Москва. 2006. URL: http://au-health.ru/listview.php?nid=579&part=53
60. Капто А.А. Левостороннее ортостатическое варикоцеле и хронический простатит. Материалы международного конгресса «Здоровье и образование в XXI веке». «Концепции болезней цивилизации». Москва. 2007. Материалы IX международного конгресса «Здоровье и образование в XXI веке» РУДН, Москва. Электронный научно-образовательный вестник "Здоровье и образование в XXI веке", 2008 г. Т. 10, N 10 C. 446.
61. Капто А.А., Виноградов И.В., Дендеберов Е.С., Амирханян Г. М. Руководство по клинической андрологии. Медпрактика-М. 2008. 272 с.
62. Неймарк А.И., Попов И.С., Газаматов А.В.Особенности микроциркуляции предстательной железы и гонад у юношей, страдающих изолированным варикоцеле и варикоцеле в сочетании с тазовой конгестией. Экспериментальная и клиническая урология, 2013;(2):56-60.
63. Осипов Н.Г., Теплинская Н.П., Соболенко Ю.А., Алексейчук Г.И. Изменения архитектоники вен, дренирующих лозовидное сплетение, и показателей сперматогенеза у больных с впервые выявленным и рецидивным варикоцеле. Андрология и генитальная хирургия2014;(2):30-36.
64. Gat Y, Gornish M, Heiblum M, Joshua S. Reversal of benign prostate hyperplasia by selective occlusion of impaired venous drainage in the male reproductive system: novel mechanism, new treatment. Andrologia 2008;40(5):273-81.
65. Gat Y, Joshua S, Gornish MG. Prostate cancer: a newly discovered route for testosterone to reach the prostate : Treatment by super-selective intraprostatic androgen deprivation. Andrologia 2009;41(5):305-315.
66. Кравцов Ю.А., Макаров В.И., Сичинава З.А., Полушин О.Г., Дуболазова И.Ю. Концентрация половых гормонов в лозовидном сплетении яичка у пациентов с варикоцеле. Экспериментальная и клиническая урология 2012;(1):32-35.
67. Капто А.А. Патогенетическая связь варикоцеле и простатита. Научная конференция Лиги специалистов мужской репродукции Фундаментальная и практическая андрология, Москва, 16-17 октября 2014 г. URL: https://www.youtube.com/watch?v=G3G3CLuybpU.
68. Jungwirth A, Diemer T, Dohle GR, Giwercman A, Kopa Z, Krausz C, et al. Guidelines on male infertility. European Association of Urology 2015. P. 18-19.









Комментарии