Рогачиков В.В., Кудряшов А.В., Брук Ю.Ф., Игнатьев Д.Н.
Сведения об авторах:
- Рогачиков В.В. – к.м.н., уролог Негосударственное учреждение здравоохранения «Центральная клиническая больница № 6» ОАО «Российские Железные Дороги», Rogachikov@mail.ru, AuthorID 535395
- Кудряшов А.В. – врач уролог Государственное бюджетное учреждение здравоохранения города Москвы «Городская клиническая больница № 15 им. О.М. Филатова» Департамента здравоохранения города Москвы, Dr_kudryashov@mail.ru
- Брук Ю.Ф. – врач-уролог Федеральное государственное бюджетное учреждение «Национальный медико-хирургический Центр имени Н.И. Пирогова» Министерства здравоохранения Российской Федерации, mosurol@gmail.com, AuthorID 535392
- Игнатьев Д.Н. – врач-уролог Негосударственное учреждение здравоохранения «Центральная клиническая больница № 6» ОАО «Российские Железные Дороги», denis_nikitich@mail.ru
Мочекаменная болезнь (МКБ) – одно из наиболее распространенных и часто рецидивирующих заболеваний [1]. Пациенты с данным заболеванием проводят в стационаре практически половину (48,3%) койко-дней от всех урологических нозологий [2]. Благодаря развитию альтернативных миниинвазивных методов оперативного лечения, доля открытых методик неуклонно уменьшается. В крупных клинических центрах, накопивших знания и значительный опыт по хирургическому лечению нефролитиаза, потребность в открытых операциях отсутствует [3]. Так, в последнее время по мере развития комбинированных эндоскопических интраренальных технологий к абсолютным показаниям и открытому доступу можно отнести только один пункт – нефункционирующая почка, и в этом случае легко может быть выполнен лапаро- или ретроперитонеоскопический доступ [4].
Экстракорпоральная и чрескожная нефролитотрипсия с 80-х годов XX века явились альтернативой открытых оперативных методик. Мотивом для разработки новых миниинвазивных направлений послужили следующие постулаты: несоответствие времени, затрачиваемого на выполнение доступа и основного этапа операции; высокий травматизм и значимое уменьшение объема функционирующей паренхимы почки; отсутствие интраоперационной визуализации внутренних структур объекта вмешательства; высокий уровень осложнений после стандартных операций и длительный срок реабилитации [5].
Благодаря совершенствованию и внедрению в лечебный процесс новых компьютерных навигационных технологий, эндоскопического оборудования и методов литодеструкции, перспективы и возможности хирургии уролитиаза выросли многократно. Чрескожные пункционно-дилатационные методы позволили достичь результатов, сопоставимых с результатами традиционно-открытых операций, а, зачастую, и превышающих их по критериям полного калькулезного освобождения, а также добиться ускоренных сроков реабилитации и малых, по количеству и уровню, осложнений.
Стремление мирового урологического сообщества к миниатюризации процедуры существует уже более 15 лет. По данным многочисленных исследований выяснено, что традиционная перкутанная нефролитотрипсия (ПНЛЛ) (26-30 Ch) имеет ряд специфических осложнений, в 29-83% случаев обусловленных дилатацией кожнопочечного тракта и ренальными манипуляциями [6]. Поэтому мини-технологии, разработанные с целью нивелирования травматичности доступа, направлены на уменьшение рисков осложнений, в основном геморрагических, однако при этом они характеризуются удлинением времени оперативных вмешательств по причине необходимости более мелкой фрагментации камня и длительности их извлечения через тубус малого диаметра. Закономерным продолжением мини-технологий служит развитие «fasttraсk» стратегии и, в конечном итоге, бездренажных методов, имеющих основной целью ускорение реабилитации и сокращение госпитального периода [7,8].
С целью увеличения эффективности лечения на современном этапе происходит постепенное замещение экстракорпоральных и стандартных чрескожных операций мини- и микроперкутанными технологиями, предполагающими литодеструкцию и экстракцию высокоплотных камней малых (менее 1-2 см), а иногда и крупных размеров. Доказано, что данная методика позволяет значимо уменьшить площадь травмируемой паренхимы, сохранить ее функциональную способность, нивелировать риски интра- и послеоперационных осложнений, сократить сроки анальгезии и госпитального периода.
Изучение проблем перкутанной хирургии нефролитиаза продолжается и по сей день [9-16].
Мы предполагаем, что одним из перспективных направлений может быть разработка и усовершенствование инструментария с целью минимизации и уменьшения травматизма доступа независимо от величины и локализации камня, а также создание условий для эффективной и быстрой литодеструкции (экстракции) с последующим применением бездренажной техники вмешательства [9]. Необходимость дальнейшего развития минимально-инвазивных методик также продиктовано определенным спектром наиболее часто встречающихся осложнений и особенностями периоперационного периода перкутанных технологий, что продемонстрировано в данном исследовании [10,11,12].
Цель: Сравнительная оценка эффективности перкутанной стандартной и мининефролитолапаксии у пациентов с крупными (до 2,5- 3 см) камнями почек и мочеточника.
МАТЕРИАЛЫ И МЕТОДЫ
В клинике урологии Национального медико-хирургического центра им. Н.И. Пирогова с 2010 года спектр лечения нефролитиаза представлен минимально-инвазивными технологиями с использованием перкутанного доступа. За истекший период при МКБ открытый доступ нами использовался в единичных случаях (последний раз в 2014 году) преимущественно примененялись экстракорпоральные и эндоскопические методы литотрипсии. Перкутанные технологии заняли достойное место в лечении данного недуга, позволив многократно уменьшить сроки медицинской реабилитации. В серии наших исследований использована традиционная техника перкутанной нефролитолапаксии в положении на животе (prone position) с применением комбинированной (УЗ и R) навигации под эндотрахеальным наркозом.
Настоящее исследование основано на анализе данных 215 пациентов, оперированных по поводу нефролитиаза в клинике урологии и нефрологии НМХЦ им. Н.И. Пирогова с мая 2015 г. по декабрь 2017 г. Всем пациентам определены показания к применению минимально-инвазивных технологий с использованием современных рентгеновских и ультразвуковых навигационных систем. Стандартная перкутанная нефролитотрипсия (СНЛЛ) и экстракция (нефролитолапаксия), предполагающая использование доступа величиной 30 Ch, произведена 112 пациентам, которые составили I группу. Перкутанная мининефролитолапаксия (МНЛЛ) с доступом 15 (16,5) Ch проведена 103 пациентам, которые составили II группу. Средний возраст пациентов мужского пола (N=120) был 51,8 лет, а женского (N=95) – 53,6.
В алгоритм предоперационного обследования включены клинические, лабораторные, радионуклидные, рентгенологические, ультразвуковые, инструментальные и эндоскопические методы. Критерии включения:
- Одиночные и коралловидные (К1) камни почек и верхней трети мочеточника размером от 2,5 до 3,0 см или объемом от 8 до 14 см3.
- Отсутствие активного воспалительного процесса в верхних мочевых путях. • Отсутствие внутренних и наружных дренажей мочевых путей.
- Отсутствие аномалий развития и предшествующих операций.
- Индекс массы тела (ИМТ) не более 35 (максимально 1 ст ожирения).
- Все операции выполнялись одним хирургом.
К исследуемым параметрам отнесены – возраст, пол, ИМТ, размер камня, его структура и плотность, калькулезная локализация, вовлеченность чашечек, степень обструкции, длина пункционного тракта, анестезиологические риски, сроки госпитализации, время этапов операции, количество пункций, кровопотеря, время рентгенологического скрининга, периоперационные осложнения, уровень калькулезного освобождения, использованные технологии дезинтеграции.
Всем пациентам проводили мультиспиральную компьютерную томографию (МСКТ PhilipsBrilliance 64) с толщиной реконструкции 2 мм. Нативная фаза исследования предполагала оценку расположения конкрементов почек, мочевыводящих путей, уточнение их размеров, а также определение среднего денсиметрического показателя измеряемого в единицах Хаунсфилда (Hu). В артериальную и венозную фазу оценивалась почечная паренхима (дифференцировка коркового и мозгового вещества почки, толщина коркового слоя, архитектоника артериального и венозного русла, размеры почек и их положение). В отсроченную фазу определялись размеры лоханки, чашечек, тип нижней группы чашечек, фенотип строения центрального сегмента по Sempaio FJB, фронтально-сагиттальная морфометрия (шеечнофронтальный угол), размер задней нижней чашечки и шейки. Для измерения углов, размеров чашечек и их длины, толщины паренхимы почки, длины лоханки использовалась проекция максимальной интенсивности (MIP), выполненная в поперечном сечении через середину чашечно-лоханочной системы. Построение заполненной контрастом чашечно-лоханочной системы проводилось с применением программы мультипланарной реконструкции (рис. 1).
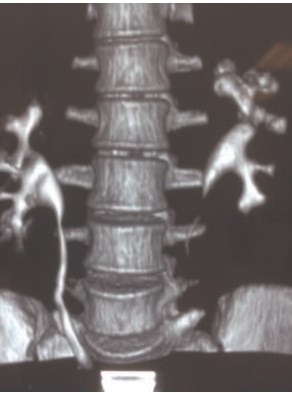
Рис. 1. МСКТ почек с мультипланарной реконструкцией
МСКТ на дооперационном этапе позволила определить морфометрическую модель предстоящего оперативного вмешательства, спланировать пункционный доступ на трехмерной модели почки с учетом строения ЧЛС, размеров и плотности камня, сосудистой архитектоники, определить наиболее короткий путь к конкременту, предположить доступные и недоступные зоны для ригидного эндоскопа, необходимость формирования дополнительных каналов. Измерение предполагаемого угла наклона нефроскопа позволило определить безопасную величину гипертракции инструмента и возможность ликвидации конкремента (рис. 2).
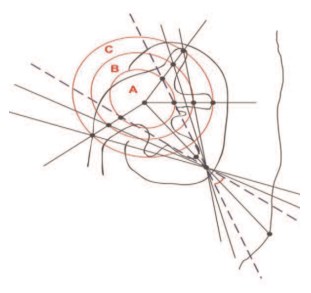
Рис. 2. Зоны визуального и инструментального доступа при нефроскопии (A, В, С)
Если при распространенности нефролитиаза в пределах зоны А, что соответствует объему коралловидного калькулезного процесса К1, перспективное смещение нефроскопа не превышает 45 гр., то при степени К2-К4 гипертракция инструмента может достигать 90 и более градусов при извлечении камней из зон В и С (рис. 2). Интраоперационная рентгеноскопия в сочетании с видеоэндоскопией позволила определить доступные зоны для оперативных манипуляций, а также исключить запредельные манипуляции с целью профилактики травмы паренхимы почки и кровотечения.
Доказано, что анатомия чашечно-лоханочной системы является основополагающим фактором, определяющим интраоперационную тактику, возможность и целесообразность использования стандартных или мини-инвазивных технологий. Однако в нашем случае необходимость использования мини-хирургической техники при ликвидации крупных камней изначально была продиктована поломкой и временным отсутствием стандартного нефроскопа 26 Ch.
Для изучения функционального состояния почек в до- и послеоперационном периоде были использованы лабораторные клиренстесты и реносцинтиграфия. В послеоперационном периоде в алгоритм диагностики включены методы динамической сонографии, бактериологического исследования мочи, спектральной оценки удаленных конкрементов. Структурные изменения, фокальные дефекты паренхимы определялись благодаря использованию однофотонной эмиссионной компьютерной томографии ОФЭКТ (рис. 3). Послеоперационные осложнения оценивались в соответствии с модифицированной классификацией Клавьен-Диндо (Clavien-gradingsystem).
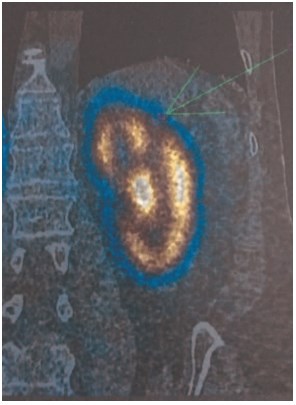
Рис. 3. ОФЭКТ после перкутанной нефролитотрипсии. Дефект паренхимы верхнего полюса почки после СНЛЛ
РЕЗУЛЬТАТЫ
Средний возраст пациентов составил 52,7 лет. Соотношение мужчин и женщин определено как 54 и 46%. Индекс массы тела (более 30) в 65% случаев превышал физиологически нормальные значения, но не превосходил значения 1 степени ожирения. Размеры камней в двух группах равноценно находились в рамках исследуемых параметров, имея в 43% объем конкремента меньше и в 57% – больше 12 см3. Одиночные камни обнаружены у 82% (у 85 – в I группе, у 91 – во группе), коралловидные у 18% (у 27 и 12, соответственно) пациентов. У 28%, 57%, 9% пациентов камни локализовались в чашечке, лоханке и лоханочно-мочеточниковом сегменте, соответственно, без значимых статистических различий в группах. Крупные камни верхней трети мочеточника (от 2,5 до 3,0 см), потребовавшие ретроградного трансуретрального перемещения в лоханку и чрескожной методики литодеструкции, выявлены в 18 (6%) случаях. Признаки обструкции и нарушения интраренальной уродинамики отмечены у 32% больных, с равнозначным уровнем в стандартной и мини-группах. Анамнестические данные наличия хронической инфекции мочевых путей зарегистрированы у 74 (34,5%) пациентов (39 в I, 35 во II группе). Время предоперационной подготовки не превышало 1 дня. Средняя продолжительность операции – 110 (диапазон 65-240) минут: в I группе – 98 минут, во II – 134 минуты.
При стандартной методике этап доступа занимал больше времени, чем при мини-, а этапы фрагментации и экстракции – меньше. Распределение продолжительности этапов в зависимости от использованных технологий представлены в таблице 1.
Таблица 1. Особенности этапов СНЛЛ и МНЛЛ
| Этапы | I группа Стандарт | II группа Мини | Особенности |
|---|---|---|---|
| 1. Доступ - пункция (кол/время) - дилатация (одноэтап/многоэтап) | 2,5/15 мин 10/17 мин | 1,3/7 мин 7/12 мин | Более длительный этап пункции в стандартном варианте обусловлен необходимостью более точной пенетрации чашечки через форникс для уменьшения риска геморрагии |
| 2. Дезинтеграция | 21 мин | 29 мин | Скорость дезинтеграции выше при использовании УЗ технологий, применимых только в стандартном варианте |
| 3. Экстракция | 28 мин | 49 мин | При разрушении камня 3 см (объемом до 15 см3) формируется до 1000 фрагментов в 3 мм, что удлиняет время экстракции через тубус малого диаметра |
| 4. Дренирование | 7 мин | 5 мин | Время этапа нефростомии зависит от типа дренажа (Нелатон, Фоли, Малеко) и продолжительнее при баллонной методике |
Продолжительность рентгенологического скрининга составила 12 (диапазон 5 – 37) минут (в первой – 15, во второй – 9). Интраоперационная доза облучения составила 5,3 (2,2-16,5) мЗв. В среднем длина пункционного тракта соответствовала 8,5 см (диапазон от 5 до 18 см).
36% больных имели степень анестезиологического риска по классификации Американской анестезиологической ассоциации менее 2, 67% – более 2. Для успешной пенетрации выбранной чашечки потребовалось в среднем 1,7 пункции (от 1 до 7), в стандартном случае – 2,5, в мини – 1,3. Индекс массы тела, конфигурация камня, наличие гидронефроза не оказали существенного влияния на время операции. Достоверное воздействие имело только два фактора – величина и плотность конкремента. При проведении подавляющего большинства операций (71%) осложнений не отмечено. Распределение послеоперационных осложнений по степени тяжести в соответствии модифицированной классификацией Клавьен-Диндо представлены в таблице 2.
Таблица 2. Частота послеоперационных осложнений по классификации Clavien после ПНЛЛ
| Степень тяжести осложнений | Осложнения и дополнительные методы лечения | Количество больных | |
| Степень I (отклонение от нормального течения без необходимости коррекции терапии) | Преходящее повышение креатинина крови | 1 группа | II группа |
| Длительная макрогематурия | 11 | 3 | |
| Выраженный болевой синдром | 7 | 2 | |
| Дислокация нефростомического дренажа | 5 | 11 | |
| Степень II (требуется применение дополнительных препаратов) | Активизация инфекции мочевых путей (коррекция а/б терапии) | 13 | 11 |
| Постгеморрагическая анемия (гемотрансфузия) | 2 | 0 | |
| Степень IIIa (необходимо хирургическое, эндоскопическое вмешательство без общей анестезией) | Длительное заживление кожно-почечного свища | 5 | 1 |
| Миграция резидуальных камней с обструкцией мочеточника | 6 | 5 | |
| Паренхиматозное кровотечение, обусловленное артерио-венозной фистулой | 3 | 0 | |
| Дислокация нефростомического дренажа, мочеточникового катетера | 2 | 0 | |
| Степень IIIb (необходимо вмешательство под общей анестезией) | Паренхиматозное кровотечение после удаления нефростомы | 2 | 0 |
| Миграция резидуальных камней с обструкцией мочеточника | 3 | 2 | |
| Степень IV (осложнения, требующие интенсивного лечения в РО Степень IVa (дисфункция 1 органа) | Сепсис, ОПН | 1 | 0 |
| Степень IVb (полиорганная недостаточность) | Сепсис, полиорганная недостаточность | 1 | 0 |
| d (нарушение функции) | Остаточные явления почечной недостаточности | 4 | 1 |
Осложнения, обусловленные оперативным вмешательством, представлены кровотечением (14%), перфорацией верхних мочевых путей (7%). Переливание крови потребовалось у 2 пациентов стандартной группы. Активизация мочевой инфекции потребовала коррекции антибактериальной терапии у 11% пациентов. Все пациенты подвергнуты интраоперационной антибиотикопрофилактике, большинство из обеих групп (при отсутствии отягощающих факторов) в послеоперационном периоде проведены без противомикробной поддержки и только 4% из них по причине развития острого инфекционно-воспалительного процесса лишились данной возможности. С целью калькулезной дезинтеграции в I группе в 89% использовался ультразвуковой литотриптор, в 8% – пневматический, в 3% – гольмиевый лазер, во II группе в 88% применены пневматические, в 12% – лазерные технологии.
Уровень полного калькулезного освобождения составил после операции 67% (в I группе – 61%, во II – 88% (табл. 3), через 1 месяц – 89% (82 и 96%, соответственно). Невозможность одномоментного удаления камней обусловлено возникновением интраоперационных геморрагических осложнений в 19% случаев в I группе (II группа – 4%), неправильно выбранным направлением кожно-почечного доступа в 5% (II группа – 4%) и особенностями анатомии ЧЛС и геометрии камня – в 15% (II группа – 4%). С целью полной элиминации конкрементов после окончания сроков реабилитации (30 дней), при отсутствии возможности отхождения резидуальных фрагментов, ряду пациентов повторно проведена нефролитолапаксия (в II группе 2%), фиброуретеронефроскопия и КЛТ (в I группе 4%, во II группе 1%) или дистанционная ударно – волновая литотрипсия (12% в I группе, во II группе – 3%).
На этапе подготовки к оперативному лечению бактериологическое исследование мочи проведено у всех пациентов. Бактериурия в титре больше 104 КОЭ обнаружена у 28,3% пациентов со следующим спектром микроорганизмов:
- Enterococcus faecalis (29,6%)
- E. coli (26,9%)
- Staphylococcus species (17,9%)
- Enterococcus faecium (10,2%)
- Enterococcus avilum (7,7%)
- Pseudomonas aeroginosae (5,1%)
- Klebsiella pneumoniae (2,6%)
Коралловидные камни имели большинство с признаками инфекции ВМП пациентов. Распределение по бактериальному носительству в группах не имело значимых статистических различий.
С целью планирования метафилактических мероприятий, направленных на предупреждение рецидивирования камнеобразования и роста резидуальных фрагментов в послеоперационном периоде, провели спектральное исследование удаленных конкрементов в обеих группах. Камни, состоящие из мочевой кислоты, выявлены у 23% пациентов, моногидрат (вевеллит) и дигидрат (ведделит) оксалата кальция обнаружены в 11,5% случаев, отдельные виды фосфатных камней (карбонатапатит, струвит, брушит) были представлены у 15,3% больных. Смешанные камни имели место у 49,9% пациентов – вевеллит + карбонатапатит (30,7%), карбонатапатит + дигидрат мочевой ксилоты (7,7%), дигидрат мочевой кислоты + ведделит (11,5%). При этом различий в группах не выявлено.
По результатам радиоизотопных методов сделаны следующие заключения – скорость восстановления функциональной способности почек не зависит от величины доступа, но пропорциональна длительности операции. Фокальный дефект паренхимы выявлен у 36% пациентов после выполнения стандартной методики.
ОБСУЖДЕНИЕ
Исходя из результатов нашего исследования, преимущество миниинвазивных технологий заключается в низком риске осложнений, малой продолжительности этапа доступа, скрупулезности и большой свободе манипуляций, достижении полного калькулезного освобождения, отсутствии фокальных изменений паренхимы, безопасной возможности использования дополнительных портов, быстром восстановлении почечной функции, отсутствии необходимости наружного дренирования, возможности использования «fasttrack» технологий и сокращении времени до восстановления трудоспособности.
Таблица 3. Результаты перкутанной нефролитолапаксии
| Метод операции | Время операции, мин | Время облучения, мин | Резидуальные камни, %.пац. | Сроки анальгезии, сут | Сроки удаления дренажей, сут | Сроки госпитализации, сут |
| 1 группа | 98 | 15 | 61 | 3 | 5 | 7 |
| 2 группа | 134 | 9 | 88 | 1 | 3 | 5 |
| Значение р | р<0,05 | р< 0,05 | р<0.05 | р< 0,05 | р<0.05 | р<0.05 |
Почему данные методики не вытеснили стандартные? Наверняка это длительность этапа фрагментации, использование «медленных» методов дезинтеграции без эффекта аспирации, отсутствие возможности крупногабаритной экстракции, худшая эндоскопическая визуализация, большее время рентгенологического скрининга. Минимизация кожно-почечного канала, по нашему мнению, в большинстве случаев позволяет избежать повреждения крупных паренхиматозных сосудов, ускорить пенетрацию ЧЛС по причине исключения необходимости поиска и использования бессосудистой зоны, а также улучшить интраоперационную эндовизуализацию и обеспечить полноценную калькулезную свободу.
Прогрессивная миниатюризация перкутанных процедур началась с внедрения миди-, мини-, микро-технологий с целью исключения, в основном геморрагических (достигающих уровня 29-83%), осложнений при формировании паренхиматозного канала диаметром 30- 36 Ch. Доказано, что уменьшение размеров и одношаговая дилатация чрескожного тракта в большинстве случаев нивелирует трудности процедуры. К тому же, уже бесспорен тот факт, что миниперк позволяет избежать ограничения рутинных технологий – непредсказуемость результатов дистанционной литотрипсии и последующую длительность реабилитации, высокую стоимость и недолговечность фиброволоконного оборудования, повышенный риск неконтролируемой интраренальной гипертензии и инфекционных осложнений ретроградной эндоскопии, геморрагические проблемы и трудности внутрипочечных манипуляций стандартной нефролитотрипсии. Также важен факт уменьшения диаметра пункционного канала для безопасных перкутанных манипуляций.
Основной компонент эффективности чрескожной процедуры – этап дезинтеграции и оптимальной фрагментации конкремента. Для достижения наиболее короткого периода калькулезного разрушения существуют технические особенности в зависимости от применяемого оборудования. При использовании методов лазерной деструкции скорость фрагментации пропорциональна применяемым методикам и структуре камня. Малая мощность лазера при высокой частоте импульсов (низкая энергия до 0,5 J) приводит к формированию микрофрагментов и вымыванию их из полостной системы, благодаря эффекту Бернулли, но занимает крайне длительное время (1 см3 в час). Достижение энергии до 1,5-2,0 J (высокая мощность при низкой частоте) значимо сокращает время дезинтеграции и экстракции при условии достаточной величины доступа для возможности извлечения крупных фрагментов до 10 мм. Пневматическая нефролитотрипсия малотравматична, высокоэффективна независимо от структуры камня, но имеет выраженную пропульсию и требует мелкой фрагментации при необходимости использования минидоступа. Наиболее быстрый и результативный метод сочетания ультразвукового разрушения и аспирации имеет ограничения при фрагментации плотных моногидратных структур, необходимость достаточного рабочего канала эндоскопа и риски термических повреждений. Комбинация методов (пневматическая+ультразвуковая) значимо повышает скорость и эффективность фрагментации в ущерб возможностям аспирации фрагментов.
Преимущества стандартного доступа и ультразвукового метода литодеструкции обоснованы возможностью использования широкого манипуляционного канала и, соответственно, сонотрода достаточной величины, а также возможностью крупногабаритной (до 1 см) литоэкстракции. При этом низкое внутрипросветное давление обеспечивается кожухом 30 Ch, что исключает развитие пиеловенозных и пиелотубулярных рефлюксов.
Любые урологические операции при уролитиазе могут приводить к травме почечной паренхимы, а периоперационные осложнения, такие как обструкция и активизация мочевой инфекции, дополнительно повышают риск развития хронической болезни почек. Не секрет, что традиционная открытая хирургия нефролитиаза зачастую ассоциирована с паренхиматозной инцизией, ишемизацией почечной ткани и последующим стойким снижением функциональной способности органа. Минимально-инвазивная хирургия также не лишена риска почечного повреждения. В результате экспериментальных исследований выявлены фокальные микроструктурные изменения паренхимы после сеанса экстракорпоральной ударно-волновой литотрипсии (субкапсулярные гематомы, эндотелиальные повреждения, локальный фиброз) и, как следствие, снижение фильтрационной активности и канальцевые нарушения [17,18]. Ретроградная интраренальная хирургия обеспечивает качественный эндовизуальный контроль, однако не обходится без повышения внутрипочечного давления. При активной ирригации пик интраренального давления может превышать нормальные значения в несколько раз, вызывая пиело-венозные, пиело-тубулярные, пиело-лимфатические рефлюксы и повреждение паренхимы, что приближает пациента к почечной дисфункции и не исключает септических осложнений. Чрескожные манипуляции на верхних мочевых путях опасны ранением паренхиматозных сосудов, перфорацией ЧЛС и экстравазацией мочи, активизацией инфекционно-воспалительно-го процесса. К тому же стандартная перкутанная процедура с формированием канала не менее 30 Ch зачастую приводит к локальному рубцеванию паренхимы размером до 2-5 % общей кортикальной площади [9].
Известно, что основными факторами рецидивирования нефролитиаза являются метаболические нарушения, изменения уродинамики верхних мочевых путей (в том числе послеоперационные), врожденные дефекты канальцевого аппарата и инфекционные составляющие. Но основополагающей причиной раннего формирования литогенного субстрата служит неполное калькулезное очищение, которое, в свою очередь, зависит от строения ЧЛС, конфигурации камня, оптимальной точки доступа и величины кожно-почечного канала. Статистические данные нашего исследования указывают на лучшую степень освобождения при использовании минидоступа. Данные технологии позволяют нивелировать ограничения доступа при анатомически малой величине пунктируемой чашечки, осуществить при необходимости безопасную гипертракцию инструмента, проникнуть в малодоступные зоны собирательной системы с целью визуального контакта с фрагментами камня. К тому же, уменьшение агрессивности урологической процедуры закономерно снижает степень повреждения тубулярных структур и уровень нарушения гломерулярной функции.
Учитывая гладкое течение послеоперационного периода, мы пришли к мнению о возможности раннего удаления нефростомы с целью сокращения сроков реабилитации и профилактики развития нозокомиальных осложнений. В большинстве случаев сокращение сроков чрескожного дренирования (до 1 суток) сталo возможно при использовании мини-метода. При этом только 5% пациентов подвергнуто ретроградной установке стента в связи с длительным заживлением почечно-кожного свища после удаления нефростомы 14-16 Ch и 15% – после удаления дренажа 26-30 Ch. Гемодинамически значимое кровотечение отмечено только у 3 пациентов после удаления дренажной системы диаметром 30 Ch.
ЗАКЛЮЧЕНИЕ
Перкутанная мининефролитолапаксия на сегодняшний момент является высокоэффективным и малотравматичным методом, позволяющим избавить пациентов даже от коралловидного нефролитиаза, снизить возможные интра- и послеоперационные риски и вернуть пациентов к полноценной трудовой деятельности в кратчайшие сроки [13]. Рентген-эндоскопические методы продемонстрировали хорошую переносимость и возможность применения у лиц с тяжелой сопутствующей патологией, с наличием сочетанных урологических заболеваний, а также с повышенным хирургическим риском для открытого оперативного вмешательства. На данном этапе развития рентген-телевизионной, ультразвуковой и эндоскопической техники, оборудования для контактной литодеструкции, показания к проведению ПНЛЛ расширяются, а эффективность ее увеличивается [14-16]. Однако, анализируя многолетний многоцентровой опыт лечения МКБ, остается ряд актуальных вопросов, требующих решения в рамках доказательной медицины: определение минимального и максимального размера камня для применения перкутанных методик, оптимальных методов навигации для безопасного формирования кожнопочечного канала и его величины; поиск и конструирование эффективных технологий фрагментации конкрементов и полноты их извлечения, методик уменьшения радиологического скрининга и профилактики инфекционно-воспалительных осложнений, а также место минимально-инвазивных технологий в общем спектре хирургии нефролитиаза [20].
ЛИТЕРАТУРА
- Аляев Ю.Г., Григорян В.А., Руденко В.И., Григорьев Н.А., Еникеев М.Э., Сорокин Н.И. Современные технологии в диагностике и лечении мочекаменной болезни. М.: Литтерра, 2007. С. 5.
- Кривонос О.В., Скачкова Е.И., Малхасян В.А., Пушкарь Д.Ю. Состояние, проблемы и перспективы развития Российской урологической службы. Вестник Российского общества урологов. М.: Вестник РОУ, 2012. С.2.
- Paik ML, Resnick MI. А role for open stone surgery? Urol Clin North Am 2000;27(2):323-31
- Колпаков И.С. Мочекаменная болезнь. Учебное пособие для врачей. М.: Издательский центр «Академия», 2006. С. 3.
- Рогачиков В.В., Нестеров С.Н., Ильченко Д.Н., Тевлин К.П., Кудряшов А.В. Перкутанная нефролитолапаксия: прошлое, настоящее, будущее... Экспериментальная и клиническая урология 2016;(2): 58-66
- De La Rosette J, Assimos D, Desai M, Gutierres J, Lingeman J, Scarpa R, et al. CROES PCNL Study Group. The Clinical Research Office of the Endourological Society Percutaneous Nephrolithotomy Global Study: indications, complications and outcomes in 5803 patients. J Endourol 2011;25(1):11-7. doi: 10.1089/end.2010.0424.
- Shen P, Liu Y, Wang J. Nephrostomy tube-free versus nephrostomy tube for renal drainage after percutaneous nephrolithotomy: a systematic review and meta-analysis. Urol Int 2012;88(3):298-306. doi: 10.1159/000332151
- Сrook TJ, Lockyer CR, Keoghane SR, Walmsley BH. Totally tubeless percutaneous nephrolithotomy. J Endourol 2008;22(2):25-28. doi: 10.1089/ end.2006.0034
- Zeng G, Zhu W, Lam W. Miniaturised percutaneous nephrolithotomy: Its role in the treatment of urolithiasis and our experience. Asian J Urol 2018;5(4):295-302. doi: 10.1016/j.ajur.2018.05.001.
- Khadgi S, Shrestha B, Ibrahim H, Shrestha S, ElSheemy MS, Al-Kandari AM. Mini-percutaneous nephrolithotomy for stones in anomalous-kidneys: a prospective study. Urolithiasis 2017;45(4):407-414. doi: 10.1007/ s00240-016-0926-1.
- Akbulut F, Ucpinar B, Savun M, Kucuktopcu O, Ozgor F, Simsek A, et al. A major complication in micropercutaneous nephrolithotomy: upper calyceal perforation with extrarenal migration of stone fragments due to increased intrarenal pelvic pressure. Case Rep Urol 2015;2015:792780. doi: 10.1155/2015/792780.
- Chen Y, Feng J, Duan H, Yue Y, Zhang C, Deng T, et al. Percutaneous nephrolithotomy versus open surgery for surgical treatment of patients with staghorn stones: A systematic review and meta-analysis. PLoS One 2019;14(1):e0206810. doi: 10.1371/journal.pone.0206810.
- Assimos DG. Mini vs standard percutaneous nephrolithotomy for renal stones: a comparative study. J Urol 2018;200(4):693. doi: 10.1016/ j.juro.2018.06.052.
- Cai C, Liu Y, Zhong W, Zhu W, Zhao Z, Wu W, et al. The Clinical application of new generation super-mini percutaneous nephrolithotomy in the treatment of ≥20mm renal stones. J Endourol 2019 Mar 7. doi: 10.1089/ end.2018.0747.
- Chen S, Zhu L, Yang S, Wu W, Liao L, Tan J. High- vs low-power holmium laser lithotripsy: a prospective, randomized study in patients undergoing multitract minipercutaneous nephrolithotomy. Urology 2012;79(2):293-7. doi: 10.1016/j.urology.2011.08.036.
- Kandemir A, Guven S, Balasar M, Sonmez MG, Taskapu H, Gurbuz R. A prospective randomized comparison of micropercutaneous nephrolithotomy (Microperc) and retrograde intrarenal surgery (RIRS) for the management of lower pole kidney stones. World J Urol 2017;35(11):1771-1776. doi: 10.1007/s00345-017-2058-9.
- Liedl B, Kleber L, Hofstetter A. The effect of multiple ESWL on renal function and arterial blood pressure. J Endourol 1995; 9(1):167.
- Бешлиев Д.А. Опасности, ошибки, осложнения дистанционной литотрипсии, их лечение и профилактика. Автореф. дисс. … д-ра мед.наук, Москва, 2003. 53 c.
- Unsal A, Koca G, Resorlu B, Bayindir M, Korkmaz M. Effect of percutaneous nephrolithotomy and tract dilatation methods on renal function: assessment by quantitative single-photon emission computed tomography of technetium – 99m – dimercaptosuccinic acid uptake by the kidneys. J Endourol 2010;24(9):1497-502. doi: 10.1089/end.2010.0008.
- Ghani KR, Andonian S, Bultitude M, Desai M, Giusti G, Okhunov Z, et al. Percutaneous nephrolithotomy: update, trends, and future directions. Eur Urol. 2016;70(2):382-96. doi: 10.1016/j.eururo.2016.01.047.
Статья опубликована в журнале "Экспериментальная и клиническая урология" №2 2019 г., стр. 60-69













Комментарии