Ефремов Е.А., Кастрикин Ю.В., Мельник Я.И., Симаков В.В., Едоян Т.А., Бутов А.О
Варикоцеле — патология, которая определяется у 11,7% взрослых мужчин в общей популяции [1,2] и у 25,4% мужчин, с отклонениями в спермограмме [3]. В настоящее время существует большое количество исследований, результаты которых демонстрируют негативное влияние варикоцеле на качественные и количественные показатели эякулята, увеличение частоты повреждения ДНК сперматозоидов, а также их улучшение после выполнения хирургической варикоцелэктомии, что в свою очередь способствует повышению вероятности наступления спонтанной беременности [4,5].
В ряде исследований зарегистрировано статистически достоверное снижение степени фрагментации ДНК сперматозоидов после выполнения варикоцелэктомии [6]. Актуальность разработки оптимального малоинвазивного, безопасного и высокоэффективного оперативного метода выполнения варикоцелэктомии связана как с клиническими, так и медико-экономическими аспектами.
Так, при выполнении варикоцелэктомии с использованием микрохирургической техники статистически достоверно снижается общая частота развития осложнений в послеоперационном периоде на 11,5% и возникновения рецидивов заболевания на 1,05% по сравнению с другими методами [7]. Цель исследования – oценка эффективности и безопасности оперативного лечения варикоцеле, с использованием малоинвазивного мошоночного доступа и применением микрохирургической техники.
МАТЕРИАЛЫ И МЕТОДЫ
В НИИ урологии и интервенционной радиологии им. Н.А. Лопаткина за период 2010 – 2018 под наблюдением находились 1920 мужчин, имеющих бесплодный брак и варикоцеле, подтвержденное ультразвуковым методом исследования сосудов органов мошонки с использованием допплерографии. 1750 (91,1%) из них нами было выполнено оперативное вмешательство по поводу наличия варикоцеле и патоспермии по результатам не менее чем двух спермограмм. Помимо стандартного предоперационного обследования, всем пациентам выполнялось определение уровня фолликулстимулирующего гормона (ФСГ), ингибина В.
Возраст мужчин, подвергшихся оперативному лечению, варьировал от 18 до 52 лет (в среднем 28±4,2 года) и все имели бесплодный брак более одного года в анамнезе. Предварительно каждым было подписано информированное согласие на выполнение оперативного лечения.
Методом оперативного пособия у всех пациентов явился способ малоинвазивной микрохирургической варикоцелэктомии мошоночным доступом, с использованием оптического увеличения (4,5 Д и более). Стоит отметить, что данный метод был запатентован коллективом авторов отдела андрологии и репродукции человека НИИ урологии и интервенционной радиологии им. Н.А. Лопаткина [12].
Первым этапом выполнялась проводниковая анестезия по ходу семенного канатика (раствор ропивакаина – 5 мг/мл), а также местная инфильтративная анестезия кожи в области выполнения разреза (раствор ропивакаина – 5 мг/мл) – латерально от шва мошонки (raphe scroti). Затем выполнялся линейный разрез кожи (рис. 1) протяженностью в среднем 2-3 см (протяженность разреза определялась конституцией пациента). С использованием оптического увеличения (4,5 Д и более) тупым путем осуществлялось послойное выделение элементов семенного канатика (рис. 2, 3).
Ветви лозовидного сплетения селективно выделялись, затем проксимально и дистально перевязывались (викрил 2.0) с последующим рассечением между лигатурами (рис. 4). Всем пациентам в раннем послеоперационном периоде проводилась эмпирическая антиоксидантная терапия в течение 3-6 месяцев, с последующим наблюдением в течение 12 месяцев, а также ультразвуковым исследованием органов мошонки с доплерографией сосудов и контролем спермограммы через 3, 6 и 12 месяцев.
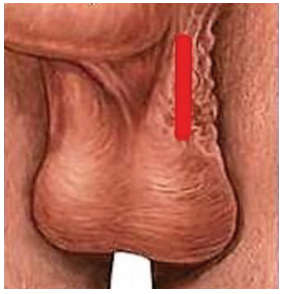
Рис.1. Линейный разрез на коже мошонки
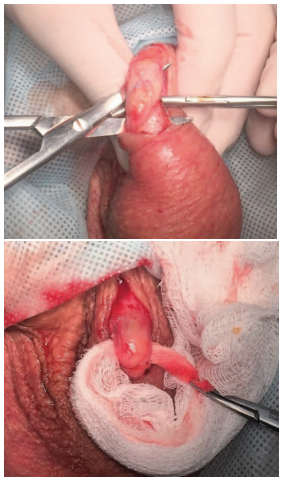
Рис.2. Выделение семенного канатика
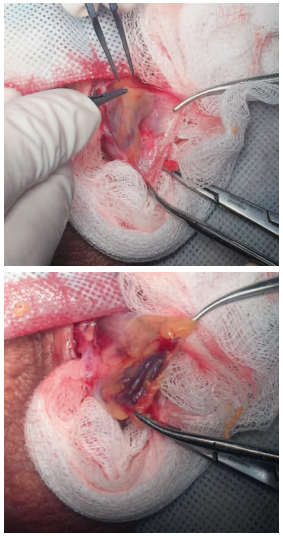
Рис.3. Послойный доступ к структурам семенного канатика
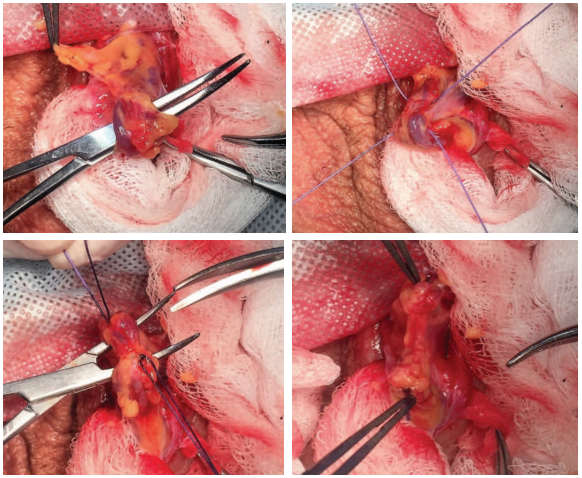
Рис.4. Селективное выделение и перевязка варикозно расширенных вен гроздьевидного сплетения яичка
РЕЗУЛЬТАТЫ
Большинство (83,9%) обследуемых мужчин имели первичное бесплодие, 308 (16,1%) пациентов имели одного и более детей. У 307 (16%) мужчин с первичным бесплодием в анамнезе отмечены беременности у супруги, но не закончившиеся рождением ребенка. 25% пациентов отмечали прогрессирующее ухудшение показателей спермограммы на протяжении нескольких лет.
По результатам спермограммы до оперативного лечения варикоцеле в 91,1% случаев отмечалась патоспермия. При этом из них в 37,5% (n=656) случаев имело место тератозооспермия, 31,3% (n=548) – астенозооспермия, 23,4% (n=409) – олигоастенотератозооспермия (ОАТ-синдром) и в 7,8% (n=137) случаев – изолированная олигоспермия. При цветовом доплеровском картировании сосудов органов мошонки у всех обследуемых (n = 1920) был зарегистрирован патологическийрефлюкс на высоте пробы Вальсальвы. Из них 1747 (91%) мужчин имели одностороннее и 173 (9%) двустороннее варикоцеле.
Изолированного правостороннего варикоцеле зарегистрировано не было. При этом дискомфорт в области мошонки при физическойнагрузке отмечали 730 (38%) мужчин, уменьшение яичек в объеме на стороне варикоцеле имелось у 499 (26%) пациентов. По данным гормонального анализа крови повышение средних показателей ФСГ до и после хирургического вмешательства не зарегистрировано. Средние показатели ингибина В (147±27,5, от 118 до 180) также оставались в пределах его нормальных значений. Соответственно, после выполнения операции по поводу варикоцеле в 78,2% (n=1369) случаев в течение 12 месяцев было зарегистрировано статистически значимое качественное и количественное улучшение параметров сперматогенеза (р<0,05).
Отмечено увеличение показателей концентрации, общей подвижности сперматозоидов, а также уменьшение процента патологических форм сперматозоидов (табл. 1). В раннем послеоперационном периоде (в течение месяца) пациенты отмечали дискомфорт в области послеоперационной раны и по ходу семенного канатика в 22% (n=385) случаев. Из них только 45% (n=173) нуждались в проведении болеутоляющей консервативной терапии таблетированными препаратами из группы нестероидных противовоспалительных средств.
Ухудшение качества сексуальнойжизни зарегистрировано не было. У 5 (0,3%) мужчин отмечено появление реактивного гидроцеле, который в течение месяца самостоятельно купировался. Из них в 4 (80%) случаях потребовалось выполнение однократной аспирации водяночной жидкости под ультразвуковым контролем без дополнительного введения раствора этанола, в одном случае (20%) – проведено оперативное лечение. При дальнейшем наблюдении в течение 12 месяцев уменьшение объема яичек после оперативного лечения варикоцеле не выявлено ни в одном их наблюдений.
Все пациенты были удовлетворены хорошим косметическим результатом в области послеоперационной раны. Это достигалось за счет выполнения вертикального линейного разреза кожи мошонки до 2-3 см, производимый вдоль естественных складок мошонки, что в свою очередь создает благоприятные условия для формирования более эстетичного послеоперационного рубца.
Стоит отметить, что по данным ультразвукового метода исследования сосудов органов мошонки с использованием доплерографии, рецидив заболевания зарегистрирован лишь у 8 пациентов (0,5%), что значительно меньше, чем при выполнении микрохирургической субингвинальной варикоцелэктомии (операция Мармара). Всем пациентам с выявленным рецидивом варикоцеле в сроки от 3 до 6 месяцев выполнено повторное оперативное вмешательство по настоящей методике без развития повторного рецидива в послеоперационном периоде.
Таблица 1. Показатели спермограммы до и через 3-12 месяцев после оперативного лечения варикоцеле
| Показатель | До операции | Через 3 месяца | Через 6 месяцев | Через 12 месяцев |
|---|---|---|---|---|
| Концентрация, млн/мл | 13,4 ± 2,1 | 18,7 ± 3,9 | 13,4 ± 2,1 | 23,6 ± 2,8* |
| Общая подвижность сперматозоидов, % | 22,3 ± 3,4 | 33,8 ± 4,1 | 39,3 ± 5,4 | 44,5 ± 3,5* |
| Патологические формы сперматозоидов, % | 97,2 ± 1 | 94,2 ± 1 | 92,1 ± 1 | 91,5 ± 1* |
* р < 0,05
ОБСУЖДЕНИЕ
На сегодняшний день известно и используется достаточное количество методов оперативного лечения варикоцеле. Выбор оптимального хирургического доступа при варикоцелэктомии определяется оперирующим врачом, исходя из его практического опыта. При этом большинство из них характеризуются высокой частотой развития рецидива заболевания, а также развития осложнений в послеоперационном периоде, таких как гидроцеле, уменьшение в размерах яичка (атрофия яичка), развития рецидива заболевания. Учитывая это, актуальным является дифференцированный подход к выбору оптимального метода оперативного лечения варикоцеле, исходя из его эффективности, безопасности, а также малоинвазивности.
Полученные нами результаты подтвердили высокую эффективность разработанного нами малоинвазивного мошоночного доступа при выполнении микрохирургической варикоцелэктомии с минимальным процентом развития осложнений в послеоперационном периоде и рецидива заболевания, по сравнению с существующими методами. Снижение числа развития послеоперационных осложнений, таких как гидроцеле, обусловлено сохранением лимфатических сосудов. Так, по данным ряда авторов общий процент возникновения гидроцеле после выполнения операции Palomo составил 8,2%, 0,4% – при микрохирургической субингвинальной варикоцелэктомии, 2,8% – лапароскопической варикоцелэктомии и 7,3% после выполнения операции Иваниссевича (р = 0,001) [8,9].
Общий процент развития рецидивов заболевания после выполнения операции Palomo составил 14,9%, а после микрохирургической субингвинальной варикоцелэктомии – 1,1%; 4,3% – после выполнения лапароскопической вироцелэктомии; 12,7% – при применении селективной эмболизации сперматических вен; 2,6% – при выполнении операции Иваниссевича (р = 0,001) [8,10,11].
Также нами было отмечено положительное влияние оперативного лечения варикоцеле, с последующим проведением антиоксидантной терапии на качественные и количественные показатели спермограммы, при этом эффективность такой терапии составила 83,4% при сроке наблюдения до 1 года. В качестве антиоксидантной терапии использовались таблетированные лекарственные средства на основе действующего вещества ресвератрола курсом от 3 до 6 месяцев в различные сроки наблюдения.
Выполнение микрохирургической субингвинальной варикоцелэктомии обходится на 23,7% дешевле, по сравнению с выполнением лапароскопической варикоцелэктомией [7]. Микрохирургическая варикоцелэктомия мошоночным доступом, представляет собой малоинвазивное вмешательство, которое не требует применения общего анестезиологического пособия (достаточно выполнение местной регионарной анестезии), установки уретрального катетера и может выполняться в амбулаторных условиях, что подтверждает его экономическую эффективность.
ЗАКЛЮЧЕНИЕ
Таким образом, способ малоинвазивной микрохирургической варикоцелэктомии мошоночным доступом характеризуется высокой степенью эффективности и безопасности. Использование данного хирургического метода лечения позволяет сократить время оперативного вмешательства до 15-30 минут (в зависимости от анатомических особенностей пациента), а также время послеоперационного пребывания пациента в медицинском учреждении до 1 часа, что способствует быстрому восстановлению работоспособности пациента.
Выполняемый вертикальный линейный разрез кожи мошонки до 2-3 см, производимый вдоль естественных складок мошонки создает условия для формирования более эстетичного послеоперационного рубца с хорошим косметическим результатом. Стоит также отметить и снижение экономических затрат на одного пациента путем использования местной и регионарной (проводниковой) анестезии, а также сокращения времени пребывания пациента в стационаре (1 час).
ЛИТЕРАТУРА
- Hargreave TB. Varicocele. In: Male Infertility. [Editor Hargreave TB]. Berlin: Springer – Verlag, 1994. 326 p.
- Nieschlag E, Hertle L, Fischefick A, Behre HM. Treatment of varicocele: counselling as effective occlusion of the vena spermatica. Hum Reprod 1995;10(2): 347–354.
- Biagiotti G, Cavallini G, Modenini F, Vitali G, Gianaroli L. Spermatogenesis and spectral echo-colour Doppler traces from the main testicular artery. BJU Int 2002;90 (9):903–908.
- Marmar JL, Agarwal A, Prabakaran S, Agarwal R, Short RA, Benoff S, et al. Reassessing the value of varicocelectomy as a treatment for male subfertility with a new meta-analysis. Fertil Steril 2007;88(3):639-48. doi:10.1016/j.fertnstert.2006.12.008
- Agarwal A, Deepinder F, Cocuzza M, Agarwal R, Shart RA, Sabanegh E, et al. Efficacy of varicocelectomy in improving semen parameters: new meta-analytic approach. Urology 2007;70(3):532–538. doi: 10.1016/j.urology.2007.04.011
- Roque M, Esteves SC. Effect of varicocele repair on sperm DNA fragmentation: a review. Int Urol Nephrol 2018;50(4):583-603. doi: 10.1007/s11255-018-1839-4.
- Муслимов Ш.Т. Сравнительная оценка лапароскопической и микрохирургической варикоцелэктомии: автореф. дис.канд. мед. наук. Москва, 2013. 20 с.
- Cayan S, Shavkat S, Kadioğlu A. Treatment of palpable varicocele in Infertile men: a meta-analysis to define the best technique. J Androl 2009;30(1):33-40. doi: 10.2164/jandrol.108.005967
- Cayan S, Erdemir F, Ozbey I, Turek PJ, Kadıog LA, Tellaloglu S. Can varicocelectomy significantly change the way couples use assisted reproductive technologies. J Urol 2002;167(4):1749–1752.
- Gonzalez R, Narayan P, Formanek A, Amplatz K. Transvenous embolization of internal spermatic veins: nonoperative approach to treatment of varicocele. Urology 1981;17(3):246–248.
- Grober ED, Chan PK, Zini A, Golstein M. Microsurgical treatment of persistent or recurrent varicocele. Fertil Steril 2004;82(3):718– 722. doi: 10.1016/j.fertnstert.2004.03.028
- Ефремов Е.А., Мельник Я.И.,Симаков В.В., Ефремова Е.А., Кастрикин Ю.В. Способ малоинвазивной микрохирургической варикоцелэктомии мошоночным доступом. Патент РФ на изобретение № 2 663 074 от 28.08.2018. URL: http://www1.fips.ru/wps/portal/IPS_Ru#1552983300276
Статья опубликована в журнале "Экспериментанльная и клиническая урология" №1 2019, стр. 115-119









Комментарии