Иванов В.Ю., Малхасян В.А., Семенякин И.В., Гаджиев Н.К., Тедеев А.В., Пушкарь Д.Ю.
Мочекаменная болезнь является распространенным заболеванием. Хотя оценить ее распространенность нелегко из- за частого асимптоматического течения, последние исследования демонстрируют, что приблизительно у 8,8% взрослого населения в течение жизни диагностируется мочекаменная болезнь [1]. Конкременты верхних мочевых путей могут приводить к обструкции, классическими проявлениями которой являются боль в поясничной области, тошнота и гематурия. При развитии инфекционного процесса на фоне нарушения оттока из верхних мочевых путей (ВМП) встает вопрос дренирования последних с целью предотвращения таких серьезных осложнений, как сепсис, пионефроз и даже смерть пациента. J.D. Sammon и соавт. в крупномасштабном обсервационном исследовании, основанным на данных страховых компаний США, показали, что распространенность острого обструктивного пиелонефрита у женщин составляет 27,6 на 100 000 населения, а у мужчин - 12,1 на 100 000 населения [2]. Неотложное дренирование верхних мочевых путей в виде установки внутреннего мочеточникового стента или выполнения чрескожной пункционной нефростомии (ЧПНС) является стандартным методом лечения пациентов с острым обструктивным пиелонефритом [3]. Опубликованные немногочисленные рандомизированные исследования демонстрируют равную эффективность каждого из этих методов лечения у пациентов с обструктивным уролитиазом и проявлениями инфекционного процесса в верхних мочевых путях [4]. Однако имеющиеся исследования не являются доказательными в связи с небольшой численностью включенных в них пациентов. Поэтому в настоящее время нет четких рекомендаций по выбору предпочтительного метода дренирования ВМП при остром обструктивном пиелонефрите. При принятии решения врач руководствуется множеством факторов: состояние и предпочтение пациента, размер и локализация конкремента, вызвавшего обструкцию, возможный последующий метод лечения уролитаза. Немаловажным фактором при принятии решения является компетентность специалиста в выполнении той или иной процедуры, наличие технических возможностей для ее выполнения и организационные факторы, одним из которых является возможность выполнения анестезиологической поддержки.
Цели исследования - определить оптимальный метод дренирования верхних мочевых путей при остром обструктивном пиелонефрите, изучить предпочтения пациентов при выборе метода дренирования верхних мочевых путей и выявить факторы, которые способны повлиять на этот выбор. Изучить степень испытываемого пациентами дискомфорта при выполнении дренирования верхних мочевых путей.
МАТЕРИАЛЫ И МЕТОДЫ
Был проведен проспективный анализ результатов обследования пациентов, поступивших в урологическую клинику МГМСУ в 20152016 гг. по поводу острого обструктивного пиелонефрита. Всем этим пациентам при поступлении выполнялись клинические анализы крови и мочи, ультразвуковое исследование (УЗИ) органов мочевой системы. В случае неясного диагноза пациентам выполнялась компьютерная томография (КТ) органов мочевой системы без контрастирования или экскреторная урография. Для включения пациентов в исследование мы руководствовались следующими критериями: подтвержденная обструкция верхних мочевых путей по данным УЗИ, экскреторной урографии или КТ, а также наличие двух и более критериев, аналогичных следующим критериям «синдрома системного воспалительного ответа» (systemic inflammatory response syndrome - SIRS) [5]:
- повышение температуры тела более 38,0 С0;
- частота сердечных сокращений более 90 уд в мин.;
- частота дыхательных экскурсий более 20 в мин.;
- количество лейкоцитов в периферической крови более 12х109/л или менее 4х109/л;
- увеличение палочкоядерных форм лейкоцитов более 10%.
В зависимости от метода дренирования ВМП пациенты были разделены на две группы: 1 группа (группа стентирования) - пациенты, которым выполнялось дренирование верхних мочевых путей внутренним мочеточниковым стентом, 2-я группа (группа ЧПНС)- пациенты, которым выполнялась чрескожная пункционная нефростомия.
Изначально мы планировали выполнение рандомизированного исследования. Основываясь на данных о пациентах с острым обструктивным пиелонефритом, пролеченных в нашей клинике в предшествующий нашему исследованию период времени, нами была определена численность пациентов в каждой из групп в 100 пациентов. Однако авторы не пришли к консенсусу касательно этического вопроса, касающегося возможности проведения слепой рандомизации при угрожающих жизни состояниях. Поэтому решено было оставить запланированное количество пациентов в каждой группе, но изменить дизайн стратификации пациентов по группам.
Согласно дизайну исследования метод дренирования ВМП у каждого пациента определялся оперирующим хирургом в зависимости от тяжести состояния больного, степени расширения полостной системы почки и личного мнения хирурга. Из исследования исключались пациентки на разных сроках беременности и пациенты с не корригированной на момент включения в исследование коагулопатией. При поступлении пациенты информировались о недостатках и преимуществах существующих методов дренирования верхних мочевых путей, после чего пациентов просили заполнить специально разработанный опросник.
Дренирование верхних мочевых путей внутренним мочеточниковым стентом выполнялось по стандартной методике. Пункция полостной системы почки при выполнении чрескожной пункционной нефростомии проводилась под ультразвуковым контролем, дренирование осуществлялось «Pigtaib- дренажем по методу Сельдингера под рентгенологическим контролем. Большинство операций было выполнено двумя хирургами, владеющими техникой выполнения эндоурологических вмешательств на экспертном уровне, незначительное число вмешательств было выполнено дежурными врачами-урологами общей специализации.
Для изучения факторов, влияющих на принятие решения о методе дренирования, нами были включены в анализ следующие параметры: пол, возраст пациентов, степень расширения полостной системы почки, температура тела пациента и количество лейкоцитов в периферической крови на момент поступления. Для анализа эффективности лечебных мероприятий и осложнений анализировались следующие критерии: продолжительность госпитализации, уровень снижения лейкоцитов в периферической крови, уровень снижения гемоглобина в периферической крови, необходимость гемотрансфузии, необходимость повторного дренирования, субъективная оценка хирургом сложности выполненного вмешательства. Пациентов, у которых дренирование мочевых путей выполнялось под местной анестезией, после операции просили оценить степень дискомфорта, возникшего во время манипуляции, используя визуальную аналоговую шкалу от ноля до десяти баллов, где 0 баллов оценивается как отсутствие какого либо дискомфорта, 5 баллов означает умеренный (терпимый) дискомфорт, а 10 баллов означает выраженный дискомфорт или выраженные болевые ощущения.
Первичная обработка данных выполнялась с использованием пакета OpenOffice®. Статистический анализ производился с помощью программы R®. Был выполнен анализ перечисленных факторов для каждого метода дренирования в отдельности и для всей когорты пациентов, включенных в исследование. С целью сравнительного анализа между группами для параметрических данных применялся критерий Стьюдента и тест Манн-Уитни, для непараметрических данных - chi-squared тест или точный тест Фишера. За достоверный статистический результат принималось значение p<0,05. Мы применили метод логистической регрессии для создания статистической модели с целью определения вероятности выполнения ЧПНС. В модель были включены следующие переменные: пол, возраст пациента, температура тела при поступлении, размер лоханки и чашечек по данным УЗИ, количество лейкоцитов периферической крови. Для оценки полученной статистической модели применялся метод построения ROC-кривой.
РЕЗУЛЬТАТЫ
В группу пациентов, перенесших стентирование, было включено 100 пациентов, а в группу пациентов, перенесших ЧПНС - 101 пациент. Всего в исследование было включено 68 (33,8%) мужчин и 133 (66,2%) женщины. 72 (54,1%) женщинам было выполнено дренирование верхних мочевых путей внутренним мочеточниковым стентом, а 61 (45,8%) пациентке выполнено ЧПНС. 28 (41,2%) мужчинам перенесли стентирование, 40 (58,8%) - ЧПНС. Не было выявлено зависимости выбора метода дренирования от пола пациента(р=0,073). Распределение больных по возрасту при различных методах дренирования ВМП представлено на рисунке 1. Средний возраст пациентов в общей группе составил 62,3+10,7 года. В группе ЧПНС средний возраст оказался выше, чем в группе стентирования: 67,0±7,8 против 58,0±11,5, p<0,001 (табл. 1).
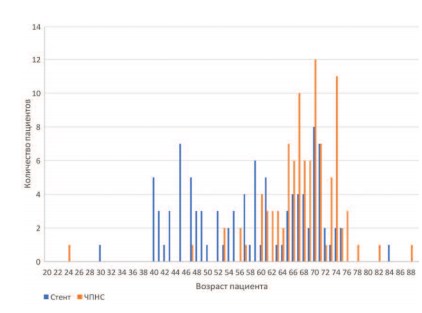
Рис. 1. Распределение количества больных в зависимости от возраста и метода дренирования верхних мочевых путей
Таблица 1. Общая характеристика больных, перенесших дренирование верхних мочевых путей по поводу острого обструктивного пиелонефрита
| Показатель | Всего: | Группа стентирования | Группа ЧПНС | Р |
|---|---|---|---|---|
| Всего больных | 201 | 100 (49,8%) | 101(50,2%) | |
| Пол | 0,073 | |||
| Муж | 68 | 28 (41,2%) | 40 (58,8%) | |
| Жен | 133 | 72 (54,9%) | 61 (45,1%) | |
| Возраст | 62,99±10,72 | 58±11,5 | 67,64±7,48 | <0,001 |
| Причина обструкции | ||||
| Камень ВМП | 188(93,0%) | 100 (100%) | 87 (86,1%) | |
| Г идронефроз | 7(3,51%) | 0 | 7 (6,9%) | |
| Другое | 7(3,51) | 0 | 8 (7,9%) | |
| Размер лоханки, мм. | 22,80±4,87 | 21,78±2,66 | 23,95±6,16 | 0,001 |
| Размер чашечек, мм. | 10,94±2,62 | 8,89±1,94 | 11,93±2,79 | <0,001 |
| Лейкоциты до операции109/л, среднее | 17,46±7,84 | 15,69±9,68 | 19,08±4,77 | 0,002 |
| Температура на момент поступления | 38,36±0,46 | 38,42±0,44 | 38,28±0,47 | 0,032 |
| Анестезия | ||||
| в/в | 53 (25,4%) | 53 (53%) | - | |
| местная | 149 (74,1%) | 47 (47%) | 101 (100%) | |
| Технические сложности | 0,066 | |||
| Да | 15 (7,5%) | 4 (4%) | 11 (10,9%) | |
| Нет | 186 (92,5%) | 96 (96%) | 90 (89,1%) | |
| Успех операции | 0,4 | |||
| Да | 195 (97%) | 96 (96%) | 99 (98%) | |
| Нет | 6 (3%) | 4 (4%) | 2 (3%) | |
| Продолжительность госпитализации дней - медиана (5% и 95% процентили) | 5 (3-8) | 6 (3-8) | 5 (2-9) | 0,016 |
| Уменьшение количества | ||||
| лейкоцитов крови после операции. 109/л, среднее | 6,72±3,25 | 6,01 ±2,186 | 7,75±4,15 | 0,001 |
| Падение уровня гемоглобина после операции. г/л | 2,98± 1,15 | 2,31 ±0,99 | 3,9±2,33 | 0,16 |
| Ухудшение состояния пациентов первые сутки после дренирования | ||||
| Да | 9 (4,5%) | 2 (2%) | 7 (7%) | 0,09 |
| Нет | 192 (95,5%) | 98 (98%) | 94 (93%) | |
| Необходимость в повторном дренировании | ||||
| Да | 7 (3,5%) | 2 (2%) | 5 | 0,254 |
| Нет | 194 (96,5%) | 98 (98%) | 96 | |
Причиной обструкции у всех пациентов в группе стентирования являлись конкременты верхних мочевых путей. В группе ЧПНС у 7 пациентов причиной была стриктура лоханочно-мочеточникового сегмента, у 8 - сдавление мочеточника извне.
Средняя температура тела пациентов на момент поступления в группе стентирования составила 38,4±0,44°С, а в группе ЧПНС -38,3±0,47°С, р=0,037.
Количество лейкоцитов в периферической крови в группе стентирования составило 15,7±9,7х109/л, а в группе ЧПНС - 19,1±4,8х109/л, р=0,002. Распределение количества лейкоцитов в периферической крови у больных с различными методами дренирования ВМП представлено на рисунке 2.
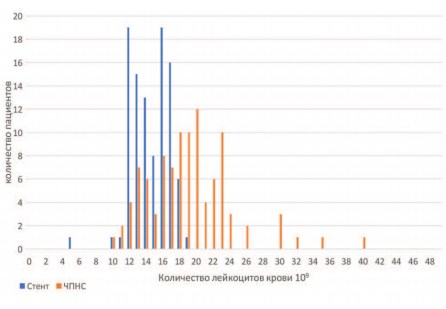
Рис. 2. Распределение количества больных в зависимости от количества лейко- цитов в периферический крови в и метода дренирования верхних мочевых путей
Расширение полостной системы почки было больше в группе ЧПНС, чем в группе стентирования: размер лоханки по данным УЗИ составлял 23,3±6,16 мм и 21,8±2,7 мм (р=0,001), а размер чашечек 11,9± 2,8мм и 8,9±1,9 (р<0,001) соответственно. Распределение размера лоханки у больных с различными методами дренирования представлены на рисунке 3.
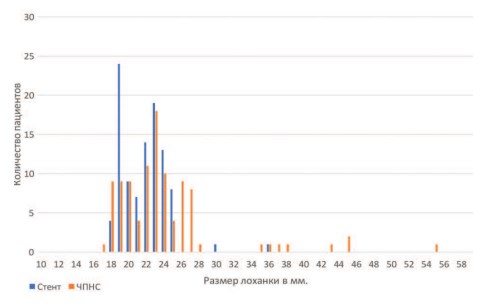
Рис. 3. Распределение количества больных в зависимости от размера лоханки и примененного метода дренирования верхних мочевых путей
Все операции ЧПНС были выполнены под местной анестезией, 53 (53%) операции в группе стентирования выполнены под внутривенной, а остальные 47 (47%) - под местной анестезией. Во всех случаях стентирование под местной анестезией выполнялось пациентам женского пола (табл. 1).
Цели операции были достигнуты у 96 (96%) пациентов в группе стентирования и у 99 (98,0%) пациентов из группы ЧПНС (р=0,4). Субъективные сложности при выполнении операции хирурги отметили в 4-х (4,0%) случаях при выполнении дренирования верхних мочевых путей мочеточниковым стентом, и в 11 (10,9%) - при выполнении ЧПНС (р=0,06). Необходимость в повторном дренировании была определена у двух (2%) пациентов из группы стентирования и 5 (4,9%) пациентов из группы ЧПНС (р=2,54). После дренирования верхних мочевых путей отмечено более выраженное снижение количества лейкоцитов крови пациентов из группы ЧПНС (на 7,7±4,1х109/л) против 6,0±2,2х109/л в группе стентирования, р=0,001). Массивное кровотечение, потребовавшее гемотрансфузии, наблюдалось только у одного пациента из группы ЧПНС. По уровню снижения гемоглобина не выявлено существенных различий между группами, в группе стентирования снижение гемоглобина составило 2,3±0,9 г/л, в группе ЧПНС - 3,9±2,3 г/л (р=0,16). Средний балл дискомфорта составил 5,3 баллов Ме = 5 в группе ЧПНС и 6,8 Ме = 7 - в группе стентирования.
Медиана продолжительности госпитализации в группе стентирования составила 6 дней (5%-95%, процентиль: 3-8), а в группе ЧПНС 5 дней (5%-95%, процентиль: 2-9) (р=0,016). В группе стентирования 83 операции, а в группе ЧПНС - 72 выполнены двумя хирургами эксперт-
ной компетенции в области эндоурологии, остальные операции были выполнены дежурными врачами-урологами общей практики.
При мультивариантном анализе факторами, обуславливающими выбор ЧПНС, как метода дренирования при остром обструктивном пиелонефрите являлись: возраст пациента (коэффициент 0,116, стандартная ошибка 0,026, р<0,001), размер лоханки по данным УЗИ (коэффициент 0,2, стандартная ошибка 0,069, р=0,004), размер чашечек по данным УЗИ (коэффициент 0,264, стандартная ошибка 0,107, р=0,014), количество лейкоцитов крови на момент поступления (коэффициент 0,552, стандартная ошибка 0,095, р<0,001).
На основании этих данных была разработана статистическая модель, которая может облегчить выбор метода дренирования. Согласно этой модели вероятность выбора ЧПНС в качестве метода дренирования (в процентах) равна 1/(1+exp(-A)), где А=0,334х(0 для женщин, 1 для мужчин)+0,116х (возраст)+0,2х (размер лоханки в мм.)+0,264х(размер чашечек в мм.)+ 0,552х (количество лейкоцитов в периферической крови на момент по- ступления)-23,931. Точность полученной статистической модели при оценке методом построения ROC кривой равна 0,93 (значение равное единице указывает на максимальную точность) (рис. 4).
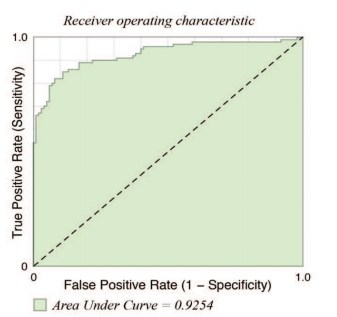
Рис. 4. Точность статистической модели выбора метода дренирования верхних мочевых путей при остром обструктивном пиелонефрите
Анализ результатов опроса пациентов о предпочтительных методах дренирования ВМП представлен в таблице 2. 115 (57,2%) пациентов заявили об отсутствии каких либо предпочтений в отношении выбора метода дренирования в силу того что не владеют информацией о методах дренирования. 83 (41,3%) пациента отдали предпочтение стентированию мочеточника, 142 (70,6%) пациента заявили, что рассматривают мочеточниковый стент как более приемлемую альтернативу не-фростомическому дренажу. И только 3 (1,5%) пациента отдали предпочтение нефростомическому дренажу. Большинство (66%) пациентов считало, что мочеточниковый стент позволит сохранить привычный образ жизни без особых ограничений, однако 34 (16,9%) больных считали, что мочеточниковый стент станет причиной выраженных болевых ощущений и дискомфорта. 61% пациентов рассматривали установку мочеточникового стента как операцию, которой они хотели бы избежать. Подавляющее большинство (87%) пациентов негативно относились к установке нефросто-мического дренажа, поскольку считали, что необходимость ухода за нефростомой значительно нарушит их образ и качество жизни. Лишь трое (1,5%) больных считали, что нефростомический дренаж позволит сохранить привычный образ жизни без особых ограничений, однако 12% пациентов опасались, что нефростомический дренаж станет причиной выраженных болевых ощущений и дискомфорта. 77% пациентов рассматривали установку нефростомического дренажа как операцию, которой они хотели бы избежать.
Таблица 2. Результаты опроса пациентов о выборе метода дренирования верхних мочевых путей при остром обструктивном пиелонефрите
| Вопрос | N, чел. | % |
|---|---|---|
| Какой метод дренирования мочевого пузыря для Вас кажется оптимальным? | ||
| Установка мочеточникового стента | 83 | 41,2 |
| Установка нефростомического дренажа | 3 | 1,5 |
| Я не владею информацией и пониманием о преимуществах и недостатках различных методов, по этой причине сложно принимать решение и я полностью доверяю право выбора доктору. | 115 | 5720,00% |
| Метод дренирования мочеточниковым стентом мог бы меня устроить, поскольку позволит сохранить привычный для меня образ жизни без особых ограничений | 133 | 6620,00% |
| Метод дренирования нефростомическим дренажом мог бы меня устроить, поскольку позволит сохранить привычный для меня образ жизни без особых ограничений | 3 | 1,5 |
| Мне бы не хотелось устанавливать мочеточниковый стент, поскольку я опасаюсь, что он станет причиной выраженных болевых ощущений и дискомфорта | 35 | 17,4 |
| Мне бы не хотелось устанавливать нефростомический дренаж, поскольку я опасаюсь, что он станет причиной выраженных болевых ощущений | 24 | 11,9 |
| Мне бы не хотелось устанавливать нефростомический дренаж, поскольку я не готов ухаживать за ним | 176 | 87,6 |
| Мне бы не хотелось устанавливать мочеточниковый стент, потому что его установка требует оперативного вмешательства | 123 | 61,2 |
| Мне бы не хотелось устанавливать нефростомический дренаж, потому что его установка требует оперативного вмешательства | 156 | 77,6 |
| Я рассматриваю мочеточниковый стент как более приемлемую альтернативу нефростомическому дренажу | 143 | 71,1 |
| Я рассматриваю нефростомический дренаж как более приемлемую альтернативу мочеточниковому стенту | 3 | 1,5 |
ОБСУЖДЕНИЕ
Мочекаменная болезнь является одним из самых распространенных заболеваний, и по оценке C.D. Scales заболеваемость составляет порядка 11% [6]. В данном исследовании отмечается, что у пациентов с мочекаменной болезнью высока вероятность диагностировать такие коморбидные состояния, как сахарный диабет и ожирение. Наблюдаемый прирост за последние десятилетия всех трех заболеваний не позволяет наедятся, что в ближайшем будущем мы увидим другие изменения, кроме дальнейшего роста заболеваемости. По данным J.D. Sammon и соавт. отмечается ежегодный прирост заболеваемости инфицированным уролитиазом, который составляет у женщин 8,3%, а мужчин 5,9% в год [2]. Частота септических осложнений у этой категории пациентов составляет 8,5% с ежегодным приростом 3%, а смертность составляет 0,25%. Среди пациентов с инфицированном нефролитиазом 28,6% нуждается в неотложном дренировании верхних мочевых путей, что делает эту проблему особенно актуальной. В этом же исследовании отмечается значительное превалирование женщин с данной патологией, несмотря на то, что заболеваемость мочекаменной болезнью у мужчин больше и, по данным J.C. Lieske составляет 105,0 на 100 000 населения, против 68,4 на 100 000 у женщин [7]. В нашем исследовании мы так же отмечаем преобладание пациентов женского пола с соотношением 1/1,95.
Острый обструктивный пиелонефрит характеризуется активным инфекционным процессом в почке на фоне ее обструкции, в результате чего нарушается доставка антибактериальных препаратов в ткани блокированной почки, что приводит к дальнейшей прогрессии заболевания и риску возникновения уросепсиса [8]. В то же время клинические рекомендации, посвященные ведению пациентов в септическом состоянии наряду с адекватной инфузионной, антибактериальной терапией предполагают определение локализации и дренирование очага, как «краеугольный камень» ведения пациентов с сепсисом и септическим шоком. В связи с этим неотложное дренирование верхних мочевых путей является обязательным вмешательством позволяющим купировать и предотвратить прогрессию патологического процесса, избежав грозных осложнений [9]. Согласно современным клиническим рекомендациям в качестве метода дренирования при остром обструктивном пиелонефрите, уролог может выбирать между двумя методами: дренированием верхних мочевых путей внутренним мочеточниковым стентом (стентирование) и выполнение чрескожной пункционной нефростомии [3]. Оба эти метода обеспечивают адекватное дренирование инфицированной почки и каждый имеет свои достоинства и недостатки. В одной из работ S. Richter и соавт. отметили, что после установки внутреннего мочеточникового стента у 8% пациентов отмечалась миграция стента, у 16% пациентов отмечались боли или дизурические явления, при этом у 19% пациентов не было отмечено уменьшения расширения лоханки [10]. H.B. Joshi и соавт. в своем исследовании отмечают, что 80% пациентов с мочеточниковым стентом имеет, по крайне мере, один симптом, связанный с нарушением мочеиспускания [11]. T. Wah и со-авт. отмечают, что эффективность ЧПНС равна 88-99%, а частота осложнений при ЧПНС составляет 4-8% [12].
Выбор оптимальной лечебной тактики у пациентов с острым обструктивным пиелонефритом и, особенно, выбор метода дренирования может представлять значительные трудности для практикующего уролога. Одной из причин этого затруднения является недостаточное количество рандомизированных исследований, посвященных этому вопросу. В 1998 г. M.S. Реаг1е с соавт. опубликовали рандомизированное контролированное исследование, сравнивающее результаты стентирование мочеточника и ЧПНС [4]. Авторы не нашли существенных различий между группами в нормализации маркеров воспаления и длительности госпитализации. Фактически единственным различием являлась более высокая стоимость дренирования внутренним мочеточниковым стентом. Несколькими годами позже в 2001 г. H. Mokhmalji и соавт. так же проведено рандомизированное исследование, посвященное данному вопросу, в котором отмечено преимущество ЧПНС как метода дренирования ВМП в связи с тем, что в группе стентирования нескольким пациентам не удалось выполнить стентирование мочеточника [13]. В нашем исследовании, в качестве маркера регрессии воспалительного процесса применялось изменение количества лейкоцитов в периферической крови. Отмечено, что среднее значение снижения уровня лейкоцитов было больше в группе ЧПНС (7,75±4,15 против 6,01 ±2,19, р=0,001). Z.G. Goldsmith и соавт. в своем исследовании, включившим в себя 130 пациентов, отметили, что в группе ЧПНС длительность госпитализации была выше, чем в группе стентирования. Автор так же отметил, что выбор метода декомпрессии коррелировал с методом оперативного лечения уроли-тиаза в дальнейшем [14]. У пациентов в группе ЧПНС чаще выполнялись перкутанные вмешательства, в группе стентирования-уретероскопия.
Продолжительность госпитализации была больше в группе пациентов, перенесших стентирование верхних мочевых путей, которая составила 6 дней против 5 в группе ЧПНС (р=0,016). Так же Z.G. Goldsmith и соавт. обращают внимание, что ЧПНС выполнялось пациентам с конкрементами больших размеров и пациентам в более «тяжелом» состоянии. В нашем исследовании мы сознательно избегали такого фактора, влияющего на выбор метода лечения, как размер конкремента. Это связано с тем, что в условиях ургентной практики дополнительное обследование, направленное на определение локализации и размера конкремента может привести к потере времени, что может быть критично при жизнеугрожающих состояниях. Так же мы не классифицировали состояние пациентов при помощи общепринятых методов таких, классификация физического состояния по ASA (американской ассоциации анестезиологов), что является одним из ограничений нашего исследования. Однако если ориентироваться на такой маркер тяжести воспаления, как количество лейкоцитов в периферической крови, мы отметили, что у пациентов в группе ЧПНС был более выраженный лейкоцитоз (19,08±4,7х109 г/л против 15,69± 9,68х109г/л, р=0,002). J.D. Summon и соавт. в своем обсервационном исследовании, основанном на анализе данных страховых компаний США, отмечают, что в 87,7% случаев методом дренирования у пациентов с острым обструктивным пиелонефритом являлась установка внутреннего мочеточникового стента. Более часто нефростомия выполнялась мужчинам, чем женщинам (34% против 28%, р<0,001) [2]. В нашем исследовании мы не отметили статистически значимой корреляции между методом дренирования и полом пациента. Так же в своем исследовании J.D. Sammon отмечает, что у пациентов, перенесших ЧПНС значительно выше риск развития сепсиса и госпитальной смертности. Учитывая обсервационный характер исследования, сам автор расценивает эти данные, исключительно как направление для дальнейшего поиска при проведении проспективных исследований в будущем. В нашем исследовании ухудшение состояния больного после дренирования отмечалось у двух (2%) пациентов в группе стентирования и у 7 (6,9%) - в группе ЧПНС. Выявленное различие статистически не значимо (р=0,09).
Во время проведения нашего исследования мы столкнулись только с одним грозным осложнением: у одного пациента (0,5%) в группе ЧПНС отмечалось массивное кровотечение, потребовавшее трансфузии эритроцитарной массы. Кровотечение было купировано консервативными методами. Несмотря на это, при сравнении двух групп по признаку снижения уровня гемоглобина в крови не было выявлено статистических различий (р=0,16). Столь редкая частота кровотечений, на наш взгляд, позволяет отнести оба метода к вмешательствам низкого риска, с точки зрения геморрагических осложнений.
Согласно результатам нашего исследования большинство пациентов не готовы сделать адекватный выбор в пользу того или иного метода дренирования в силу того что не владеют информацией о методах дренирования, по этой причине они предоставляют право выбора доктору. Значительная часть (41,8%) пациентов склоняется в пользу стентирования мочеточника, а 71% рассматривают мочеточниковый стент, как наиболее приемлемую альтернативу нефростомическому дренажу. Большинство пациентов (66%) полагают, что мочеточниковый стент позволит сохранить привычный образ жизни пациента без особых ограничений, однако 17% считают, что мочеточниковый стент станет причиной выраженных болевых ощущений и дискомфорта. Подавляющее большинство (87%) пациентов негативно относятся к установке нефростомического дренажа, полагая, что необходимость ухода за нефростомическим дренажом нарушит их привычный образ жизни и станет причиной социальной дезадаптации. Другим фактором негативного отношения пациентов к установке нефростомического дренажа является то, что подавляющее большинство (77%) пациентов рассматривает установку нефростомического дренажа, как операцию, которой они хотели бы избежать. В то же самое время результаты нашего исследования выявили, что процесс установки нефростомиче- ского дренажа связан с меньшим дискомфортом для пациента. Средний балл дискомфорта в группе ЧПНС составил 5,3 против 6,8 - в группе стентирования. Главным ограничением нашего исследования при анализе дискомфорта, ассоциированного с дренированием ВМП, заключается в том, что установка мочеточникового стента выполнялась под местной анестезией только пациентам женского пола. Однако более сложная анатомия мужского мочеиспускательного канала позволяет предположить, что установка мочеточникового стента у мужчин вызывает еще больший дискомфорт.
Большинство работ, посвященных изучению качества жизни пациентов с мочеточниковым стентом и нефростомическим дренажом, не отмечают значительных различий в части снижения качества жизни и социальной активности у данной категории пациентов. H. Mokhmolji и соавт. отметили отсутствие статистических различий между двумя операциями при оценке общего самочувствия пациентов непосредственно после вмешательства и через 2-3 недели после него [13]. H.B. Joshi с соавт. провели опрос 21 пациента после установки внутреннего мочеточникового стента и 13 пациентов после выполнения ЧПНС. Авторы отметили, что пациентам со стентом чаще требовался прием аналгетиков и они чаще отмечали симптомы расстройства мочеиспускания, а пациентам с нефростомическим дренажем чаще требовались действия, направленные на уход за стомой. Однако авторами не было выявлено статистических различий касательно оценки таких критериев, как повседневная активность, способность к самообслуживанию, ограничение мобильности и уровень беспокойства и депрессии. Авторы так же не отметили каких либо четких предпочтений в выборе метода дренирования со стороны пациентов [15].
Большинство пациентов с почечной коликой и острым обструктивным пиелонефритом госпитализируются в экстренном порядке [16,17] и большинство из них не владеют полной информацией о преимуществах и недостатках, а так же осложнениях и нежелательных эффектах того или иного метода дренирования. Поэтому пациенты в большинстве случаев доверяют право выбора метода врачу. Подобная ситуация создает предпосылки к склонению врачом пациента к тому или иному методу. Данная ситуация может представлять с собой проблему, поскольку уровень несогласованности позиции относительно выбора метода дренирования остается высоким [18]. Выбор метода дренирования обусловлен не только клиническими, но и организационными факторами. В некоторых клиниках может не быть круглосуточного доступа к необходимой аппаратуре для выполнения рентгенинтервенционных вмешательств, что может повлиять на выбор метода. Невозможность обеспечить анестезиологическое пособие может склонить уролога в сторону выполнения ЧПНС. Уровень владения той или иной оперативной техникой так же оказывает значительное влияние на выбор метода дренирования. Уролог зачастую выбирает тот метод, в выполнении которого он чувствует себя наиболее уверенным. В нашем исследовании дежурные доктора чаще, по сравнению с опытными эндоурологами, выбирали метод чрескожного дренирования так, как были более уверены в успехе. Несмотря на противоречивые данные об эффективности и безопасности различных методов дренирования верхних мочевых путей L. Hsu и соавт. в обзоре литературы, посвященному этому вопросу, сформулировали следующие выводы. При обструкции верхних мочевых путей при необходимости их дренирования должен быть в первую очередь рассмотрен вопрос о установке внутреннего мочеточникового стента. Вопрос о выполнении ЧПНС должен быть решен при подозрении на возможные сложности в ретроградном доступе к верхним мочевым путям или когда необходимо немедленное восстановление адекватного оттока мочи из почки [19].
Мы признаем, что наше исследование отражает исключительно опыт нашей клиники, поскольку помимо метода дренирования, динамика и исход заболевания острым обструктивным пиелонефритом зависят от множества других факторов: адекватное проведение антибактериальной и инфузионной терапии, подготовка специалистов, эффективность междисциплинарного взаимодействия, время от начала заболевания. Несмотря на отсутствие исследований, оценивающих такой фактор, как время, прошедшее с момента начала заболевания до момента интервенции, B.R.Matlaga и соавт. полагают, что данный фактор играет решающую роль в выборе метода дренирования [20].
Мы ожидаем, что проведение мультицентровых исследований позволит дать более определенный ответ об оптимальном методе дренирования почки в различных клинических ситуациях. Однако факторы, влияющие на принятие решения, которые мы определили, соответствуют тем, которые отражены в множестве других публикаций, посвященных этому вопросу. Мы надеемся, что разработанная нами математическая модель окажет помощь практикующим врачам в определении адекватного метода дренирования верхних мочевых путей при остром обструктивном пиелонефрите.
ЗАКЛЮЧЕНИЕ
Пациенты, госпитализируемые с острым обструктивным пиелонефритом, на момент госпитализации не владеют информацией и не имеют адекватного представления о преимуществах и недостатках различных методов дренирования, по этой причине они не в состоянии
сделать адекватный и самостоятельный выбор. Большинство пациентов предпочитают установку мочеточникового стента. У пациентов с острым обструктивным пиелонефритом такие методы дренирования ВМП как внутренний мочеточниковый стент и чрескожная пункцион-ная нефростомия, являются одинаково эффективными, с минимальной частотой развития осложнений. Установка мочеточникового стента связана с более выраженным дискомфортом пациента. Основываясь на данных проведенного нами мультивариантного анализа, нам представляется, что ЧПНС может быть более эффективна у пожилых пациентов и у пациентов с более выраженной воспалительной реакцией.
Разработанная нами статистическая модель может облегчить выбор метода дренирования, однако она нуждается во внешней валидации. Так как некоторые аспекты лечения пациентов с острым, обструктивным пиелонефритом могут отличаться в разных клиниках необходимо проведение многоцентровых, проспективных исследований для исключения противоречий, имеющихся в вопросе выбора оптимального метода дренирования у этих больных.
ЛИТЕРАТУРА
1. Scales CD, Smith AC, Hanley JM, Saigal CS. Prevalence of kidney stones in the United States. Eur Urol 2012; 62, (1):160-165. doi: 10.1016/j.eururo.2012.03.052.
2. Sammon JD, Ghani KR, Karakiewicz PI, Bhojani N, Ravi P, Sun M, et al. Temporal trends, practice patterns, and treatment outcomes for infected upper urinary tract stones in the United States. Eur Urol 2013; 64(1):85-92. doi: 10.1016/j.eururo.2012.09.035.
3. Preminger GM, Tiselius H-G, Assimos DG, Alken P, Colin Buck A, Gallucci M, et al. 2007 Guideline for the Management of Ureteral Calculi. Eur Urol 2007; 52(6):1610-1631. doi: 10.1016/j.eururo.2007.09.039.
4. Pearle MS, Pierce HL, Miller GL, Summa JA, Mutz JM, Petty BA, et al. Optimal method of urgent decompression of the collecting system for obstruction and infection due to ureteral calculi. J Urol 1998; 160(4):1260-1264.
5. Bone RC, Balk RA, Cerra FB, Dellinger RP, Fein AM, Knaus WA, et al. Definitions for sepsis and organ failure and guidelines for the use of innovative therapies in sepsis. The ACCP/SCCM Consensus Conference Committee. American College of Chest Physicians/Society of Critical Care Medicine. Chest 1992; 101(6):1644-1655.
6. Scales CD, Smith AC, Hanley JM, Saigal CS. Prevalence of Kidney Stones in the United States. Eur Urol 2012; 62, (1):160-165. doi: 10.1016/j.eururo.2012.03.052.
7. Lieske JC, Pena de la Vega LS, Slezak JM, Bergstralh EJ, Leibson CL, Ho K-L, et al. Renal stone epidemiology in Rochester, Minnesota: an update. Kidney Int 2006; 69(4):760- 764. doi: 10.1038/sj.ki.5000150.
8. Wagenlehner FME, Pilatz A, Weidner W. Urosepsis--from the view of the urologist. Int J An-timicrob Agents 2011; 38( Suppl):51-57. doi: 10.1016/j .ijantimicag. 2011.09.007.
9. Rhodes A, Evans LE, Alhazzani W, Levy MM, Antonelli M, Ferrer R, et al. Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock: 2016. Intensive Care Medicine. Springer Berlin Heidelberg, 2017; doi: 10.1007/s00134-017-4683-6.
10. Richter S, Ringel A, Shalev M, Nissenkorn I. The indwelling ureteric stent: a “friendly” procedure with unfriendly high morbidity. BJU Int 2000; 85(4):408- 411.
11. Joshi HB, Stainthorpe a, MacDonagh RP, Keeley FX, Timoney a G, Barry MJ. Indwelling ureteral stents: evaluation of symptoms, quality of life and utility. J Urol 2003; 169 (3):1065-1069. doi: 10.1097/01.ju.0000048980.33855.90.
12. Wah T, Weston M, Irving H. Percutaneous nephrostomy insertion: outcome data from a propspective multi-operator study at a UK training centre. Clin Radiol 2004; 59(3):255- 261. doi: 10.1016/j.crad.2003.10.021.
13. Mokhmalji H, Braun PM, Martinez Portillo FJ, Siegsmund M, Alken P, Kohrmann KU. Percutaneous nephrostomy versus ureteral stents for diversion of hydronephrosis caused by stones: a prospective, randomized clinical trial. J Urol 2001; 165 (4):1088-1092. doi: 10.1097/00005392-200104000- 00007.
14. Goldsmith ZG, Oredein-Mccoy O, Gerber L, Baez LL, Sopko DR, Miller MJ, et al. Emergent ureteric stent vs percutaneous nephrostomy for obstructive urolithiasis with sepsis: Patterns of use and outcomes from a 15-year experience. BJU Int 2013; 112(2):122-128. doi: 10.1111/bju.12161.
15. Joshi HB, Adams S, Obadeyi OO, Rao PN. Nephrostomy tube or “JJ” ureteric stent in ureteric obstruction: assessment of patient perspectives using quality-of-life survey and utility analysis. Eur Urol 2001; 39(6):695-701. doi: 52529.
16. Малхасян В.А., Иванов В.Ю., Ходырева Л.А., Дударева А.А., Куприянов Ю.А., Редь-кович В.И., и др. Анализ оказания специализированной медицинской помощи пациентам с почечной коликой в урологических стационарах г. Москва. Экспериментальная и клиническая урология 2016;(4) :10-16
17. Малхасян В.А., Иванов В.Ю., Ходырева Л.А., Дударева А.А., Куприянов Ю.А., Редькович В.И., и др. Анализ оказания специализированной медицинской помощи пациентам с острым обструктивным пиелонефритом в урологических стационарах г. Москвы. Экспериментальная и клиническая урология 2016;(4):26 -30
18. Hyams ES, Shah O. Malignant extrinsic ureteral obstruction: a survey of urologists and medical oncologists regarding treatment patterns and preferences. Urology 2008; 72(1):51-56. doi: 10.1016/j.urology.2008.01.046.
19. Hsu L, Li H, Pucheril D, Hansen M, Littleton R, Peabody J, et al. Use of percutaneous nephrostomy and ureteral stenting in management of ureteral obstruction. World J Nephrol 2016; 5 (2):172-181. doi: 10.5527/wjn.v5.i2.172.
20. Matlaga BR. How do we manage infected obsructed hydronephrosis? Eur Urol 2012; 64:2012-2013.













Комментарии