© С. Х. Аль-Шукри, Е. С. Невирович, Г. Б. Лукичев, Ю. А. Суханов
Кафедра урологии Санкт-Петербургского государственного медицинского университета им. акад. И. П. Павлова
Несмотря на то что радикальная нефрэктомия остается сегодня «золотым стандартом» лечения больных раком почки, резекция опухоли при стадии T1-2 демонстрирует сопоставимые онкологические результаты. Данных об эффективности нефронсберегающих операций при более крупных опухолях в современной литературе немного. Представляем случай из практики и обзор литературы.
Ключевые слова: рак почки; резекция почки; большая опухоль почки.
Выбор оптимального способа хирургического лечения больных с клинически локализованным почечно-клеточным раком сегодня не всегда очевиден. Если еще недавно «золотым стандартом» лечения таких больных была нефрэктомия, а резекция опухоли выполнялась преимущественно пациентам с единственной почкой или с поражением обеих почек, то сегодня показания к органосохраняющим операциям при раке почки значительно расширились. Исследования показывают, что частота рецидивов и выживаемость при резекции не уступает таковой при нефрэктомии [7, 14], а вероятность осложнений, в том числе и со стороны сердечно-сосудистой системы, ниже при органосохраняющих операциях [8, 17]. У больных почечно-клеточным раком, перенесших резекцию опухоли, достоверно выше общая выживаемость, что особенно важно, учитывая тенденцию к раннему, а порой и случайному, выявлению опухолей почек у все большего числа пациентов.
Положение о том, что больным с опухолью почки стадии T1a-bN0M0 следует предлагать органосохраняющую операцию, фигурирует сегодня на страницах клинических рекомендаций [12]. В литературе, посвященной данной проблеме, однако, мало сведений об эффективности и отдаленных результатах подобных вмешательств при опухолях почки стадии Т3. Поэтому весьма актуальным представляется собственное наблюдение.
Пациент Р., 56 лет, поступил в клинику урологии СПбГМУ им. акад. И. П. Павлова с жалобами на однократный эпизод макрогематурии примерно за месяц до госпитализации. При обследовании пациента выявлена опухоль нижнего полюса правой почки размерами 9,8 × 8,3 × 9,0 см. При мультиспиральной КТ данных за прорастание капсулы Герота не получено (рис. 1). Регионарные лимфатические узлы не увеличены, опухолевый тромб в почечной и нижней полой венах не определяется. При внутривенном введении ультрависта опухоль контрастируется, выделительная функция обеих почек сохранена. При рентгенографии легких данных за метастазы не получено. Установлен клинический диагноз «новообразование нижнего полюса правой почки T3aN0M0». Сопутствующие заболевания: гипертоническая болезнь II степени, риск 2. Учитывая сопутствующее заболевание, негативно влияющее на почечную функцию, преимущественно экстраренальное расположение опухоли, возраст пациента, отсутствие данных за распространение опухоли, решено выполнить резекцию опухоли правой почки.
При ревизии правой почки доступом из XI межреберья определялась опухоль нижнего полюса размерами 9,8 × 8,3 × 9,0 см, ограниченная капсулой Герота. Регионарные лимфатические узлы не увеличены. С диагностической целью выполнена лимфодиссекция. Почка выделена, на почечную ножку наложен зажим, выполнена резекция нижнего полюса правой почки с опухолью в пределах здоровых тканей (рис. 2, 3). Время тепловой ишемии 11 минут. Дефектов полостной системы выявлено не было. Паренхима ушита обвивными викриловыми швами. Выполнена нефропексия. Интраоперационная кровопотеря 200 мл. При гистологическом исследовании обнаружен светлоклеточный почечноклеточный рак. Край резекции отрицательный. В удаленных лимфоузлах опухолевых клеток не обнаружено. Послеоперационный период протекал без осложнений.
Рана заживала первичным натяжением. Пациент выписан на 8-е сутки для амбулаторного лечения и наблюдения.
Сегодня нефрэктомия остается «золотым стандартом» лечения больных раком почки. Однако более щадящие методы лечения требуются, когда необходимо сохранить как можно больше почечной паренхимы у пациента [4]. По данным литературы, доля резекции почки в лечении рака почки составляет в некоторых клиниках 31 % от всех хирургических методов лечения злокачественных опухолей почки [6]. Существуют 3 группы показаний к нефронсберегающим операциям при раке почки. Это абсолютные, при единственной функционирующей почке или опухолевом поражении обеих почек; относительные, когда почки поражены неонкологическим заболеванием (например, хронический гломерулонефрит), и весьма вероятно снижение почечной функции в будущем; элективные, основанные на данных о снижении общей смертности при резекции почки по сравнению с нефрэктомией [4]. Недавние исследования показывают, что до 26 % больных раком почки имеют хроническую болезнь почек, характеризующуюся снижением скорости клубочковой фильтрации ниже 60 мл/мин/1,73 м2, еще до оперативного вмешательства [10], а вероятность развития мочекаменной болезни после нефрэктомии значительно выше, чем после резекции почки [1]. Установлено, что онкологические результаты при нефрэктомии и резекции почки сопоставимы при стадиях T1a и T1b [4, 11]. Больших рандомизированных исследований об успешности резекции почки при опухолях более 7 см не проводилось. По данным некоторых авторов, у 71 % пациентов с опухолью почки более 7 см после резекции местных или отдаленных рецидивов не наблюдалось [11] и нефронсберегающая операция в этом случае может быть рекомендована [13]. К тому же, возможность проведения таким пациентам в случае возникновения метастазов в послеоперационном периоде консервативной терапии может быть лимитирована степенью почечной недостаточности. В нашем случае резекция опухоли почки выполнена по относительным показаниям. Имеющаяся у пациента гипертоническая болезнь в будущем весьма вероятно приведет к снижению почечной функции, и для нас было важно, наряду с онкологическим результатом, сохранить как можно больше функционирующей почечной паренхимы.
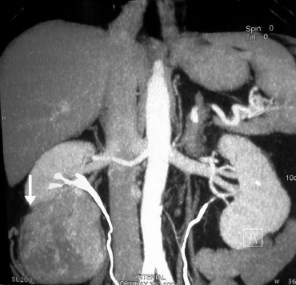
Рис. 1. Предоперационная компьютерная томография (стрелкой указана опухоль)

Рис. 2. Резецированная опухоль на разрезе
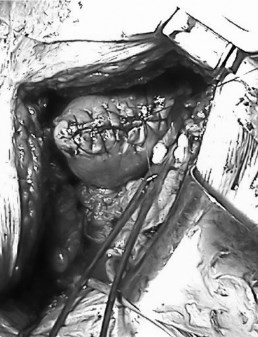
Рис. 3. Вид почки после резекции
Во время операции мы произвели лимфодиссекцию для дальнейшего гистологического исследования. По данным литературы, при опухолях почки диаметром более 7 см вовлечение лимфатических узлов в опухолевый процесс встречается в 10–20 % случаях [14]. При обнаружении метастазов в регионарных лимфатических узлах прогноз при раке почки ухудшается и средняя продолжительность жизни таких пациентов после операции значительно ниже [10]. Признаков лимфогенного метастазирования у нашего пациента обнаружено не было.
Доказано, что длительность ишемии — фактор, обусловливающий сохранение функции оставшейся паренхимы [2, 4, 5, 7, 9, 15, 16]. Во время нашей операции время тепловой ишемии почки составило 11 минут. По данным разных исследований, максимальное время тепловой ишемии колеблется в пределах от 20 до 28 минут [2, 5, 7] при функционирующей контралатеральной почке и менее 20 минут при операциях на единственной почке [15]. В литературе предложены также способы резекции опухоли почки без накладывания зажима на почечные сосуды [9].
Несмотря на очевидные успехи нефронсберегающих операций при раке почки при T1– 2N0M0 стадии, пациентам с опухолями диаметром более 7 см сегодня, как правило, выполняют нефрэктомию. Учитывая данные литературы о хороших онкологических результатах резекции почки при подобных опухолях, возможное применение консервативной терапии в послеоперационном периоде, отрицательно влияющую на почечную функцию, необходимо, на наш взгляд, рассматривать возможность резекции почки при опухолях стадии T3N0M0. Необходимость крупных рандомизированных исследований, сравнивающих результаты нефрэктомии и нефронсберегающих операций, при подобных опухолях почки очевидна.
Список литературы
1. Bagrodia A., Malcolm J. B., Diblasio C. J. et al. Variation in the incidence of and risk factors for the development of nephrolithiasis after radical or partial nephrectomy // BJU Int. 2010. Vol.106, № 8. P.1200–1204.
2. Becker F., Van Poppel H., Oliver W. et al. Assessing the Impact of Ischaemia Time During Partial Nephrectomy // Eur. Urol. 2009. Vol. 56. P. 625–635.
3. Bratslavsky G. Argument in favor of performing partial nephrectomy for tumors greater than 7 cm // Urol Oncol. 2011. Vol. 29, № 6. P. 829–832.
4. Neoplasms of the Upper Urinary Tract // Campbell-Walsh Urology. Section XII. P. 1452.
5. Choi J. D., Park J. W., Lee S. Y. et al. Does prolonged warm ischemia after partial nephrectomy under pneumoperitoneum cause irreversible damage to the affected kidney? // J. Urol. 2012. Vol. 187, № 3. P. 802–806.
6. Fedeli U., Novara G., Alba N. et al. Trends from 1999 to 2007 in the surgical treatments of kidney cancer in Europe: data from the Veneto Region, Italy // BJU Int. 2010. Vol. 105, № 9. P. 1255–1259.
7. Funahashi Y., Hattori R., Yamamoto T. et al. Ischemic Renal Damage after Nephron-Sparing Surgery in Patients with Normal Contralateral Kidney // Eur. Urol. 2009. Vol. 55, № 1. P. 209–215.
8. Go A. S., Chertow G. M., Fan D. et al. Chronic kidney disease and the risks of death, cardiovascular events, and hospitalization // N. Engl. J. Med. 2004. Vol. 351. P. 1296–1305.
9. Gruschwitz T., Shubert J., Wunderlich H. Lasergestützte partielle Nephrektomie beim Nierenzellkarzinom // Der. Urologe. 2008. Vol. 47, № 9. P. 1173–1174.
10. Huang W. C., Levey A. S., Serio A. M. et al. Chronic kidney disease after nephrectomy in patients with renal cortical tumours: a retrospective cohort study // Lancet Oncol. 2006. Vol. 7. P. 735–740.
11. Karellas M. E., O’Brien M. F., Jang T. L. et al. Partial nephrectomy for selected renal cortical tumours of 7 cm // BJU Int. 2010. Vol. 106, № 10. P. 1484–1487.
12. Ljungberg B., Cowan N., Hanbury D. C. et al. Guidelines on Renal Cell Carcinoma // European Association of Urology. 2010.
13. Long C. J., Canter D. J., Kutikov A. et al. Partial nephrectomy > 7cm: technical, oncological and functional outcomes for renal masses // BJU Int. 2012. Vol. 5.
14. Nicholas J. V., Walter M. S. Kidney cancer // The Lancet. 1998. Vol. 21. P. 352.
15. Türkeri L. Re: Comparison of Warm Ischemia Versus No Ischemia During Partial Nephrectomy on a Solitary Kidney // Eur. Urol. 2010. Vol. 58. P. 331–336.
16. Thompson R. H., Lane B. R., Lohse C. M. et al. Renal function after partial nephrectomy: effect of warm ischemia relative to quantity and quality of preserved kidney // Urology. 2012. Vol. 79, № 2. P. 356–360.
17. Van Poppel H. Efficacy and safety of nephron-sparing surgery // Int. J. Urol. 2010. Vol. 17. P. 314–326.
Partial nephrectomy in patient with T3AN0M0 clear cell kidney cancer (case report and review of literature)
Al-Shukri S. H., Nevirovich E. S., Lukichev G. B., Sukhanov Y. A.
Summary. Today radical nephrectomy (RN) is a gold standart of treatment localized kindney cancer (stage T1–2). The partial nephrectomy (PN) shows the same oncological outcomes as RN on this stage. However there are few artikles of efficiasy PN in kidney cancer more than 7 cm. The case report and review of literature is presented.
Key words: kidney cancer; partial nephrectomy; large kidney tumors.









Комментарии