Давидов М.И., Гернер А.О., Никонова О.Е.
Рост количества дорожнотранспортных происшествий, криминогенной обстановки и алкоголизма привели к увеличению частоты и тяжести закрытых травм мочевого пузыря [1]. Однако многие вопросы диагностики и лечения при данной травме, особенно при внутрибрюшинных повреждениях мочевого пузыря, разработаны недостаточно. Абсолютно точных методов диагностики внутрибрюшинных разрывов мочевого пузыря не существует до сих пор, частота ошибок при применении ретроградной цистографии, ультразвукового исследования (УЗИ) и других традиционных методов (цистоскопия, проба Зельдовича, нисходящая цистография) достигает 13,7 - 44,8% [2-6].
Лапароскопия как метод диагностики внутрибрюшинного разрыва мочевого пузыря применяется сравнительно давно, но техническое несовершенство прежней аппаратуры снижало ее информативность. Внедрение современной техники видеолапароскопии позволило по-новому взглянуть на данную проблему. Необходимо изучение возможностей этого метода в диагностике внутрибрюшинных разрывов мочевого пузыря.
В лечении внутрибрюшинных разрывов мочевого пузыря до сих пор преобладают открытые оперативные вмешательства, которые имеют высокую летальность, достигающую 18-45% , у 18-57% больных развиваются различные осложнения, а средняя продолжительность госпитализации пациентов составляет 23-30 дней [4,5,7-9].
Возможности ушивания разрыва мочевого пузыря во время видеолапароскопии изучены недостаточно. В отечественной литературе имеются единичные публикации об использовании данного метода [10,11]. В зарубежной литературе также приводятся единичные наблюдения, при этом техника видеолапароскопического ушивания разрыва мочевого пузыря все еще находится в стадии разработки, не определены показания и противопоказания к этому методу [1,12-14].
Целью настоящего исследования явилось определение роли и значения видеолапароскопии в диагностике и оперативном лечении внутрибрюшинного разрыва мочевого пузыря.
МАТЕРИАЛЫ И МЕТОДЫ
В урологическую клинику Пермского медицинского университета за последние 10 лет поступило 36 больных с внутрибрюшинным разрывом мочевого пузыря в возрасте от 14 до 74 лет. Мужчин было 22 (61,6%) человека, женщин - 14 (38,9%). У всех пациентов разрыв мочевого пузыря был полным. У 32 (88,9%) больных повреждения возникли вследствие удара в область живота, при этом в момент травмы 20 (55,6%) человек находились в состоянии алкогольного опьянения. В 4 (11,1%) случаях повреждение мочевого пузыря произошло в результате дорожнотранспортного происшествия и сочеталось с переломом костей таза. Изолированное повреждение мочевого пузыря диагностировано у 24 (66,7%) пострадавших, у 12 (33,3%) пациентов диагностирована сочетанная травма с разрывом тонкой кишки ( 4 чел.), печени ( 2 чел.), селезенки (2 чел.), переломом костей таза (4 чел.) У 8 больных сочетанная травма возникла после удара в область живота, у 4 последних пациентов - вследствие ДТП.
Из всех 36 пациентов лишь 6 (16,7 %) поступили в стационар в первые 6 часов с момента травмы, еще 4 (11,1%) в срок от 7 до 12 часов. При этом у 4 (11,1%) больных явления перитонита не успели развиться, у 6 (16,7%) отмечены явления местного перитонита, охватывающие 1-2 анатомические области брюшной полости. Остальные 26 (72,2%) пациентов поступили в сроки более 13 часов с момента травмы: через 13-24 часов - 10(27,8%) чел., 25-48 часов - 12 (33,3%) чел., 49-72 часов - 4 (11,1%) с наличием распространенного перитонита. При осмотре у 30 (83,3%) больных диагностирована острая задержка мочеиспускания, у 6 (16,7%) пациентов отмечено самостоятельное мочеиспускание. При сборе анамнеза 10 (27,8 %) пациентов отрицали факт травмы, что вызвало определенные диагностические трудности, учитывая наличие у 6 из них в анамнезе язвенной болезни желудка и 12-перстной кишки. Состояние 24 (66,7%) пациентов при госпитализации было тяжелым, 12 (33,3%) - средней тяжести.
Для диагностики внутрибрю-шинного разрыва мочевого пузыря использовали следующие методы: катетеризация мочевого пузыря одноразовым эластическим катетером (36 (100%) больных), проба Я.Б. Зельдовича [2] (26 (72,2%) чел.), обзорная урография и ретроградная цистография в 2-3 проекциях с тугим заполнением мочевого пузыря 300 мл 20% раствора урографина и обязательным выполнением отстроченного снимка после опорожнения мочевого пузыря (все пациенты). Экскреторная урография с нисходящей цистографией выполнена 12 (33,3%) пациентам, у которых клинически было трудно исключить сочетанное повреждение почек (вводили урографин в дозе 1 мл/кг массы, разведенный в 120 мл 0,9% хлорида натрия). УЗИ мочевого пузыря и брюшной полости выполнено 26 (72,2%) пациентам на аппаратах фирмы «Алока» (Япония). Цистоскопия проведена 8 (22,2%) больным.
Одним из показателей диагностической ценности метода является его чувствительность, которая рассчитывается по формуле:
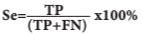
где Se - чувствительность, TP -число истинноположительных результатов (диагностирован разрыв мочевого узыря), FN - число ложноотрицательных результатов (не диагностирован разрыв мочевого пузыря).
При диагностике внутрибрю-шинного разрыва мочевого пузыря 20 (55,6%) пациентам в экстренном порядке выполнили лапаротомию. У 16 (44,4%) больных, установка диагноза у которых вызывала трудности, выполнена диагностическая видеолапароскопия. Последняя выполнялась в специально оборудованной операционной при полной готовности к последующей срочной лапаротомии, которая производилась здесь же. 6 (16,7%) больным после диагностической видеолапароскопии выполнено эндохирургическое вмешательство. Для видео-лапароскопических диагностических и лечебных вмешательств использовали видеоэндоскопическую стойку фирмы «Karl Storz» системы «Full HD», оборудование и инструменты фирмы «Karl Storz».
Экстренно оперированы все 36 больных. При этом открытая операция (лапаротомия) выполнена 30 (83,3 %) пациентам. Нижним срединным разрезом вскрывалась брюшная полость. Производилось ушивание разрыва стенки мочевого пузыря викрилом или полисорбом в 2 ряда. При сочетанной травме также ушивали разрывы печени и тонкой кишки, выполняли спленэк-томию. Брюшная полость дренировалась двумя трубчатыми дренажами, выведенными через контрапертуры в правой и левой подвздошной областях. После ушивания брюшины на внебрюшинную часть передней стенки мочевого пузыря накладывалась эпицистостома, которая удалялась через 10-14 сут.
У 6 пациентов экстренная операция выполнена миниинвазивным эндовидеохирургическим методом. У них диагностическая видеолапароскопия сразу перешла в лечебную с выполнением эндовидеохирургического интракорпорального шва разрыва мочевого пузыря.
У всех 36 больных с внутри-брюшинным разрывом мочевого пузыря изучены отдаленные результаты открытого или эндовидеохирургического ушивания разрыва в сроки от 1 до 9 лет после операции (анализы мочи, УЗИ, по показаниям - цистоскопия, ретроградная цистография).
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Чувствительность использованных методов диагностики разрыва мочевого пузыря приведена в таблице.
Таблица. Чувствительность методов диагностики внутрибрюшинного разрыва мочевого пузыря
| Метод диагностики | Чувствительность метода, % |
|---|---|
| Катетеризация мочевого пузыря | 55,6 |
| Проба Я.Б.Зельдовича | 61,6 |
| Ретроградная цистография | 83,3 |
| Нисходящая цистография | 16,7 |
| УЗИ мочевого пузыря и брюшной полости | 69,2 |
| Цистоскопия | 0 |
| Видеолапароскопия | 100 |
При катетеризации мочевого пузыря у 20 (55,6%) пациентов получено небольшое количество (от 5 до 150 мл) кровянистой мочи, что считается наиболее характерным для разрыва мочевого пузыря. Таким же ненадежным методом оказалась проба Я.Б. Зельдовича. Она оказалась положительной лишь у 16 из 26 больных, которым была проведена . Использование экскреторной урографии с нисходящей цистографией позволило у 12 исследуемых исключить травму почек, которую мы подозревали (как сочетанную с повреждением мочевого пузыря) по клиническим данным. Однако в отношении диагностики разрыва мочевого пузыря нисходящая цистография оказалась неинформативным методом (лишь у 2 из 12 больных был обнаружен затек контрастного вещества за пределы мочевого пузыря).
Цистоскопия как метод диагностики разрыва мочевого пузыря также оказалась неэффективной. Мы проводили цистоскопию под непрерывным током промывной жидкости, но даже и в таких условиях из-за плохой видимости ни в одном случае из 8 не смогли обнаружить в мочевом пузыре место разрыва.
УЗИ мочевого пузыря и брюшной полости оказалось достаточно информативным методом. Признаки разрыва мочевого пузыря обнаружены у 18 (69,2%) из 26 больных, в том числе асимметрия и деформация мочевого пузыря - у 18, анэхогенное жидкостное образование (излившаяся моча) рядом с мочевым пузырем или в других отделах брюшной полости - у 16.
Ценным методом диагностики повреждения мочевого пузыря является ретроградная цистография, которая позволяет определить вид повреждения (внутри- или внебрю-шинный) и, по расположению мочевых затеков, его приблизительную локализацию. Затеки контрастного вещества в брюшную полость выявлены нами у 30 из 36 больных (83,3%). Однако у 6 пострадавших даже тугое (300 мл контраста) заполнение мочевого пузыря, снимки в 2-3 проекциях и отстроченный снимок после опорожнения пузыря не выявили затеков и других признаков разрыва. При последующей видеолапароскопии или лапаротомии у этих больных обнаружено частичное прикрытие места разрыва сальником или кишечной петлей.
Диагностическая видеолапароскопия применена у 16 больных, у большинства из которых после применения традиционных методов, перечисленных выше, оставались сомнения в диагнозе. Во время видеолапароскопии разрыв мочевого пузыря диагностирован у всех 16 больных, выявив 100% чувствительность метода. Обнаруженный при видеолапароскопии разрыв мочевого пузыря был сквозным, одиночным, размерами от 1 до 12 см с неровными краями и участками кровоизлияний, разрыв располагался на внутрибрюшинной части пузыря, как правило, в продольном (сагиттальном) направлении. Зияющий дефект на пузырной стенке хорошо визуализировался во всех случаях (рис. 1). Благодаря современному высокоинформативному видеокомплексу фирмы «Karl Storz» системы «Full HD», изображение на видеомониторе патологического процесса в брюшной полости получается более отчетливым и ярким, чем непосредственный обзор операционной раны хирурга во время лапаротомии.
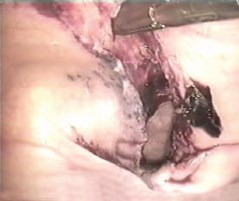
Рис. 1. Разрыв мочевого пузыря. Вид при видеолапароскопии
У 4 больных при видеолапароскопии обнаружено, что разрыв мочевого пузыря был частично прикрыт сальником или кишечной петлей. Именно у этих больных применение ретроградной цистографии и других традиционных методов не позволило установить диагноз. Однако при лапароскопии часть линии разрыва отчетливо просматривалась на цветном мониторе, что позволило установить правильный диагноз.
Ценность метода видеолапароскопии состоит и в возможности диагностики сочетанного повреждения органов брюшной полости. В области травмированного мочевого пузыря, в малом тазу и нижнем этаже брюшной полости при эндоскопическом осмотре обнаруживали небольшие сгустки крови и жидкую кровь, мочевые затеки, гиперемию и отложение пленок фибрина на брюшине и серозной оболочке кишечных петель. В брюшной полости отмечали различное количество выпота обычно смешанного с мочой (рис. 2). Только у 4 больных при видеолапароскопии не было выявлено перитонита, у 2 отмечены явления местного перитонита, а у 10 больных развился распространенный гнойный перитонит. Выявление указанных изменений важно для выбора лечебной тактики (переход с диагностической на лечебную видеолапароскопию или, при распространенном перитоните, на лапаротомию), объема и особенностей операции.
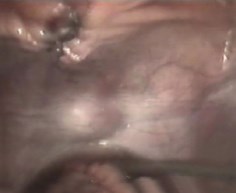
Рис. 2. Выпот в брюшной полости, смешанный с мочой. Вид при видеолапароскопии
Кроме того, у 8 больных при видеолапароскопии зафиксирована сочетанная травма органов брюшной полости (разрывы печени - 2, селезенки - 2, тонкой кишки - 4), что практически невозможно диагностировать традиционными методами диагностики разрыва мочевого пузыря (ретроградной и нисходящей цистографией и др.). Выявление при видеолапароскопии тяжелой сочетанной травмы органов брюшной полости служило абсолютным показанием к выполнению открытой лапаротомии.
На основании результатов первых трех лет проведения исследования мы разработали алгоритм диагностики и лечения разрыва мочевого пузыря (рис. 3), которым руководствовались в дальнейшем.
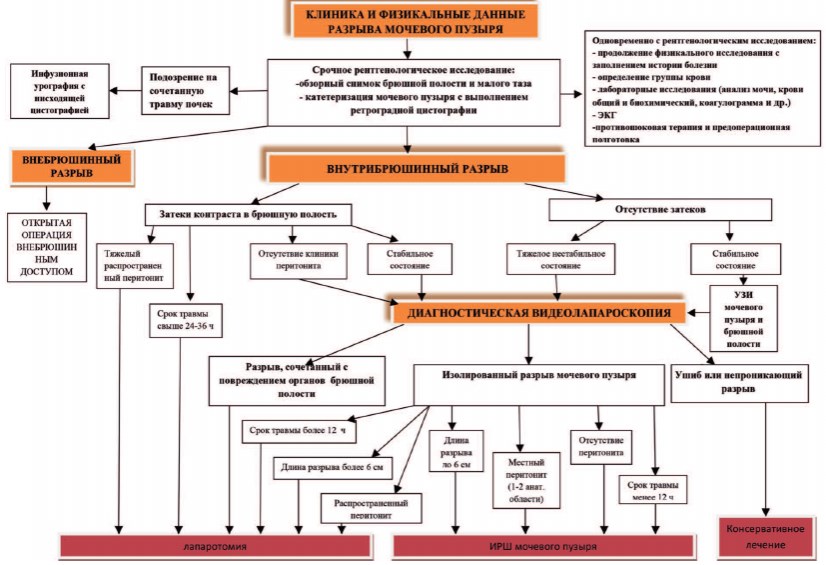
Рис. 3. Алгоритм диагностики и лечения внутрибрюшинного разрыва мочевого пузыря
Внутрибрюшинный проникающий разрыв мочевого пузыря является абсолютным показанием к срочному хирургическому вмешательству [3-9]. Известно, что чем раньше выполнена операция, тем ниже летальность [4,5,7-9]. Поэтому при установлении диагноза традиционными методами (например, ретроградной цистографией), наличии распространенного перитонита и сроке госпитализации пациента свыше 24-36 часов после травмы, мы сразу выполняли лапаротомию (20 больных), не прибегая к видеолапароскопии, которая являлась бы в данной ситуации методом, неоправданно удлиняющим срок обследования.
В соответствии с алгоритмом, 10 пациентам, госпитализированным через 13-36 часов с момента травмы, у которых при проведении видеолапароскопии обнаружены явления распространенного гнойного перитонита, занимающего от 3 до 9 анатомических областей, а также наличие у 8 из них сочетанной травмы органов брюшной полости и у одного - большую протяженность разрыва мочевого пузыря (12 см), сразу после выполнения видеолапароскопии проводилась открытая операция - лапаротомия.
В нашем исследовании лапарото-мия выполнена 30 пациентам. Средняя продолжительность открытой операции ушивания мочевого пузыря традиционным способом составила 83,0±5,1 мин. Из 30 больных умерли 3 (10%) пациента, которые были госпитализированы поздно с тяжелым перитонитом и полиорганной недостаточностью. После открытого хирургического вмешательства отмечены большие сроки реабилитации: послеоперационный койко-день составил в среднем 19,8±2,5, а к работе пациенты приступали лишь через 36,2± 4,2 дня после травмы.
По нашим предыдущим 25-летним наблюдениям, охватывающим более 300 больных с травмой мочевого пузыря, мочевой химический (асептический) перитонит начинает переходить в гнойный с выраженными морфологическими изменениями, как правило, через 12 часов после разрыва пузыря. Это соответствует литературным данным [4,7-9]. Поэтому считаем, что на сегодняшнем этапе внедрения миниинвазивного эндовидеохирургического ушивания разрыва мочевого пузыря, он целесообразен в первые 12 часов с момента травмы, когда морфологические изменения ушиваемых тканей позволяют надеяться на состоятельный герметичный шов.
Учитывая вышеизложенное, ушивание мочевого пузыря в процессе выполнения видеолапароскопии показано в первые 12 часов с момента травмы, при изолированном разрыве мочевого пузыря длиной до 6 см, отсутствии перитонита или умеренно выраженном местном перитоните, захватывающим не более 1-2 анатомических областей, то есть локализующемся в области разрыва.
Таким критериям отвечали 6 пациентов, у которых диагностическая видеолапароскопия сразу перешла в лечебную с выполнением интракорпо-рального ручного шва (ИРШ) мочевого пузыря.
Разработанная и примененная нами оперативная техника заключалась в следующем. Вмешательство проводилось под эндотрахеальным наркозом. Положение больного по Тренделенбургу. Устанавливались-троакары:
- два 5-миллиметровых троакара в правой и левой подвздошных областях, на границе нижней и средней трети линии, соединяющей пупок и переднюю верхнюю ость подвздошной кости; правый порт использовался для иглодержателя, левый - для второго рабочего граспера;
- 10-миллиметровый троакар в левой нижней точке Калька, который использовался для лапароскопа;
- 10-миллиметровый порт в области пупка для принимающего граспера и введения нити в брюшную полость.
Дефект мочевого пузыря в зависимости от величины разрыва и состояния краев пузырной раны, был ушит в один (у 4 больных) или два (у двух) ряда, непрерывным швом атравматической нитью «Викрил» 3/0. Узлы сформированы интракорпорально. Первый вкол иглы производился со стороны серозной оболочки мочевого пузыря в сторону слизистой (снаружи внутрь), выкол - со стороны слизистой (изнутри снаружи), с обязательным захватом брюшины. У всех 6 больных удалось надежно ушить имеющийся разрыв мочевого пузыря, длина которого составляла от 1 до 6 см. После ушивания проводилась гидродинамическая проба на герметичность путем введения 500 мл фурацилина 1:5000 в мочевой пузырь через уретральный катетер. Мочевой пузырь дренировали троакарной цистостомой, наложенной под контролем видеолапароскопа, в течение 10-14 сут. В конце операции брюшная полость дренировалась двумя дренажами. Техника ИРШ при разрыве мочевого пузыря приведена на рис. 4-5. Средняя продолжительность лапароскопической операции составила 82,5±6,0 мин и не отличалась от продолжительности открытого хирургического вмешательства (р>0,05).
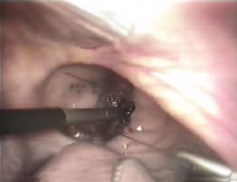
Рис. 4. Техника интракорпорального ручного шва мочевого пузыря
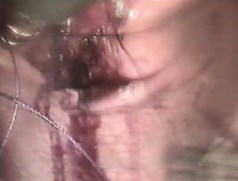
Рис. 5. Заключительный этап интракорпорального ручного шва мочевого пузыря
У всех 6 больных с ИРШ послеоперационный период протекал гладко, послеоперационных ближайших и отдаленных (в сроки от 1 до 9 лет) осложнений и летальных исходов не было. Послеоперационный койко-день составил 12,3±3,0 дня, что в 1,6 раза меньше по сравнению с ушиванием мочевого пузыря во время лапаротомии. Больные приступили к работе в среднем через 19,2±3,5 дней после травмы, т.е. сроки реабилитации уменьшились в 1,9 раза по сравнению с открытым ушиванием разрыва мочевого пузыря. В сроки от 1 до 9 лет после ИРШ жалобы у больных отсутствовали, нарушения мочеиспускания не установлено, анализы мочи были в норме. УЗИ мочевого пузыря не выявило патологии, объем мочевого пузыря достигал 450-500 мл, форма его не изменена, остаточной мочи не было.
ВЫВОДЫ
1. Среди изученных методов диагностики внутрибрюшинного разрыва мочевого пузыря наиболее информативным и чувствительным является видеолапароскопия. Современная видеолапароскопия с использованием усовершенствованной техники и цветных мониторов не только обеспечивает наиболее точную и безошибочную диагностику внутрибрю-шинного разрыва мочевого пузыря, но и позволяет до операции распознать сочетанные повреждения органов брюшной полости.
2. Предложенный алгоритм диагностики и лечения внутрибрюшинного разрыва мочевого пузыря направлен на улучшение оказания специализированной помощи данному контингенту больных. Помимо этой задачи, он определяет место диагностической и лечебной видеолапароскопии при повреждениях мочевого пузыря.
3. Миниинвазивное эндохирургическое ушивание разрыва мочевого пузыря в ходе лапароскопии показано в первые 12 часов с момента травмы, при изолированном разрыве длиной не более 6 см, отсутствии перитонита или умеренно выраженном местном перитоните. Это вмешательство уменьшает время операции, имеет хорошие ближайшие и отдаленные результаты, в 1,9 раза уменьшает сроки реабилитации пациентов по сравнению с открытым ушиванием мочевого пузыря во время лапаротомии.
ЛИТЕРАТУРА
1. Mortelmans D., Messaoudi N., Jaekeis J., Bestman R., Pauli S., Van Cleemput M. Laparoscopic repair of intraperitoneal bladder rupture after blunt abdominal trauma.// J Urology 2014. Vol. 11,№1. Р 1338-1340.
2. Зельдович Я.Б. Цит: по Люлько А.В. Повреждение органов мочеполовой системы. Киев: Здоровья, 1981. 77 c.
3. Петров С.Б. Повреждения мочевого пузыря// В кн.: Материалы Х Рос. съезда урологов. М., 2002. С. 497-499.
4. Довлатян А.А., Черкасов Ю.В. Травматические повреждения мочевого пузыря: тактика и результаты лечения. Урология 2004;(6): 30-34.
5. Сидоров В.А. Этапное лечение пострадавших с ранениями и закрытыми повреждениями мочевого пузыря: Автореф. дис. ..канд. мед. наук. М., 2001. 24 с.
6. Урология по Д. Смиту. [Под ред. Э. Танахо, Дж. Маканинча]. М.: Практика. 2005. 819 с.
7. Люлько А.В. Повреждение органов мочеполовой системы. Киев: Здоровья, 1981. 256 с.
8. Тиктинский О.Л., Тиктинский Н.О. Травмы мочеполовых органов. СПб: Питер, 2002. 360 с.
9. Parry NG, Rozycki GS. Traumatic rupture of the urinary bladder. J Trauma 2003; 54: 431-436 doi.org/10.1097/01.ta.0000053196.19218.4f
10. Гернер А.О., Субботин В.М., Давидов М.И. Лапароскопический способ ушивания разрыва мочевого пузыря при его повреждении. В кн.: Актуальные проблемы урологии и андрологии. Челябинск, 2007. С. 32-34.
11. Степнов А.А, Хутиев С.Т., Сергиенко Н.Ф. Лапароскопическое ушивание внут-рибрюшинного разрыва мочевого пузыря. В кн.: Материалы Х Рос. съезда урологов. М., 2002.С. 613-614.
12. Figueiredo AA, Tostes JGT, Jacob MVM. Laparascopic treatment of traumatic intraperitoneal bladder rupture. InternationalBraz J Urol 2007; 33(3):380-382.doi.org/10.1590/s1677-55382007000300011
13. Kim FJ, Chammas MF, Gewehr EV, Campagna A, Moore EE. Laparoscopic management intraperitoneal bladder rupture secondary to blunt abdominal trauma using intracorporeal single layer suturing technique. J Trauma 2008; 65(1):234-236. doi:10.1097/TA.0b013e318169279e
14. Mikulska-Jovanovic M, Krasnicki K, Wolski Z, Dabrowiecki S, Gnilka W. Laparascopic treatment of traumatic bladder rupture. Centr Europ J Urol 2009. Vol. 62. P. 2-7. doi.org/10.5173/ceju.2009.02.art10









Комментарии