С.П. Боковой
ФГБОУ ВО «Северный государственный медицинский университет» Минздрава России, Архангельск
Введение
Диагностика и лечение висцероптоза представляют собой актуальную проблему современной медицины. Наиболее изученным состоянием является нефроптоз, лечению которого посвящено значительное количество научных работ. Большинство урологов считает, что нефроптоз может развиваться как самостоятельно, так и в сочетании с опущением органов брюшной полости [1–3]. В последние годы активно применяются малоинвазивные методики нефропексии — лапарои люмбоскопические, робот-ассистированные [4, 5]. Нерешенным на сегодняшний день вопросом остается частое несоответствие между клиническими и анатомическими результатами нефропексии. Так, у 16–30 % больных в отдаленном периоде после нефропексии отмечается неудовлетворительный клинический результат при хороших данных рентгенологического обследования [1, 6, 7]. Возможной причиной такого несоответствия может быть сопутствующее опущение соседних органов — висцероптоз, который часто приводит к абдоминальной ишемии [8]. При этом, несмотря на важность данной проблемы, к настоящему времени системный подход к лечению висцероптоза не сформирован.
Разработка методов лечения правостороннего висцероптоза явилась основной целью настоящего исследования.
Характеристика больных и методы хирургического лечения За период с 1983 г. под наблюдением находились 442 больных с предварительным диагнозом «висцероптоз». Оперативное лечение проведено 254 (57,5 %) пациентам. Из них мужчин было 23 (9,1 %), женщин — 231 (90,9 %). Пациентов с астеническим типом телосложения было 140 (55,1 %), нормостеническим — 94 (37,0 %), гиперстеническим — 20 (7,9 %). Физическим трудом занимались 137 (53,9 %) человек, умственным — 84 (33,1 %). У 33 (13,0 %) трудовая деятельность включала в себя элементы физического труда. В возрасте от 21 до 50 лет были 233 (91,7 %) пациента. Длительность заболевания до операции колебалась от четырех месяцев до 30 лет и в среднем составила 5,6 ± 1,2 года. У 66 (26,0 %) больных ранее была выполнена аппендэктомия, при этом у 22 из них была произведена плановая операция по поводу хронического аппендицита. У большинства больных, оперированных в плановом порядке, в послеоперационном периоде сохранились боли в правой подвздошной области.
В 1984 г. нами разработан операционный доступ, позволяющий при правостороннем висцероптозе производить фиксацию правой почки, проксимального отдела толстой кишки и правого края печени под углом операционного действия и углом наклонения оси операционного действия, близкими к 90 градусам (удостоверение на рационализаторское предложение № 1/88 выдано АГМИ). Сущность предложенного доступа заключается в следующем. В левом полубоковом положении больного в проекции 10-го правого межреберья дугообразным разрезом от передней подмышечной линии косо вниз рассекают кожу, подкожную клетчатку до перекреста правой параректальной линии с линией, соединяющей правую переднюю верхнюю ость подвздошной кости с пупком (рис. 1).
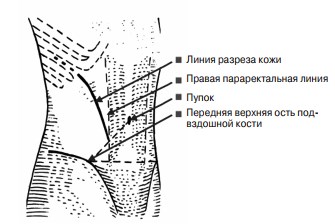
Рис. 1. Внешние границы операционного доступа
В межреберье внеплеврально рассекают мышцы и внутригрудную фасцию. За пределами межреберного промежутка наружную косую мышцу живота и ее апоневроз расслаивают и рассекают по ходу волокон косо вниз до параректальной линии. Верхний край расслоенной мышцы отводят вверх. Внутреннюю косую мышцу живота рассекают в направлении пупка до параректальной линии, что составляет 6–8 см. Поперечную мышцу живота расслаивают по ходу волокон также до параректальной линии. Десятый межреберный нерв при этом, как правило, остается несколько выше и не травмируется. Соединенный апоневроз внутренней косой и поперечной мышц рассекают по параректальной линии вниз на 5–7 см до нижнего края расслоенной наружной косой мышцы (рис. 2). Нижний углообразный край второго и третьего мышечных слоев за счет сокращения волокон внутренней косой мышцы отходит в направлении гребня подвздошной кости. Для выполнения внебрюшинного этапа операции, нефропексии, брюшинный мешок отпрепаровывают и отводят медиально, а для проведения абдоминального этапа вскрывают брюшину по ходу операционной раны.
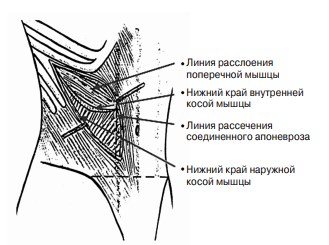
Рис. 2. Операционный доступ при правостороннем висцероптозе
В тех случаях когда объем операции ограничен только колопексией, мы применяли уменьшенный вариант этого доступа — без разреза тканей 10-го межреберья. При нефропексии необходимость в параректальном продолжении разреза также отсутствует.
Предложенный нами операционный доступ сочетает в себе достаточный подход к органам — объекту хирургического вмешательства и отличается малой травматичностью. За пределами межреберного промежутка первый и третий слои мышц не рассекаются, а расслаиваются. Второй мышечный слой рассекается на протяжении всего 6–8 см. Направление разреза второго мышечного слоя позволяет в большинстве случаев избежать повреждения 10-го межреберного нерва, а благодаря небольшой протяженности параректального разреза пересечение 11-го межреберного нерва и денервация части правой прямой мышцы живота происходят редко. Линии разрезов первого и второго-третьего мышечных слоев составляют между собой почти прямоугольный треугольник, в котором линия разреза первого слоя есть гипотенуза, а углообразный разрез второго-третьего слоев — его катеты. При зашивании раны верхний край расслоенной наружной косой мышцы перекрывает линию швов внутренней косой и поперечной мышц, что снижает возможность образования послеоперационной грыжи. Таким образом, минимальная травма мышечной ткани и сосудистонервных образований, перекрытие линий швов при зашивании мышечных слоев создают условия для предупреждения возникновения в послеоперационном периоде грыж, стойкой релаксации мышц передней брюшной стенки со стороны операции и способствуют, следовательно, успешной реабилитации больных.
Рассматривая способы, примененные нами для нефропексии, следует отметить, что у большинства больных (93,1 %) мы использовали метод Rivoir в модификации А.Я. Пытеля и Н.А. Лопаткина как надежный и относительно физиологичный. Фиксацию мышечного лоскута к почке осуществляли чаще супракапсулярно, так как мы не видели существенных преимуществ у субкапсулярного способа фиксации.
Суть предложенных нами операций, нефроколопексии (авторское свидетельство на изобретение № 1673071 от 29.02.1988 «Способ оперативного лечения правостороннего висцероптоза») и гепатопексии (патент на изобретение № 2362493 РФ от 27.07.2009), состоит в следующем. Первым этапом, как правило, выполняли нефропексию. После осмотра поверхности большой поясничной мышцы и рассечения фасции Герота осторожно выделяли правую почку до верхнего полюса, устраняя патологические сращения почки и прилоханочного отдела мочеточника с окружающими тканями. При наличии у пациента артериальной гипертензии осматривали почечные сосуды в низведенном и нормальном положениях почки. Паравазальные сращения, деформирующие сосуды, рассекали, по возможности щадя лимфатический коллектор почки. Из наружного края большой поясничной мышцы выделяли мышечный пучок толщиной 1,5 см вместе с перимизием, пересекали его в сухожильной части на уровне безымянной линии таза и отпрепаровывали до первого-второго поясничных позвонков. При выделении лоскута недопустимо повреждение нервных стволов, расположенных, как правило, на поверхности поясничной мышцы. Несоблюдение этого правила неизбежно ведет к возникновению после операции стойких невралгических болей. Почку устанавливали в анатомически правильном положении, мышечный лоскут укладывали на почку в заднепереднем направлении через ее нижний полюс и фиксировали к капсуле почки узловыми капроновыми швами. При этом уровень фиксации почки определяли по достаточной выпрямленности мочеточника. Дефект поясничной мышцы зашивали непрерывным швом. При выполнении фасциопликационной нефропексии рассечение листков околопочечной фасции следует производить в поперечном направлении ниже нижнего полюса почки. При этом основными моментами нефропексии должны быть препаровка околопочечной фасции от собственной забрюшинной жировой клетчатки, осторожное выделение почки до верхнего полюса из паранефральной клетчатки, ликвидация полости, в которую смещается почка в ортостазе, герметизация открытой нижней части фасциально-жирового вместилища почки. Для этого под нижним полюсом почки, репонированной вверх в нормальную анатомическую позицию, повторяя контур полюса, 4–5 П-образными швами соединяли между собой передний и задний листки околопочечной фасции вместе с прилегающей паранефральной клетчаткой. Нитями этих же швов фасциально-жировой футляр фиксировали к перимизию поясничных мышц. Межфасциальную полость ликвидировали сшиванием ее листков матрацными швами. При хорошо выраженных листках околопочечной фасции можно изначально отказаться от более травматичной мышечно-капсулярной нефропексии в пользу фасциальной нефропексии. По возможности необходимо избегать способов фиксации почки, лишающих ее физиологической подвижности. К таким способам относятся нефропексия сетчатым лоскутом, транспаренхимная нефропексия, фиксация почки к нижним ребрам или к поясничным мышцам за ее фиброзную капсулу. Порядок операции может измениться, когда помимо нефропексии планируется вмешательство на почке со вскрытием чашечно-лоханочной системы, например удаление камня из почки. В таких случаях целесообразнее сначала выполнить абдоминальный этап операции, а затем, после зашивания брюшины, произвести необходимые манипуляции на почке.
Абдоминальный этап операции начинали с ревизии органов правой половины брюшной полости. Рассекали спайки, деформирующие правую половину толстой кишки (рис. 3), устраняли острый угол ободочного изгиба, определяли форму фиксации кишки к задней стенке живота и степень подвижности.
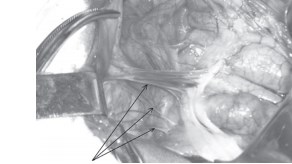
Рис. 3. Рубцово измененные мембраны джексона, деформирующие ободочную кишку и затрудняющие транзит кишечного содержимого
Как правило, этот отдел кишки имеет общую брыжейку с подвздошной кишкой или длинную собственную брыжейку в виде дубликатуры брюшины. Червеобразный отросток при наличии признаков хронического воспаления удаляли по стандартной методике. Париетальную брюшину в проекции нормального анатомического положения восходящей ободочной кишки продольно рассекали вниз от уровня нижнего полюса почки до подвздошной ямки на длину, равную длине указанной кишки. Разводили в стороны края рассеченной брюшины на 4–5 см, производили тщательный гемостаз. Фиксацию восходящей ободочной кишки осуществляли путем сшивания медиального края рассеченной брюшины с сальниковой мышечной лентой, а латерального края брюшины — со свободной мышечной лентой кишки узловыми капроновыми швами с интервалом 1–1,5 см (рис. 4). При этом часть стенки от кишки, от четверти до трети окружности, расположенная между свободной и сальниковой лентами, на протяжении от правого ободочного изгиба до купола слепой кишки, погружали в забрюшинное пространство, формируя мезоперитонеальный тип фиксации восходящей кишки. Фиксацию купола слепой кишки не производили, так как интраперитонеальное положение слепокишечного купола является нормальным.
Устранение птоза правого ободочного изгиба и начального отдела поперечной ободочной кишки выполняли путем укорочения и укрепления растянутых печеночно-ободочной и почечно-ободочной связок. С этой целью на печеночно-ободочную связку накладывали два многостежковых П-образных шва нерассасываемой синтетической нитью. Число стежков должно быть одинаковым, от 3 до 5, в зависимости от длины связки. Аналогично накладывали 1–2 шва на почечно-ободочную связку (рис. 5).
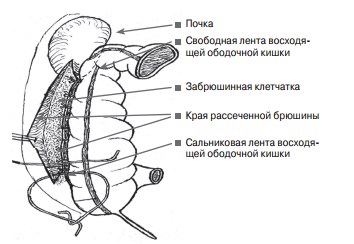
Рис. 4. схема рассечения париетальной брюшины задней стенки живота при колопексии
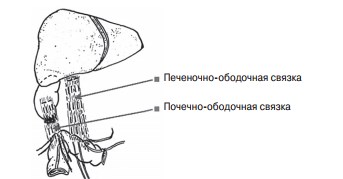
Рис. 5. Наложение многостежковых П-образных швов на растянутые связки
При затягивании швов связки укорачиваются и одновременно гофрируются, собираясь в плотно прилегающие друг к другу поперечные складки (рис. 6).
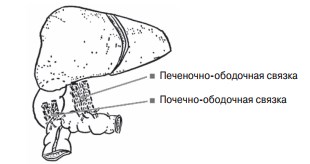
Рис. 6. топография почки и ободочного изгиба после затягивания швов
С целью предупреждения рецидива колоптоза у больных с тонкой непрочной париетальной брюшиной и слабовыраженной забрюшинной клетчаткой рекомендуем сальниковую ленту восходящей ободочной кишки, помимо сшивания ее с медиальным краем рассеченной брюшины, одновременно фиксировать к фасции большой поясничной мышцы. Мы редко применяли данный вариант колопексии, так как после этой операции традиционные доступы к мочеточнику становятся трудновыполнимыми. В случаях когда имеет место опущение только правого изгиба ободочной кишки при достаточной фиксации проксимальных отделов восходящей кишки, можно ограничиться флексуропексией, то есть укреплением и укорочением печеночно-ободочной и почечно-ободочной связок. При отсутствии связок необходимо подшить правый изгиб кишки за ленту к париетальной брюшине в анатомически правильном для него положении. После завершения фиксации правый ободочный изгиб должен иметь форму прямого угла во избежание послеоперационного сращения начального отдела поперечной ободочной кишки с верхним отделом восходящей ободочной кишки, что может стать причиной нарушения транзита кишечного содержимого на этом участке ободочной кишки. Важно отметить, что забрюшинная иммобилизация ободочной кишки становится фактором ограничения патологической ортостатической смещаемости почки.
Фиксацию печени осуществляли следующим образом. На растянутую правую треугольную связку печени в направлении от ее печеночного края к месту фиксации связки к париетальной брюшине накладывали 2–4 стежковых П-образных капроновых шва. В 10-м межреберье в проекции прикрепления связки к париетальной брюшине выполняли разрез кожи и подкожной клетчатки длиной 1,0–1,5 см.
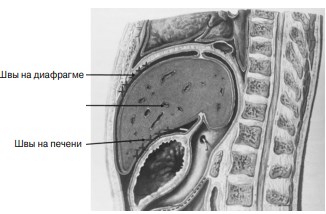
Рис. 7. Фиксация сетчатого лоскута к реберному краю диафрагмы и к глиссоновой капсуле нижней поверхности печени
Концы нитей, наложенных на связку, по отдельности выводили через межреберные мышцы над верхним краем 11-го ребра наружу в кожную рану. Швы затягивали и завязывали. Треугольная связка при этом гофрируется и укорачивается. Если печеночно-почечная связка выражена, ее отдельными капроновыми швами фиксировали к мышцам 10-го межреберья. При этом образуется небольшой гамак для передненижнего края печени рядом с треугольной связкой. Затем половину сетчатого полипропиленового имплантата прямоугольной формы, размером 8–10 × 6 см, уложенного по длине вдоль реберной дуги, пришивали к реберному краю диафрагмы частыми, равномерно расположенными на площади лоскута узловыми синтетическими швами. После придания печени анатомически правильного положения другую половину имплантата укладывали на ее нижнюю висцеральную поверхность латеральнее желчного пузыря и фиксировали к глиссоновой капсуле узловыми синтетическими швами, располагая их равномерно, с интервалом в 1 см, по всей площади этой части имплантата (рис. 7).
Имплантат, расположенный на нижней висцеральной поверхности печени, во избежание контакта со стенкой кишки прикрывали большим сальником, которую фиксировали к глиссоновой капсуле печени у краев имплантата узловыми синтетическими швами.
Результаты и их обсуждение
В зависимости от клинических проявлений висцероптоза выполняли следующие варианты операций: нефропексию, колопексию и гепатопексию как самостоятельные операции; нефроколопексию, нефрогепатоколопексию, гепатоколопексию, нефрогепатопексию как сочетанные операции. Любой вариант колопексии при необходимости дополняли аппендэктомией.
В табл. 1 представлены основные операции, которые были выполнены больным с правосторонним висцероптозом.
Таблица 1. Основные варианты операций, выполненных по поводу правостороннего висцероптоза
| Вид операции | Мужчины | Женщины | Всего | |
| Абс. | % | |||
| Нефроколонексмя | 1200,00% | 143 | 155 | 61.0 |
| I Нефрогепатоколопексия | 100,00% | 31 | 32 | 12,6 |
| Нефропексия | 700,00% | 27 | 34 | 13,4 |
| Колопексия | 3 | 19 | 22 | 8,6 |
| Кологепатопексия | - | 7 | 7 | 2,8 |
| Нефрогепатоиексия | - | 3 | 3 | 1,2 |
| Гепатопексия | - | 1 | 1 | 0.4 |
| ВСЕГО | 23 | 231 | 254 | 100 |
При хирургическом лечении висцероптоза нами было выполнено 153 симультанные операции: аппендэктомия — 108, пиелолитотомия — 11, пластика пиелоуретерального сегмента — 4, иссечение кисты почки — 2, нефрэктомия — 2, уретеролиз — 6, холецистэктомия — 4, резекция яичника — 1, резекция яичниковой вены — 1, адгезиовисцеролиз — 14. Все симультанные операции выполнены из одного с основной операцией хирургического доступа.
Отдаленные результаты в сроки от шести месяцев до 20 лет прослежены у 103 пациентов. Хороший результат отмечен у 93 (90,3 %), удовлетворительный — у 10 (9,7 %) пациентов. Неудовлетворительных результатов не было. Дефицит массы тела до операции имел место у 74 (71,8 %) больных. После операции восстановление массы тела отмечено у 65 (87,8 %) человек. Прибавка массы тела у больных нормостенического телосложения составила в среднем 6,2 ± 0,7, астенического — 4,9 ± 0,5, гиперстенического — 3,0 ± 0,4 кг. Инвалидизации больных после операции не наблюдали, только два пациента сменили условия труда на более легкие.
Продолжительность нахождения больных в стационаре определялась видом выполненной операции. После нефропексии, гепатопексии или сочетанной нефрогепатопексии, а также после реконструкции связок правой половины ободочной кишки больным разрешали ходить с бандажом через два-три дня после операции. Если во время операции производили мезоперитонизацию восходящей ободочной кишки, постельный режим становится фактором, способствующим сращению мезоперитонизированной части кишки с забрюшинными тканями, и поэтому удлиняется до пяти-шести дней. С целью предупреждения сращений между восходящей ободочной кишкой и начальным отделом поперечной ободочной кишки, что нередко наблюдается при колоптозе, больным предлагалось периодически лежать на левом боку. Рекомендуемые нами сроки постельного режима оправданы только при безупречной технике выполнения операции. При отмене постельного режима больным необходимо объяснить, что в раннем послеоперационном периоде длительное пребывание в сидячем положении нежелательно, так как при этом наступает расслабление мышц брюшного пресса, что приводит к снижению внутрибрюшного давления — одного из важных факторов, обеспечивающих нормальное положение органов брюшной полости и почек. Таким образом, пациент в первые дни и даже недели после операции должен большую часть времени проводить в горизонтальном положении, меньшую — в вертикальном положении и совсем немного, в основном для принятия пищи, в положении сидя. В течение первых четырех недель после операции рекомендуется ношение хорошо подобранного бандажа. Постоянное, более продолжительное ношение бандажа нежелательно, так как это приводит к ослаблению брюшных мышц, что в свою очередь влечет за собой снижение внутрибрюшного давления, которое, как уже указывалось выше, является одним из важных факторов, удерживающих органы брюшной полости и почки в нормальном положении. В то же время, при необходимости выполнения тяжелой физической работы, поднятии тяжестей, длительной езде по тряской дороге, целесообразно пользоваться бандажом. Благотворное влияние на состояние мышц передней брюшной стенки и поясницы оказывают систематические занятия плаванием, катание на лыжах. При выписке на работу всем пациентам, занимающимся тяжелым физическим трудом, рекомендуются облегченные условия труда в течение 2–4 месяцев после операции или смена места работы для исключения значительных физических нагрузок.
Продолжительность периода послеоперационной реабилитации при висцероптозе зависит в основном от длительности клинических симптомов этого заболевания до операции, выраженности часто присутствующего при этой патологии астеноневротического синдрома и может достигать одного года. Многие авторы, занимающиеся проблемой реабилитации больных после нефропексии, также считают, что состояние больного, которое сформировалось к концу первого года после этой операции, в дальнейшем уже не имеет тенденции к ухудшению [9, 10]. После операции чаще постепенно, а не сразу прекращаются боли, нормализуется стул, уменьшаются или исчезают проявления астено-невротического синдрома, исчезает ортостатическая артериальная гипертензия, у большинства больных отмечается прибавка в весе.
Неполная реабилитация больных после висцеропексии связана прежде всего с неполным восстановлением двигательной функции правой половины толстой кишки, которое объясняется глубокими морфологическими изменениями стенки этого отдела кишки, наступившими в процессе заболевания, а иногда и чрезмерным удлинением толстой кишки. Сохраняющийся при этом застой кишечного содержимого в слепой и восходящей ободочной кишке приводит к натяжению париетальной брюшины в зоне фиксации и клинически проявляется лишь ослаблением выраженности запоров и уменьшением, а не исчезновением болевого синдрома. Другими причинами неполной реабилитации могут быть использование нефизиологических методов фиксации опущенных органов или технические ошибки во время операции.
Результаты проведенных нами исследований также дают основание полагать, что главной причиной неудовлетворительных результатов в техническом плане хорошо выполненной нефропексии служит наличие у пациентов сочетанных птозов других органов брюшной полости. Наибольшее клиническое значение имеет опущение органов, расположенных в правой половине живота. Установлено, что изолированное опущение только одного из органов правой половины живота встречается редко. Сравнение экскреторных урограмм и ирригограмм показало, что опущение правой почки в 93,2 % случаев сопровождается правосторонним колоптозом. При висцероптозе нередко возникает необходимость хирургического лечения сразу нескольких патологически подвижных органов (почки, толстой кишки, печени, желудка и др.). Попытки урологов и хирургов изолированно решить проблему лечения этих заболеваний не привели к желаемому результату.
Следует признать, что нефроптоз чаще, чем опущение других органов, манифестирует клиническими проявлениями. В настоящее время нефропексия, безусловно, представляет собой самую часто выполняемую операцию в структуре висцеропексий. Мы считаем, что при планировании хирургического вмешательства больным с нефроптозом необходимо проводить комплексное обследование не только мочевыделительной, но и пищеварительной системы. В каждом отдельном случае следует точно дифференцировать клинические проявления со стороны каждого из опущенных органов, чтобы решить вопрос об оптимальном объеме хирургической коррекции. В лечении этого системного заболевания должны принимать участие не только урологи и хирурги, но и гастроэнтерологи, невропатологи, реабилитологи.
Показаниями к нефропексии как самостоятельной операции или части комплексной операции — висцеропексии являются:
- выраженный болевой синдром, обусловленный опущенной почкой с максимумом проявлений в ортостатическом положении больного и снижающий его трудоспособность;
- стойкая прогрессирующая артериальная гипертензия, обусловленная нарушением гемодинамики в опущенной почке;
- гидронефроз, вызванный нарушением оттока мочи вследствие нефроптоза;
- рецидивирующая макрогематурия, обусловленная нефроптозом;
- хронический пиелонефрит в опущенной почке, протекающий с частыми обострениями;
- образование камней в опущенной почке.
Показаниями к правосторонней колопексии являются:
- выраженный болевой синдром, обусловленный чрезмерной подвижностью правой половины ободочной кишки;
- нарушение двигательной функции правой половины ободочной кишки; запоры, не устранимые в результате терапевтического лечения;
- прогрессирование клиники правостороннего колоптоза при развернутой клинической картине правостороннего нефроптоза.
В вопросе о необходимости аппендэктомии при колопексии целесообразно руководствоваться следующими соображениями: так как клиническая картина хронического аппендицита часто бывает завуалирована симптоматикой нефрои колоптоза, а рентгено логические признаки хронического аппендицита неубедительны, окончательное решение об удалении червеобразного отростка принимают во время оперативного вмешательства после его визуального осмотра.
Показаниями к аппендэктомии являются:
- рубцовые деформации, утолщенная стенка червеобразного отростка, спаечный процесс в области отростка;
- наличие фиксированных каловых камней в червеобразном отростке;
- ретроцекальное расположение отростка или фиксация его к задней поверхности общей брыжейки восходящей и подвздошной кишок.
Вопрос о показаниях к гепатопексии до настоящего времени в литературе широко не обсуждался. Наш клинический материал позволяет сделать вывод, что гепатоптоз редко манифестирует выраженными клиническими проявлениями. Однако опущение печени может быть одной из причин рецидива нефроптоза после нефропексии, а возможно, и первопричиной нефроптоза. Опущение печени часто определяет и положение правого изгиба ободочной кишки. Поэтому в тех случаях, когда гепатоптоз препятствует восстановлению нормального анатомического положения правой почки и правого изгиба ободочной кишки, фиксация правого края печени должна быть, на наш взгляд, обязательным дополнением к нефропексии и колопексии.
Показаниями к гепатопексии являются:
- выраженный болевой синдром, обусловленный опущением печени, с максимумом проявлений в ортостатическом положении больного, и снижающий его трудоспособность;
- перемежающаяся механическая желтуха, обусловленная перегибом гепато-дуоденальной связки;
- негативное влияние патологически подвижной печени на правильное анатомическое положение правой почки и правого изгиба ободочной кишки в ортостатическом положении больного.
Заключение
Предложенные варианты хирургического лечения правостороннего висцероптоза позволяют расширить показания к одномоментному оперативному лечению нефроптоза и опущений пограничных с почкой органов. Сращение восходящей ободочной кишки широкой поверхностью с задней стенкой живота под нижним полюсом правой почки служит дополнительным к нефропексии механизмом ограничения избыточной ортостатической смещаемости правой почки. Хорошие отдаленные послеоперационные результаты подтверждают обоснованность сочетанных одномоментных висцеропексий.
Литература
1. Галун Н.М. Показания к нефропексии в свете отдаленных результатов консервативного и оперативного лечения нефроптоза: Дис. … канд. мед. наук. – Львов, 1975. [Galun NM. Pokazaniya k nefropeksii v svete otdalennyh rezul’tatov konservativnogo i operativnogo lecheniya nefroptoza [dissertation]. L’vov; 1975. (In Russ.)]
2. Ласков О.А. К выбору метода нефропексии: Дис. … канд. мед. наук. – Ростов н/Д, 1986. [Laskov OA. K vyboru metoda nefropeksii [dissertation]. Rostov-on-Don; 1986. (In Russ.)]
3. Мамбетов Ж.С., Иманалиев Ч.М. Клинико-функциональное состояние почек у больных с нефроптозом на фоне висцероптоза различной степени выраженности // Вестник КГМА им. И.К. Ахунбаева. – 2017. – № 3. – С. 149–153. [Mambetov ZhS, Imanaliev ChM. Kliniko-funkcional’noe sostojanie pochek u bol’nyh s nefroptozom na fone visceroptoza razlichnoj stepeni vyrazhennosti. Vestnik KGMA im. I.K. Ahunbaeva. 2017;(3):149-153. (In Russ.)]
4. Абоян И.А., Грачев С.В., Ширапов А.Б., Митусов В.В. Эндоскопическая нефропексия // Урология. – 2004. – № 2. – C. 47–50. [Abojan IA, Grachev SV, Shirapov AB, Mitusov VV. Jendoskopicheskaja nefropeksija. Urologija. 2004;(2):47-50. (In Russ.)]
5. Филимонов В.Б., Васин Р.В., Каприн А.Д., Костин А.А. Сравнительный анализ способов коррекции симптоматического нефроптоза с использованием полипропиленовой сетки лапароскопическим способом / Материалы XV Конгресса Российского общества урологов. – СПб., 2015. – С. 281–282. [Filimonov VB, Vasin RV, Kaprin AD, Kostin AA. Sravnitel’nyj analiz sposobov korrekcii simptomaticheskogo nefroptoza s ispol’zovaniem polipropilenovoj setki laparoskopicheskim sposobom. In: Materialy XV Kongressa Rossijskogo obshhestva urologov. (Conference proceedings) Saint Petersburg; 2015. P. 281-282. (In Russ.)]
6. Боковой С.П. Оптимизация хирургического лечения правостороннего колои нефроптоза: Дис. … канд. мед. наук. – Архангельск, 2004. [Bokovoj SP. Optimizaciya hirurgicheskogo lecheniya pravostoronnego koloi nefroptoza [dissertation]. Arhangel’sk; 2004. (In Russ.)]
7. Боковой С.П. Симптоматология и диагностика правостороннего висцероптоза // Урологические ведомости. – 2017. – Т. 7. – № 2. – С. 16–24. [Bokovoy SP. Symptomatology and diagnostics of the right-sided visceroptosis. Urologicheskie vedomosti. 2017;7(2):16-24. (In Russ.)]. doi: 10.17816/uroved7216-24.
8. Семенов Д.Н. Синдром хронической абдоминальной ишемии у больныхс висцероптозом: Дис. … канд. мед. наук. – Якутск, 2009. [Semenov DN. Sindrom hronicheskoj abdominal’noj ishemii u bol’nyh s visceroptozom [dissertation]. Jakutsk; 2009. (In Russ.)]
9. Томусяк Т.Л., Мамчур Ф.И., Зеляк Н.В. Отдаленные результаты оперативного лечения больныхс патологически подвижной почкой // Урология и нефрология. – 1993. – № 3. – C. 11–13. [Tomusjak TL, Mamchur FI, Zeljak NV. Otdalennye rezul’taty operativnogo lechenija bol’nyh s patologicheski podvizhnoj pochkoj. Urologija i nefrologija. 1993;(3):11-13. (In Russ.)]
10. Нестеров С.Н., Ханалиев Б.В., Мамедов Х.Х. Анализ качества жизни пациентов с нефроптозом после различных методов лечения / Материалы XV Конгресса Российского общества урологов. – СПб., 2015. – C. 266–267. [Nesterov SN, Hanaliev BV, Mamedov HH. Analiz kachestva zhizni pacientov s nefroptozom posle razlichnyh metodov lechenija. In: Materialy XV Kongressa Rossijskogo obshhestva urologov. Saint Petersburg; 2015. P. 266-267. (In Russ.)]
Статья опубликована в журнале "Урологические ведомости". Номер №4/2017 стр. 30-39









Комментарии