Кадыров З.А., Рибун В.В., Одилов А.Ю.
Под гнойно-воспалительными поражениями почек и забрюшинного пространства принято понимать состояния, характеризующиеся развитием в очаге воспаления (почке или паранефральной клетчатке) гнойнодеструктивного процесса, сопровождающегося клиническими и лабораторными проявлениями, имеющими место при гнойных инфекциях [1, 2]. В эту группу входят все формы гнойного пиелонефрита (апостематозный пиелонефрит, абсцесс и карбункул почки), нагноившиеся почечные кисты и гематомы, пионефрозы, паранефриты и абсцессы поясничной мышцы [3].
Острый пиелонефрит по данным различных авторов составляет до 14% от всех болезней почек, причем формы гнойного пиелонефрита (апостематозный, карбункул, абсцесс) развиваются у одной трети больных и при этом отмечается увеличение удельного веса данных нозологий в структуре почечных патологий [4-6]. Несмотря на то, что механизм возникновения и методы лечения различных форм пиелонефрита достаточно хорошо изучены, проблема ранней диагностики и лечения пациентов с гнойно-воспалительными заболеваниями почек и забрюшинного пространства сохраняет свою актуальность.
Лечение гнойно-воспалительных заболеваний почек и забрюшинного пространства остается сложной проблемой, в частности проблемой выбора метода лечения и своевременного его оказания. Учитывая высокую опасность для жизни пациента, частота нефрэктомий по поводу гнойного пиелонефрита достигает 34,6%. При осложненном течении заболевания, когда на фоне гнойного пиелонефрита развивается уросепсис, летальность достигает 28,4–80% [5]. Экстренное оперативное вмешательство – единственный оправданный метод лечения, позволяющий выполнить ревизию почки и эвакуировать гнойную полость [1, 3]. В настоящее время все более широкое распространение получают эндоскопические методы лечения. Чрескожная пункция и дренирование почки, гнойных очагов является минимально инвазивным методом и применяется как альтернатива открытой операции, особенно у больных, находящихся в тяжелом состоянии. Однако этот метод не всегда обеспечивают адекватный отток гноя в связи с анатомическим расположением гнойного очага и объемом гнойной полости [5, 7].
Одним из перспективных малоинвазивных методов хирургии почки и забрюшинного пространства является ретроперитонеоскопия, успешно зарекомендовавшая себя в клинической практике [8, 9]. Ретроперитонеоскопические вмешательства основаны на технике типичных урологических операций, но выполняются по принципу малоинвазивной эндохирургии в забрюшинном пространстве. Последнее время метод ретроперитонеоскопии все чаще используется в неотложной урологии [10, 11].
Цель работы – изучение результатов лечения больных с гнойновоспалительными заболеваниями почек и забрюшинного пространства с использованием малоинвазивных методов.
МАТЕРИАЛЫ И МЕТОДЫ
Исследование основано на результатах клинической диагностики и лечения 66 пациентов с гнойновоспалительными заболеваниями почек и забрюшинного пространства, госпитализированных с 2008 по 2015 год в урологические отделения городской клинической больницы им. С.С. Юдина. Пациенты разделены на 2 группы в зависимости от метода оперативного лечения. Основную (I) группу составили 33 (50%) пациента, которым выполненыретрперитонеоскопические операции, в контрольную (II) группу вошли 33 (50%) пациента, оперированные традиционным открытым методом (данная группа набрана ретроспективно).
Возраст больных в обеих группах варьировал от 17 до 87 лет. Средний возраст составил 57,3±5,6 года.
Распределение больных по возрасту в зависимости от выбора метода оперативного лечения представлено на рисунке 1 (р≤0,05).
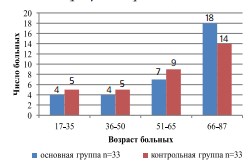
Рис. 1. Распределение больных с гнойно-воспалительными заболеваниями почек и забрюшинного пространства по возрасту при различных методах оперативного лечения
Пациенты с гнойно-воспалительными процессами почек и забрюшинной клетчатки являются группой высокого риска в отношении системного воспалительного ответа (бактериотоксического шока), так как почти всегда они поступают в стационар в экстренном порядке, в тяжелом состоянии, с выраженными симптомами интоксикации на фоне сниженного иммунитета. Нередко такие больные нуждаются в экстренных реанимационных мероприятиях. Поэтому этап диагностического обследования должен быть выполнен в максимально короткие сроки и при необходимости включать выполнение компьютерной томографии с контрастированием (при неизмененных азотемических показателях) в условиях приемнодиагностического отделения. Тактика лечения должна определяться сразу после постановки диагноза, в связи с этим информативность методов обследования должна быть достаточно высокой для правильного определения тяжести состояния.
Помимо сбора анамнеза и жалоб пациента, физикального и общеклинического обследования (ЭКГ, лабораторное обследование) пациентам проводилось комплексное инструментальное урологическое обследование. Оно включало в себя рентгенологические методы исследования (обзорная, экскреторная урография), ультразвуковые исследования почек и мочевыводящих путей̆, при необходимости выполняли компьютерную томографию органов забрюшинного пространства.
Чаще всего причинами возникновения гнойного процесса как в основной группе, так и в контрольной группе были: мочекаменная болезнь, нагноившиеся кисты, аномалии развития мочевыводящих путей и гематогенные факторы.
Распределение больных по причинам развития гнойно-воспалительного процесса представлено в таблице 1.
Таблица 1. Причины возникновения гнойно-воспалительного процесса почек и забрюшинного пространства
| Причины гнойного процесса | I группа больных n (%) | II группа больных n (%) |
|---|---|---|
| Мочекаменная болезнь | 8 (24,3) | 9 (27,3) |
| Нагноившиеся кисты | 7 (21,2) | 6 (18,2) |
| Аномалии развития почек и мочевых путей | 6 (18,2) | 6 (18,2) |
| Гематогенные инфекции мочевых путей | 5 (15,2) | 5 (15,2) |
| Нагноившиеся гематомы | 3 (9,1) | 2 (6) |
| Инфравезикальная обструкция | 2 (6) | 3 (9,1) |
| Стриктуры ЛМС | 2 (6) | 2 (6) |
р >0,05 для всех признаков
Распределение пациентов по причинам возникновения гнойновоспалительного процесса в зависимости при различных методах оперативного лечения представлено на рисунке 2 (р>0,05). Следует отметить, что в группу пациентов с абсцессами почек вошли пациенты с множественными абсцессами почек, или единичным абсцессом почки более 3 см.
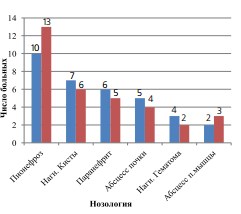
Рис. 2. Распределение пациентов по причинам возникновения гнойно-воспалительного процесса при различных методах оперативного лечения
Количество больных в двух группах достоверно не отличалось по причинам гнойного процесса, что позволило сравнить результатметодов оперативного лечения и оценивать и ближайшие и отдаленные результаты лечения.
У 29 (43,9%) больных, в виду тяжелого состояния при поступлении и непереносимости оперативного лечения первым этапом выполнялось чрескожное пункционное дренирование гнойных полостей. Пункционное дренирование в зависимости от клинической ситуации может в себя включать пункцию и установку дренажей в полость абсцесса, паранефрия, инфицированную кисту или гематому, чашечно-лоханочную систему почки.
Частота выполнения предварительного пункционного дренирования при различных методах хирургического лечения представлено в таблице 2.
Таблица 2. Частота выполнения предварительного пункционного дренирования в различных группах больных
| Характер хирургического вмешательства | Предварительное пункционное дренирование (n, %) |
|---|---|
| Ретроперитонеоскопические операции | 13 (27,2) |
| Традиционные (открытые) операции | 16 (33,3) |
Предварительное пункционное дренирование было выполнено 23(100%) пациентам с пионефрозами, 4 (36,3%) пациентам – с паранефритами и 2 (40%) пациентам – с нагноившимися гематомами почек (во всех случаях из-за высокого риск полноценного оперативного лечения, учитывая тяжесть состояния пациента). По стабилизации состояния больным выполнялась открытая или ретроперитонеоскопическая операция. В остальных случаях общее состояние пациентов позволяло провести оперативное лечение одномоментно.
Учитывая тотальную гибель паренхимы почки, всем пациентам с пионефрозами выполнены нефрэктомии. Частота выполнения органоуносящих операций в зависимости от метода оперативного лечения представлена в таблице 3.
Таблица 3. Частота выполнения органоуносящих операций в различных группах больных
| Характер хирургического вмешательства | Нефрэктомия (n, %) |
|---|---|
| Ретроперитонеоскопические операции | 10 (30,3) |
| Традиционные (открытые) операции | 13 (39,3) |
При открытых операциях выполняли люмботомию по Федорову косопоперечным подреберным разрезом с послойным доступом в забрюшинное пространство и пересечением косых и поперечной мышцы живота. В положении больного на здоровом боку создали излом с помощью стола или валика поясничной областью кверху, и небольшим углом для смещения органов брюшной полости кпереди. Выполняли ревизию забрюшинного пространства, почки, декапсуляцию, рассечение или иссечение карбункулов, вскрытие и дренирование абсцессов, нефростомию.
При выполнении ретроперитонеоскопических операций больным с гнойно-воспалительными заболеваниями почек и забрюшинного пространства нами были выделены технические особенности в зависимости от локализации и объема гнойных полостей.
В зависимости от технических особенностей проводимых операций выделено 4 группы пациентов:
- абсцесс, нагноившаяся киста и гематома почки, (гнойный процесс ограничен почкой и околопочечной клетчаткой);
- пионефроз (выполнялась нефрэктомия);
- паранефрит (гнойно-некротические изменения первично локализованы в паранефральной клетчатке)
- абсцесс подвздошно-поясничной мышцы.
Ретроперитонеоскопические операции при абсцессах, нагноившихся кистах и гематомах почек состояли из следующих этапов: создание рабочего пространства, установка троакаров, визуализация поясничной мышцы, мобилизация и ревизия почки, вскрытие гнойных участков и эвакуация гноя, санация и дренирование пиогенных зон (рис. 3-8).
Рис. 3. Укладка больного на операционном столе
Рис. 4. Обработка операционного поля
Рис. 5-6. Создание рабочей полости с помощью указательного пальца
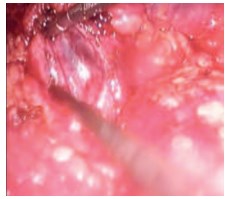
Рис. 7. Мобилизация и ревизия
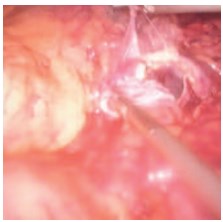
Рис. 8. Вскрытие гнойного участка
При гнойном паранефрите, этапы выполнения оперативного лечения имели следующие особенности (рис. 9, 10):
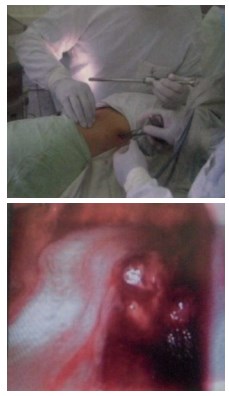
Рис. 9-10. Введение первого троакара, эвакуация гноя из паранефральной клетчатки для создания рабочего пространства
- после введения первого троакара, с помощью электроотсоса выполнялась эвакуация гноя из паранефральной клетчатки для создания рабочего пространства;
- под контролем оптики вводился второй троакар и выполнялось санирование гнойной полости;
- этап ревизии забрюшинного пространства под оптическим контролем, эвакуация неопорожненных гнойных полостей;
- санация и дренирование забрюшинного пространства.
При пионефрозах последовательность ретроперитонеоскопических операций состояла из следующих этапов: создание рабочего пространства; установка троакаров; визуализация поясничной мышцы; выделение и пересечение сосудов почечной ножки; мобилизация почки с паранефральной клетчаткой; выделение и пересечение мочеточника; удаление почки с паранефральной клетчаткой единым блоком из минидоступа; санация и дренирование забрюшинного пространства (рис. 11-14).
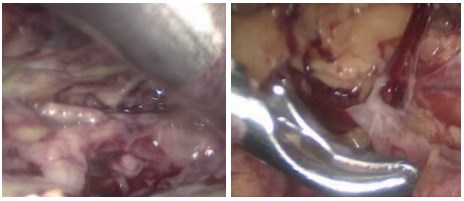
Рис. 11-12. Мобилизация почки с паранефральной клетчаткой
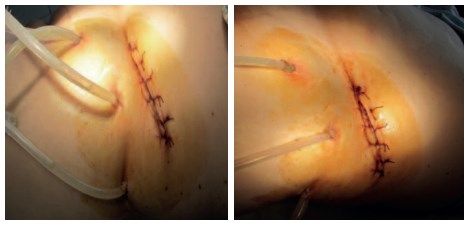
Рис. 13-14. Вид послеоперационной раны
Особенностью ретроперитонеоскопических операции при абсцессе поясничной мышцы являлось мобилизация поясничной мышцы и вскрытие ее фасции, выявление инфильтрированного участка поясничной мышцы, далее выполнялись стандартные этапы вскрытия, эвакуации, санации и дренирования гнойной полости (рис. 15).
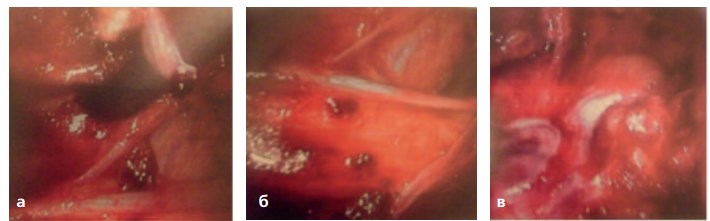
Рис. 15. Мобилизация и вскрытие фасции поясничной мышца (а), определение инфильтрированного участка поясничной мышцы (б), вскрытие абсцесса поясничной мышцы (в).
РЕЗУЛЬТАТЫ
Продолжительность операции, выполненной традиционным методом (открытая люмботомия), колебалась от 69 до 178 минут (в среднем 121 минута), ретроперитонеоскопическим методом – от 73 до 193 минуты (в среднем 115 минут) (рис.16).
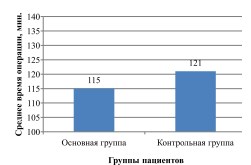
Рис. 16 Среднее время операции больных с гнойно-воспалительными заболеваниями почек и забрюшинного пространства в зависимости от метода оперативного лечения
Всем больным, оперированным традиционным метода потребовалось введение наркотических анальгетиков в раннем послеоперационном периоде. Больным после традиционной люмботомии наркотические анальгетики вводили в течение первых 1-3 дней после операции. У 16 (48,5%) больных наркотические анальгетики вводили однократно, 10 (30,3%) пациентам – дважды и 7 (21,2%) пациентам – трижды. У 6 пациентов, перенесших ретроперитонеоскопические нефрэктомии, проводилось однократное обезболивание наркотическими анальгетиками в первые сутки после оперативного лечения (р≤0,05).
Остальным пациентам назначали ненаркотические анальгетики, или НПВС. Таким образом, использование наркотических обезболивающих препаратов в группе ретроперитонеоскопических операций была ниже в 6 раз.
Интенсивность болевых ощущений была более выражена у пациентов после традиционной люмботомии, что было обусловлено большей травмой тканей. После ретроперитонеоскопических операций болевые ощущения были более выраженными у пациентов, перенесших нефрэктомию, так же в связи с большей интраоперационной травмой при эвакуации почки.
Интраи послеоперационные осложнения, возникшие при традиционных и ретроперитонеоскопических операциях у 66 пациентов с гнойно-воспалительными заболеваниями почек и забрюшинного пространства представлены в таблице 4.
Таблица 4. Частота операционных и послеоперационных осложнений при выполнении операций у пациентов с гнойно-воспалительными заболеваниями почек и забрюшинного пространства
| Осложнения | I группа (n, %) | II группа (n, %) |
|---|---|---|
| Интраоперационное кровотечение | - | 2 (6,1) |
| Подкожные кровоизлияния и эмфизема | 8 (24,2) | - |
| Парез кишечника | - | 4 (12,1) |
| Повреждение брюшины | - | 3 (9,1) |
| Кровотечение в раннем послеоперационном периоде | - | 1 (3) |
| Нагноение раны | - | (15,1) |
| Послеоперационная грыжа | - | 7 (21,2) |
Парез кишечника в раннем послеоперационном периоде проявляющийся вздутием и болями в животе, отсутствием или частичным отхождением газов зафиксирован у 4 (12,1%) пациентов после открытой операции и не отмечен у больных, которым выполнена ретроперитонеоскопическая операция. Диагноз был установлен на основании клинических данных, осмотра, УЗИ и обзорной рентегнографии органов брюшной полости. Во всех случаях парез кишечника был разрешен консервативно, с применением стимулирующей терапий, очистительных клизм.
У 3 (9,1%) пациентов при выполнении люмботомии и ревизии почки отмечено повреждение брюшины, целостность которой была восстановлена. Повреждения брюшины при ретроперитонеоскопических операциях не выявлено
Подкожная эмфизема разной степени выраженности в раннем послеоперационном периоде после ретроперитонеоскопических операций была выявлена у 8 (24,2%) пациентов и не была отмечена у пациентов перенесших открытое оперативное лечение. Ее возникновение обусловлено, как правило, небольшой толщиной подкожно-жировой клетчатки и являлась не осложнением, а проявлением перенесенной операции. Уровень дискомфорта был не выражен и исчезал, значимо не влияя на общее состояние пациента и койко-день.
Нагноение послеоперационной раны отмечено у 5 (15,1%) пациентов в группе открытых операций и возникло на фоне сахарного диабета и анемии. В группе ретроперитонеоскопических операций случаев нагноения послеоперационной раны отмечено не было.
В отдаленном послеоперационном периоде у 7 (21%) пациентов после традиционной операции зафиксирована послеоперационная грыжа, у всех больных отмечено нарушение чувствительности в области послеоперационного рубца. В основной группе осложнений послеоперационных ран и нарушения чувствительности кожных покровов не отмечено ни у одного из опрошенных больных. Отмечались малозаметные рубцы на коже поясничной области, которые не вызывали каких-либо неудобств, за исключением пациентов, которым выполнена нефрэктомия из мини-доступа. В целом был достигнут хороший косметический эффект от проведенного видеоэндоскопического вмешательства, что подтверждает большинство пациентов.
Срок возвращения к обычной жизни (в том числе срок временной нетрудоспособности) – важный показатель у пациентов с гнойно-воспалительными заболеваниями почек и забрюшинного пространства. После ретроперитонеоскопических операций срок временной нетрудоспособности после выписки из стационара колебался от 5 до 11 дней, после чего пациенты выходили на работу и возвращались к полноценной жизни, то есть период реабилитации и возвращение к обычной жизни после ретроперитонеоскопических операций составлял в среднем 8,4±3,1 суток. После традиционной люмботомии сроки временной нетрудоспособности с момента выписки из стационара были от 10 до 18 дней, при этом 18 (54,5%) пациентов даже после 30 дней наблюдения отмечали тупую боль в области послеоперационного рубца, что ограничивало их физическую активность и таким образом, период реабилитации и возвращение к обычной жизни после открытых операций в среднем 13±5,8 дней (р≤0,05).
ОБСУЖДЕНИЕ
В настоящее время общепринятым методом лечения гнойно-воспалительных заболеваний почек и забрюшинного пространства является хирургический – открытая операция: ревизия почки, нефростомия, декапсуляция рассечение или иссечение карбункулов или абсцессов, а также нефрэктомия. Недостатком данных операций является их травматичность, длительность и тяжесть послеоперационного периода и реабилитации, возможность вторичного заживления раны. Выполнение декапсуляции почки приводит к ограничению ее подвижности, фиброзу и вторичному сморщиванию почки при сроках наблюдения 5-7 лет [2, 3].
Современной тенденцией мировой практики в лечении больных с осложненными инфекциями мочевых путей является чрескожное дренирование почек, гнойных очагов и паранефрия, что ведет к резкому сокращению числа открытых оперативных вмешательств. Тем не менее, не всегда удается выполнить полное и адекватное дренирование всех гнойных очагов при выраженной деструкции, что обуславливает выполнение повторных вмешательств с целью радикального лечения. К выбору тактики хирургического лечения больных с гнойновоспалительными заболеваниями почек и забрюшинного пространства необходимо подходить дифференцированно, с максимальным использованием малоинвазивных, внебрюшинных вмешательств, в том числе и ретроперитонеоскопического.
Сравнительные результаты лечения пациентов после традиционной и ретроперитонеоскопической операции подтверждают высокую эффективность и минимальную травматичность видеоэндоскопического метода.
Минимальная операционная травма, оказываемая при данной операции, меньшая интенсивность болевых ощущений после операции, более ранние сроки восстановления трудоспособности, косметичность позволяют широко использовать этот метод для лечения пациентов с гнойно-воспалительными заболеваниями почек и забрюшинного пространства.
Ценность ретроперитонеоскопического метода лечения возрастает у больных с тяжелой соматической патологией [10, 12].
С позиции хирургии внебрюшинный доступ позволяет избежать инфицирования и манипуляций на органах брюшной полости, что снижает риск пареза кишечника в послеоперационном периоде и органной ятрогенной травмы
Наши результаты свидетельствуют о том, что показаниями к выполнению ретроперитонеоскопической операции являются гнойновоспалительные заболевания почек и забрюшинного пространства: множественные абсцессы почек, нагноившиеся кисты и гематомы почек, пионефроз, паранефрит, абсцесс поясничной мышцы.
ЗАКЛЮЧЕНИЕ
Результаты лечения пациентов с гнойно-воспалительными заболеваниями почек и забрюшинного пространства позволили сделать вывод о возможности более широкого использования в урологической практике ретроперитонеоскопии.
Принимая во внимание минимальную травматичность, хорошую визуализацию, возможность адекватного дренирования пиогенных очагов труднодоступной локализации, минимальное количество использования наркотических анальгетиков в послеоперационном периоде и ранние сроки реабилитации пациентов, считаем оправданным использование видеоэндоскопических пособий из забрюшинного доступа, как альтернативу традиционным открытым операциям.
ЛИТЕРАТУРА
1. Урология: Национальное руководство [под ред. Лопаткин Н.А.]. М.: ГЭОТАР-Медиа, 2009. 1024 с.
2. Синякова Л.А., Берников Е.В. Современные подходы к лечению гнойно-воспалительных заболеваний почек. // Тезисы конф. «Современные аспекты урологии, онкоурологии». Красноярск, 2010. С. 201-202.
3. Айвазян А.В., Войно-Ясенецкий А.М. Острые заболевания почек и мочевых путей. М.: Наука, 1985. С. 95-106.
4. Аполихин О.И., Сивков А.В., Москалева Н.Г., Солнцева Т.В., Комарова В.А. Анализ уронефрологической заболеваемости и смертности в Российской Федерации за десятилетний период (20022012 гг.) по данным официальной статистики. // Экспериментальная и клиническая урология. 2014. № 2. С. 4-12
5. Глыбочко П.В., Аляев Ю.Г. Практическая урология М.: ИД «Медфорум», 2012. 352 с
6. Братчиков О.И., Охотников А.И., Озеров А.А., Чаплыгина С.В. Хирургическая тактика и лечение гнойно-деструктивных форм острого пиелонефрита беременных. // Курский научно-практический вестник "Человек и его здоровье". 2012. N 1. С.43-50.
7. Hung CH, Liou JD, Yan MY, Chang CC. Immediate percutaneous drainage compared with surgical drainage of renal abscess. // Int. Urol. Nephrol. 2007. Vol. 39, N1. P. 51-55.
8. Kumar R, Hemal AK. Retroperitoneal renal laparoscopy. // Int Urol Nephrol. 2012. Vol. 44, N 1. P. 81-89.
9. Теодорович О.В., Забродина Н.Б. , Галлямов Э.А. Применение ретроперитонеоскопических оперативных методов лечения в урологии. // Материалы XI съезда урологов России. Москва 2007. С. 608-609.
10. Рублевский Б. В. Ретроперитонеоскопия в лечении мочекаменной болезни и острого гнойного пиелонефрита, лечебные возможности и осложнения: Авторефер. дис. … канд. мед наук. Саратов 2010. 28 с.
11. Кадыров З.А. Лапароскопические ретроперитонеальные операции в урологии М.: Бином. 2012. С. 164-167.
12. Неймарк А.И. Ретроперитонеоскопия в хирургии органов забрюшинного пространства: диагностические, лечебные возможности и осложнения ретроперитонеоскопии // Сибирский медицинский журнал . 2009. Т. 24, N 4. С. 84-87.








Комментарии